Медицинская реабилитация
Описание клинических рекомендаций | Травма грудного и поясничного отдела позвоночника без осложнений
Алгоритм лечения повреждений грудного и поясничного отделов позвоночника
Клинические рекомендации по лечению неосложненных повреждений грудного и поясничного отделов позвоночника осуществляется с использованием лечебно-диагностического алгоритма(схема 1 в приложении).
При выявлении показаний к хирургическому лечению определялась толерантность пациента к планируемому объему вмешательства.
На основании данных рентгенографии, КТ, МРТ, использовавшиеся при обследовании пострадавших с повреждениями грудного и поясничного отделов позвоночника, проводится анализ данных комплексного обследования и верификации типа повреждения на основании Универсальной классификации повреждений грудного и поясничного отдела позвоночника [MagerlF. etal.(1994)].
Консервативное лечение переломов грудных и поясничных позвонков может быть проведено пациентам со стабильными повреждениями; их критериями считают следующие: менее 50% потери вентральной высоты тела; кифотическая деформация менее 20°; отсутствие признаков повреждения заднего остеолигаментозного комплекса.
Протокол лечения таких повреждений состоит в рекомендациях немедленной иммобилизации контактным корсетом у гемодинамически стабильных пациентов на срок 16 нед с последующим переводом на иммобилизацию съёмным ортопедическим корсетом с тремя точками фиксации. При такой тактике достигают ранней мобилизации пациента, уменьшаются сроки пребывания в больнице и затраты на лечение. Консервативное лечение также можно использовать у неврологически неосложнённых пациентов со взрывными переломами, сопровождающимися смещением фрагментов до критических величин.
При повреждениях типа А1 с клиновидной деформацией тела более от 20° до 60° и отсутствием признаков разрушения смежных межпозвонковых дисков, выполнение корпоропластики приводит к полному восстановлению высоты тела позвонка в условиях внутренней фиксацией, обеспечивает консолидацию тела поврежденного позвонка и сохранению функции межпозвонковых дисков, после удаления металлоконструкций.
Повреждения типа А требуют при соответствующих показаниях коррекции деформации позвоночника и вентрального спондилодеза с использованием эндофиксаторов. В процессе выполнения вентрального спондилодеза при полных и неполных взрывных переломах со смещением фрагментов в позвоночный канал, достигающих критических величин (по HashimotoT. etal., 1988), выполняется ремоделирование позвоночного канала. Выполнение вентрального спондилодеза в пределах одного сегмента осуществляется при таких переломах в случаях неполных взрывных переломов, когда имеется разрушение высоты тела не превышающей 3/4 вертикального размера. При взрывных переломах, сопровождающихся сагиттальным раскалыванием каудальной части, выполнение такого вида моносегментарного спондилодеза возможно при условии осуществления остеосинтеза фрагментов на уровне раскалывания винтом(-ами). Увеличение размера резекции вертикального размера тела при неполных взрывных переломах для сохранения смежного неповрежденного межпозвонкового диска возможно при условии дополнения задней внутренней фиксацией, предупреждающей возможность перелома каудальной сохраняемой части тела. В случае разрушения тела позвонка на весь вертикальный размер проводится вентральный бисегментарный спондилодез.
При нестабильных переломах типов В и С, сопровождающихся разрушением вентральной колонны со смещением фрагментов в полость позвоночного канала (тип А3) показано двухэтапное оперативное лечение в виде задней внутренней фиксации (транспедикулярной или ламинарной фиксации) и вентрального би- или моносегментарного спондилодеза.
В процессе операции проведения лигаментотаксиса при задней внутренней, а при вентральном спондилодезе – ремоделирования позвоночного канала по разработанной нами технологии. Тот или иной вид восстановления формы позвоночного канала включает одно условие – клиренс позвоночного канала достигается во время операции выполняемой первой.
При нестабильных переломах типов В и С, сопровождающихся переломами и тел позвонков (А2) с повреждением смежных дисков межпозвонковых дисков целесообразным является выполнение вентрального спондилодеза и задней внутренней фиксацией тем или иным типом инструментария.
При нестабильных переломах, сочетающиеся с компрессионными переломами тела позвонка типа А1 необходимо выполнять последовательно заднюю внутреннюю фиксацию с дополнением ее вентральным моносегментарным спондилодезом.
При выявлении остеопении или остеопороза в зависимости от морфологической характеристики перелома тела позвонков применяются остеопластика тел поврежденных позвонков в условиях заднейвнутренней фиксации поврежденных сегментов позвоночника. Показаниями к проведению данного вида хирургического лечения являются - свежие неосложненные, стабильные, нестабильные повреждения грудного и поясничного отделов позвоночника (А, В и С по классификации Magerl (1994)).
Пластика тел позвонков костным цементом (вертебропластика) и пластика тел позвонков с коррекцией деформации поврежденного тела и сегмента позвоночника (кифопластика)показаны при повреждениях позвоночника на фоне остеопороза, сопровождающихся болевым синдромом, при величине снижения высоты тела позвонка не более 70%.
В результате проведенной надежной фиксации, достигнутой в результате оперативного лечения больные активизируются через 3-5 дней после операции, занимаются лечебной физкультурой со второго дня. Следует отметить необходимость проведения контрольного рентгенологического исследования и клинического обследования всем больным по истечении 4-6 месяцев после операции, для определения костного сращения позвонков или формирования костных и костно-металлических блоков. При выявлении этих признаков наступает выздоровление.
Транспедикулярная фиксация
Пациента располагают на операционном столе в положении на животе. Позвоночнику придается положение разгибания, позволяющее корригировать полностью или частично кифотическую деформацию поврежденного сегмента. При таком расположении кроме устранения посттравматической деформации предотвращается появление венозного застоя и компрессии брюшной полости, снижается вероятность венозного кровотечения во время операции.
Осуществляется задний срединный доступ к позвоночнику со скелетированием остистых отростков, полудужек, задних поверхностей суставных пар, основания поперечных отростков. Протяженность и расположение доступа зависят от уровня повреждения и количества позвоночных сегментов, планируемых для фиксации. После обнажения задних структур позвоночника. прежде всего необходимо верифицировать точку введения винта в дужку. Следует отметить, что расположение этих точек в различных отделах позвоночника неодинаково. Расположение педикулы может быть идентифицировано посредством спондилографии в прямой и боковой проекциях, для определения положения шурупов могут быть использованы другие вспомогательные методы, в том числе и прямая визуализация внутренней нижней стенки корня дужки. Они особенно важны в тех случаях, когда анатомические ориентиры трудны для определения вследствие нарушенных анатомических взаимоотношений.
Грудной отдел
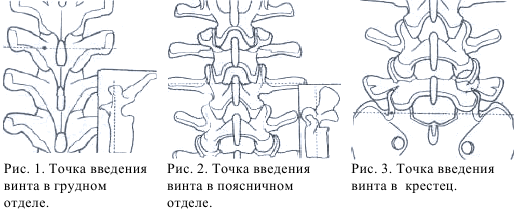
Точка введения винта находится ниже края вышележащего межпозвонкового сустава в 3 мм латеральнее середины сустава, у основания поперечного отростка. Этот винт должен быть наклонен на 7-10° по направлению к средней линии и на 10-20° в каудальном направлении (рис.1).
Поясничный отдел
Практически на всех уровнях длинная ось ножки проходит через дужку на уровне пересечения двух линий: вертикальной, проведенной тангенциально к латеральному краю верхнего суставного отростка, и горизонтальной, разделяющей поперечный отросток на две равные части. Точка пересечения этих линий находится в углу, образованном верхним суставным отростком и основанием поперечного отростка. Винты должны сходиться на 5˚ на уровне нижнегрудных позвонков и на 10-15° по мере удаления от L1 к L5 (рис.2).
Крестцовый отдел
Правильное расположение винтов в крестце является сложной задачей вследствие вариабельности его анатомического строения. Винты могут быть введены в различных точках и в разных направлениях, что зависит от имеющегося в наличии инструментария и качества кости. Последний фактор является чрезвычайно важным для получения желаемого результата. В целом, точка введения винтов расположена на пересечении двух линий: вертикальной, тангенциальной к латеральному краю межпозвонкового сустава L5-S1, и горизонтальной, тангенциальной к нижнему краю этого сустава. В большинстве случаев винты сходятся по направлению к средней линии и направлены к переднему углу промонториума.
Альтернативной возможностью является введение винтов более сагиттально или параллельно поверхности крестцово-подвздошного сочленения. Точка введения смещена слегка медиально, поскольку направления шурупов расходятся. Винты, введенные параллельно крестцово-подвздошному сочленению, направлены к переднему верхнему краю латеральной массы крестца (рис.3).
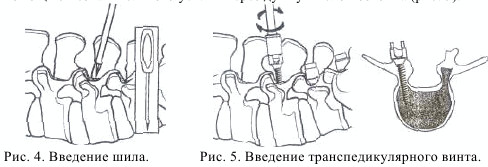
После определения точки для введения шурупа и направления ножек в заднем кортикальном слое дужки формируют отверстие около 5 мм глубиной. Наиболее безопасной методикой является подготовка канала тонким шилом(рис.4) Эту подготовку проводят до уровня перехода ножки в тело позвонка. Окружность канала проверяют крючком измерителя глубины для того, чтобы удостовериться в отсутствии перфорации, что особенно важно с медиальной стороны. В костный канал вводят маркер с измерителем глубины или спицу Киршнера, после чего подтверждают правильность выбранного положения с использованием электронно-оптического преобразователя. Измеритель глубины можно ввести в губчатую кость тела позвонка на глубину до 80% диаметра тела в прямой проекции.
Винт необходимой длины закрепляют в специальной отвертке и вводят с помощью незначительного усилия через дужку в тело позвонка (рис.5).
После введения винтов в подготовленные каналы осуществляется монтаж конструкции, последовательность выполнения которого зависит от используемого типа транспедикулярной системы.
При необходимости и соответствующих условиях при хирургическом лечении взрывных переломов, сопровождающихся смещением фрагментов в позвоночный канал, проводятся манипуляции по лигаментотаксису.
Лигаментотаксис осуществляется в положении достигнутого экстензионного преднапряжения путем постурального разгибанияили дополнительной инструментальной коррекции кифозаза счет соответствующего изгиба стержней или экстензионного движения в коннекторах транспедикулярной конструкции при применении полиаксиального инструментария. В условиях достигнутой экстензии проводится дистракция по стержням на уровне поврежденного позвонка на расчетную величину. Планирование величины дистракции проводят по данным компьютерной томографии путем расчета дефицита задней высоты поврежденного сегмента по отношению к должной, рассчитанной как полусумма задней высоты смежных сегментов. Величина интраоперационной дистракции превышала расчетную должную заднюю высоту сегмента на 2-3мм. В результате проведенных манипуляций и достижения напряжения задней части фиброзного кольца, задней продольной связки, фрагменты задней части тела позвонка, связанные с этими образованиями, стремятся кпереди.
Методика транспедикулярной фиксации требует определенного навыка. Качество проведения винтов в позвонках значительно улучшается при использовании навигационных систем. Послеоперационную рану ушивают послойно: мышцы, фасции и кожу. Для профилактики образования гематомы к дну раны устанавливают вакуумные дренажные трубки, которые удаляют на следующий день.
Корпоропластика грудных и поясничных позвонков
При выявлении у пациента компрессионного перелома тела грудного или поясничного с потерей передней высоты тела от 20 до 60%, проводят хирургическое вмешательство с целью коррекции посттравматической деформации, восстановления анатомии позвонка и стабильной первичной фиксации в сочетании с костной аутопластикой костного дефекта позвонка. В случаях нестабильных повреждений позвоночника предлагают двухэтапное хирургическое вмешательство. В ходе первого этапа проводят коррекцию посттравматической деформации и спондилосинтез поврежденных задних структур. Во время второго этапа проводят корпороплатику тела поврежденного позвонка.
В зависимости от локализации клиновидно измененного тела позвоночника обнажают грудные и верхнепоясничные позвонки через трансторакальный доступ, нижнепоясничные через левосторонний внебрюшинный доступ. При трансторакальном доступе по ходу ребра, соответствующего достижению необходимого уровня поврежденных тел позвонков, от лопаточной до средне-ключичной линий послойно рассекается кожа, клетчатка, фасции, мышцы. Поднадкостнично выделяется соответствующее ребро и резецируется в пределах раны. Рассекается внутренний листок надкостницы, париетальная плевра, вскрывается плевральная полость, легкое коллабируется, рана грудной клетки расширяется ранорасширителем. Локализуется уровень повреждения позвоночника. Над телом сломанного позвонка и поврежденного диска рассекается медиастенальная плевра. В случае перелома L1, L2 тел позвонков рассекаются диафрагмальная плевра и диафрагмальнаямышца на необходимом протяжении. При повреждении трех нижнепоясничных позвонков осуществляется внебрюшинный парамедиальный, либо по Чаклину, доступ слева. После рассечения мягких тканей брюшной стенки и достижения предбрюшинной клетчатки брюшинный мешок отслаивается и вместе с содержимым смещается вправо, кверху. Расслаивается клетчатка по внутреннему краю левой пояснично-подвздошной мышцы, рассекается превертебральная фасция.
После обнажения переднебоковой поверхности сломанного позвонка манипуляции идентичны независимо от уровня повреждения. Рассекается поперечно передняя продольная связка на уровне середины вентральной высоты клиновидного тела позвонка, откуда при помощи костного долота производится остеотомия тела на полный латеролатеральный и вентродорсальный размер таким образом, что плоскость ее проходит выше или ниже корней дужек симметрично с обеих сторон, без разрушения замыкательных пластинок. Оптимальная плоскость остеотомии выбирается по анатомии тела клиновидного позвонка, согласно полученным данным мультиспиральной рентгенокомпьютерной томографии. Валиком операционного стола придается экстензия на оперируемом уровне за счет тракции рассеченной передней продольной связки, прикрепляющейся к краниальному и каудальному фрагментам остеотомированного тела устраняется клиновидность, кифоз. Размер необходимой достигаемой расчетной высоты тела определяется от лимбов разведенных за счет экстензии фрагментов. В дефект между ними внедряется необходимых размеров костный трансплантат или имплантат. Экстензия устраняется, трансплантат (имплантат) плотно заклинивается, сохраняется полная коррекция клиновидной деформации тела позвонка. Надежная опора, плотный контакт трансплантата (имплантата) с хорошо кровоснабжаемой губчатой костью остетомированного тела, погруженность практически в костное ложе обеспечивают хорошее кровоснабжение, процессы репаративной регенерации в этой области и стабильность достигнутой коррекции деформации позвоночника на этом уровне.
При осуществлении операции трансторакальным доступом накладываются швы на медиастенальную плевру, диафрагму. Легкое расправляется, плевральная полость дренируется трубчатым дренажом, рана грудной клетки ушивается. В случае оперативного вмешательства через внебрюшинный доступ рана брюшной стенки ушивается послойно.
В послеоперационном периоде допускается ведение пациентов без внешней иммобилизации.
Пластика тел позвонков в условиях задней внутренней фиксации
Осуществление остеопластики тела позвонка позволяет не только плотно заполнить пространства между костными фрагментами костно-пластическим материалом и в большей степени восстановить его высоту, но и увеличить способность вентральной колонны нести вертикальную нагрузку. Применение пластики тела позвонка в сочетании задней-внутреннейфиксацией обеспечивает более благоприятные условия для консолидации перелома позвонка путем создания стабильности поврежденных позвоночных сегментов, репозиции костных фрагментов тела, что обеспечивает хороший клинический эффект, сокращает сроки реабилитации пациентов.
После определения точки для введения шурупа и направления ножек в заднем кортикальном слое дужки формируют отверстие около 5 мм глубиной. Наиболее безопасной методикой является подготовка канала тонким шилом. Эту подготовку проводят до уровня перехода ножки в тело позвон¬ка. Окружность канала проверяют крючком измерителя глубины для того, чтобы удостовериться в отсутствии перфорации, что особенно важно с медиальной стороны. В костный канал вводят маркер с измерителем глубины или спицу Киршнера, после чего подтверждают правильность выбранного положения с использованием электронно-оптического преобразователя (ЭОП). Измеритель глубины можно ввести в губчатую кость тела позвонка на глубину до 80% диаметра тела в прямой проекции.
После подтверждения правильности нахождения маркера, в сформированный канал устанавливают воронку для введения костного трансплантата. С использованием ЭОП контролируют расположение воронки внутри тела поврежденного позвонка.
Затем, через воронку в полость тела поврежденного позвонка постепенно вводят костно-пластический материал. При отсутствии остеопороза используют костные ауто- или аллотрансплантаты диаметром до 3-5 мм. При показателе денситометрического Т-критерия -2,5 SD дефект тела позвонка наполняют комбинацией костных трансплантатов и костного цемента. Для определения степени восстановления вентральной высоты тела позвонка проводят исследование с использованием ЭОП. Далее для обеспечения жесткости фиксации сегмента позвоночника обязательно вводят винты в тело поврежденного позвонка.
Техника перкутанной вертебропластики
Введение и позиционирование иглы. Вся процедура проводится под флюороскопическим или КТ-контролем. Введение и позиционирование иглы в тело грудного или поясничного позвонка зависит от уровня и протяженности вертебрального поражения. В связи с этим существует несколько доступов к пораженным позвонкам: транспедикулярный, парапедикулярный (транскостовертебральный), заднебоковой, переднебоковой. Классический доступ для большинства подобных процедур на поясничном и грудном уровне - транспедикулярный, реже используется заднебоковой доступ. Игла вводится до границы передней и средней третей тела позвонка (2/3 расстояния от задней стенки и 1/3 от передней стенки тела позвонка).
Флебоспондилография, как правило, должна предшествовать основной процедуре введения цемента. Она является важным этапом вертебропластики. Флебоспондилография позволяет оценить венозные дренажи интересующего уровня, однако не может с большей вероятностью спрогнозировать утечку цемента во время процедуры из-за разной вязкости контрастного вещества и костного цемента.
Введение костного цемента является заключительным этапом. Количество введенного цемента составляет от 2 до 8 мл на один уровень.
Техника выполнения кифопластики
Операцию проводят под местным обезболиванием с мониторингом жизненно-важных функций и с ЭОП контролем. Во время хирургического вмешательства пациент располагается на животе.
Кожный разрез длиной до 1 см проводят, отступя латерально на 1,5 - 2,0 см от остистого отростка поврежденного позвонка.
Под ЭОП контролем проводят иглу со стилетом к точке входа таким образом, чтобы на фасном рентгенизображении её кончик располагался по наружному краю внутреннего контура тени корня дужки. Величина угла конвергенции зависит от особенностей анатомического строения позвонков и определяется по данным компьютерной томографии. В среднем этот угол составляет от 7° до 15°. Проводят ЭОП контроль в боковой проекции, извлекают стилет, вводят спицу; и продвигают спицу до передней трети переднезаднего размера тела позвонка (на глубину 2/3 -3/4 тела позвонка) на уровне середины вертикального размера позвонка. По установленной спице вводят в тело позвонка тонкую металлическую трубку-проводник (канюлю) на глубину от 3-5 мм, но не глубже 1/3 тела позвонка. Выбор глубины ввода должен предотвратить возможное смещение фрагмента тела позвонка в сторону позвоночного канала. Спицу удаляют. По проводнику вводят сверло (спейсер) и кпереди от конца проводника формируют дефект, длина которого должна соответствовать длине баллонной части катетера, планируемого для введения. Расстояние от переднего края полученного дефекта до вентральной поверхности тела позвонка не должно превышать 5 мм. Сверло удаляют. По проводнику в тело позвонка устанавливают катетер, баллонную часть которого полностью выводят за передний край проводника. Описанную манипуляцию проводят с противоположной стороны.
С одной стороны в баллон при помощи шприца нагнетают рентгенконтрастное вещество под давлением от 15 до 20 атмосфер (200-300 psi), при этом под ЭОП контролем добиваются коррекции деформации тела позвонка. Затем вводят контрастное вещество со второй стороны под ЭОП контролем в прямой и боковой проекциях.
Контраст из одного катетера удаляют, измеряют его объем, извлекают баллонный катетер. Далее под ЭОП контролем через проводник в полость тела позвонка шприцем вводят костный цемент в объеме, соответствующем измеренному объему рентгенконтрастного вещества; оставшийся в проводнике цемент продвигают толкателем. Проводят ЭОП контроль. Если определяется остаточная, незаполненная цементом полость, дополнительно дозировано, вводят костный цемент. Более дозированное и окончательное доведение цемента из самого проводника в сформированный дефект осуществляют толкателем через проводник. По достижении восковой плотности цемента проводник извлекают и манипуляции проводят с противоположной стороны.
Цемент начинает затвердевать через 20 минут, а через один час степень затвердевания составляет 90%.
В случае невозможности проведения проводника с одной из сторон (узкий корень дужки и т.д.) технология может быть применена с одной стороны. В этом случае результат может считаться успешным при распространении костного цемента за среднюю линию позвонка. При этом в дальнейшем возможна потеря достигнутой коррекции. Также односторонняя техника выполняется при односторонней боковой компрессии.
Глухой шов на кожу, асептическая повязка. В течение получаса после введения последней порции цемента продолжается мониторинг артериального давления, пульса, общего самочувствия пациента для своевременного лечения возможного кардиотоксического влияния костного цемента. Пациент в течение часа после операции соблюдает строгий постельный режим для предотвращения утечки цемента через пункционные отверстия. Вставать разрешают через 2 часа после операции.
Через сутки после оперативного вмешательства разрешают занятия лечебной физкультурой для укрепления мышц спины и брюшного пресса. Лечащий врач может рекомендовать ношение легкого дисциплинирующего корсета в течение нескольких недель после операции. Сидеть можно через 1 месяц. Клинико-рентгенологический контроль через 4 месяца. Больные нуждаются в соответствующей остеотропной терапии, зависящей от этиологии остеопороза.
Моносегментарный и бисегментарный вентральный спондилодез
При выявлении у пациента перелома тела грудного или поясничного позвонка с потерей передней высоты тела от 30 до 75%, сопровождающихся повреждением вышележащего межпозвонкового диска, пациенту предлагают хирургическое вмешательство моносегментарный спондилодез с целью коррекции посттравматической деформации, восстановления анатомии позвонка и стабильную первичную стабилизацию вентральной колонны в сочетании с костной аутопластикой костного дефекта позвонка.
В случае выявления перелома тела грудного или поясничного позвонка, сопровождающегося повреждением тела и обеих замыкательных пластинок и разрушением смежных дисков, пациенту предлагают хирургическое вмешательство бисегментарный спондилодез с целью коррекции посттравматической деформации, восстановления анатомии позвонка и стабильную первичную стабилизацию вентральной колонны в сочетании с костной аутопластикой костного дефекта позвонка. В случаях переломов типов В и С по Универсальной классификации, предлагают двухэтапное хирургическое вмешательство. В ходе первого этапа осуществляют данную технологию, во время второго этапа проводят спондилосинтез поврежденных задних структур дорзальным инструментарием для восстановления целостности заднего остеолигаментозного комплекса.
Технология вентрального спондилодеза на уровне грудного и поясничного отделов позвоночника осуществляется следующим образом. Проводится хирургический доступ к телам позвонков, как описано выше. После обнажения передне-боковой поверхности сломанного позвонка манипуляции идентичны независимо от уровня повреждения. При осуществлении моносегментарного спондилодеза рассекается Т-образно передняя продольная связка на уровне сломанного тела позвонка и отслаивается в виде фартука вместе с кортикальной вентральной костной пластинкой сломанной части тела, которая смещена кпереди и нависает над сохранившейся частью. Иссекается разрушенный диск, рассекается фиброзное кольцо его как можно более с сохранением только задней порции. Костно-связочный лоскут откидывается. Затем в лимб сохранившейся части сломанного тела вводится инъекционная игла и от нее согласно полученным данным компьютерной томографии измерителем отмеряется тот размер, который соответствует размеру от неповрежденной замыкательной пластинки до нижней границы переходной зоны "суперпозиции" (концентрированных микропереломов) сломанной части тела в несломанную, которая сохраняет и обладает достаточной прочностью, и в связи с этим обеспечивает надежную опору для внедряемого имплантата (трансплантата). По этой зоне долотом производится горизонтальное сечение. Соответственно в вертикальном, поперечном и сагиттальном размерах удаляется необходимая часть сломанного тела вместе с внедрившейся в него тканью межпозвонкового диска. Иссекается замыкательная пластинка смежного тела позвонка до кровоточащей субхондральной зоны. Валиком операционного стола придается экстензия на оперируемом уровне, устраняется кифоз. В сформированное ложе внедряется соответственно его размеру подобранный эндофиксатор позвоночника, снаряженный костными трансплантатами, либо другой имплантат, либо костный (биологический) трансплантат. Переднюю поверхность имплантата (трансплантата) устанавливают таким образом, чтобы она опиралась на кортикальную вент¬ральную костную пластинку сохранившейся части тела, а с другой опорной стороны - на кортикальную пластинку соседнего тела тотчас за лимбом. Экстензия устраняется, трансплантат плотно заклинивается, при этом сохраняется коррекция деформации.
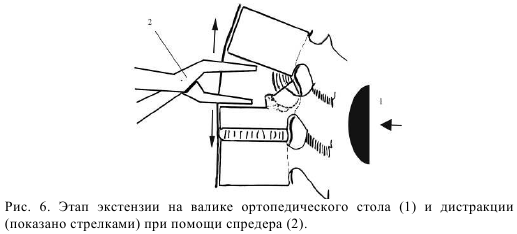
При хирургическом лечении взрывных переломов грудных и поясничных позвонков, сопровождающихся смещением фрагментов в позвоночный канал при осуществлении вентрального спондилодеза для редукции фрагментов применяется методика ремоделирования позвоночного канала. Для этого после резекции поврежденной части тела валиком операционного стола осуществляли экстензию на оперируемом уровне, достигающую пределов физиологического разгибания, этим достигалась коррекция кифотической деформации. При помощи спредера осуществляетя посильная инструментальную дистракция на поврежденном уровне (рис.6).
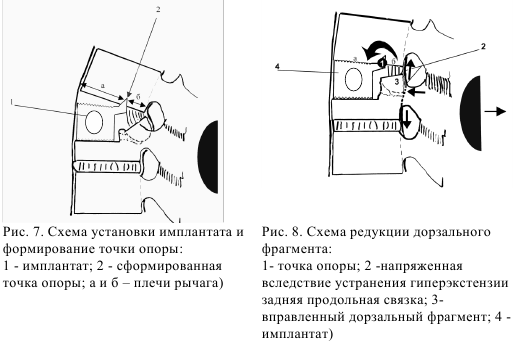
Далее измеряли величину дефекта, выбирали соответствующий по высоте имплантат и устанавливали в дефект тела позвонка. На границе средней и задней третей переднезаднего размера нижней замыкательной пластинки смежного позвонка формировали точку опоры. Межтеловой промежуток, таким образом, оказывался разделенным на два разноплечих. Большее плечо рычага - передняя продольная связка, передняя и средняя трети тела позвонка расположено вентрально; меньшее плечо образуют задняя треть тела, задняя продольная связка и задняя порция фиброзного кольца. Между плечами рычага а и б оптимальным соотношением является 2:1 (рис.7).
После устранения экстензии увеличенный и дистрагированный вентральный отдел межтелового промежутка сокращается, приводя в движение длинное плечо рычага, который опосредованно через сформированную точку опоры движением короткого рычага приводит к увеличению заднего отдела межтелового промежутка. При этом возникает максимальное напряжение задней продольной связки, задней порции фиброзного кольца; смещенные в позвоночный канал фрагменты, связанные с этими анатомическими образованиями, стремятся кпереди, освобождая позвоночный канал (рис.8).
Имплантат после устранения экстензии плотно заклинивается в межтеловом пространстве. При необходимости маневр повторяется 1-2 раза с последовательным введением в образованный дефект возрастающих по размеру имплантатов до достижения увеличения высоты поврежденного сегмента на 3-4 мм больше должного (полусуммы задней высоты смежных сегментов), определенного при предоперационном планировании.
Успех манипуляции часто был отчетливо виден визуально: после завершения манипуляции отмечали выстояние передней части фрагментов, смещенных в позвоночный канал, в сформированный дефект тела.
По окончании манипуляций на вентральных отделах позвоночника костно-связочный лоскут укладывается спереди и при необходимости сшивается отдельными швами. Надежная опора, плотный контакт с хорошо кровоснабжаемой губчатой костью заднего отдела резецированного тела, сохраняющейся его частью и соседнего тела позвонка с костью трансплантата внутри эндофиксатора, погруженного практически в костное ложе, обеспечивает хорошее кровоснабжение его, определяет быструю его реваскуляризацию, процессы репаративной регенерации в этой области и стабильность достигнутой коррекции деформации позвоночного сегмента.
При осуществлении бисегментарного спондилодеза передняя продольная связка отслаивается на уровне сломанного позвонка с частью костных фрагментов передней кортикальной пластинки тела сломанного позвонка. Иссекаются разрушенные смежные межпозвонковые диски с сохранением только задних порций фиброзных колец. При помощи валика операционного стола позвоночнику придается положение разгибания. Достигается коррекция деформации позвоночника. Удаляются гиалиновые пластинки неповрежденных смежных тел позвонков. Резецируется вентральная часть сломанного тела позвонка в пределах вентрального передне-заднего размера, определенного при предоперационном планировании на основании данных компьютерной томографии. Вентральная высота сформированного дефекта соответствует размерам передней части имплантата. При использовании оригинального эндофиксатора позвоночника в замыкательных пластинках несломанных смежных тел позвонков в строго фронтальной плоскости при помощи обоюдоострого остеотома или "тест-шаблона" формируется паз на весь поперечный размер тела. Глубина пазов 3 мм. Расстояние от переднего края лимба до пазов в неповрежденных позвонках соответствует расстоянию от переднего края верхней или нижней частей фиксатора до задних зубцов на консолевидных его выступах. Высота имплантата должна превышать величину полученного дефекта на 2 мм. Фиксатор (или другой имплантат) с находящимся в нем костным трансплантатом внедряется в сформированное ложе во фронтальной плоскости. Оптимальное расположение оригинального фиксатора обеспечивается продвижением задних зубцов на консолевидных выступах по сформированным в замыкательных пластинках пазам. Высота межтеловых промежутков восстанавливается. После полного погружения фиксатора в ложе устраняется разгибание позвоночника, эндофиксатор (имплантат).заклинивается в сформированном ложе. Консолевидные части фиксатора, находясь в межтеловых промежутках между дорсальными частями резецированного и несломанного тел позвонков, обеспечивают увеличение площади опоры, степень фиксации позвонков и самого фиксатора. Передняя часть введенного имплантата полностью выполняет сформированные дефекты межтеловых промежутков и резецированной части сломанного позвонка. Фиксатор удерживает полную коррекцию деформации позвоночника, прочно удерживаясь в ложе и надежно фиксируя позвонки, обеспечивая благоприятные условия для формирования их костного блокирования.
При осуществлении операции трансторакальным доступом накладываются швы на медиастинальную плевру, диафрагму. Легкое расправляется, плевральная полость дренируется трубчатым дренажом, рана грудной клетки ушивается. В случае оперативного вмешательства через внебрюшинный доступ, рана брюшной стенки ушивается послойно. В послеоперационном периоде допускается ведение пациентов без внешней иммобилизации.
Реабилитация
С целью уменьшения болевого синдрома, противоотечного и трофического эффекта в раннем полеоперационном периоде назначается физиотерапевтическое лечение: низкочастотная магнитотерапия на грудной и поясничный отдел позвоночника,электрофорез кальция продольно на позвоночник, массаж нижних конечностей, точечный массаж.
Важное значение имеютиндивидуальные занятия ЛФК (статические и динамические дыхательные упражнения, упражнения для мелких и средних мышечных групп верхних и нижних конечностей). Лечебная гимнастика проводится в положении лежа на спине с приподнятым головным концом кровати. Используются упражнения для дистальных отделов конечности, затем активные движения для ног в облегченных условиях. Кроме того, применяются упражнения для статического напряжения мышц спины. С 14 дня используется упражнения с исходным положением на животе.
На амбулаторном этапевсем пациентамчерез 1-2 месяца после травмырекомендовано проводить курсы восстановительного лечения:низкочастотную магнитотерапия на грудной и поясничный отдел позвоночника,многоканальную электростимуляция мышц спины и пресса,общее УФО (субэритемные дозы).
При наличие болевого синдрома назначаются импульсные токи с противоболевыми препаратами. КВЧ-терапия или рефлексотерапия назначаются как общеукрепляющая, трофическая и психосоматическая терапия.
Индивидуальное занятие ЛФК направлены на укрепление мышц спины, брюшного пресса, плечевого и тазового пояса, верхних и нижних конечностей, занятия на специализированных тренажерах в исходных положениях лежа.В комплексе с ЛФК рекомендуется систематически проводить массаж мышц спины (10-15 сеансов) не менее 4 раз в год.
| Назад | Оглавление | Далее |