Профилактика
Заболевания опорно-двигательного аппарата | О хронических заболеваниях

Остеоартроз
Остеоартроз – хроническое заболевание суставов, при котором суставной хрящ и прилегающая кость претерпевают дегенеративные изменения, то есть постепенно разрушаются и деформируются.
![]()
Остеоартроз диагностируется у 97% населения старше 60 лет.
При остеоартрозе процесс распада идет быстрее процесса восстановления, и суставной хрящ теряет свою эластичность, суставные поверхности становятся шероховатыми, на них появляются трещины. При этом здоровые части хряща принимают на себя всю нагрузку и еще быстрее изнашиваются. Постепенное стирание хряща приводит к обнажению кости, и на ее суставных поверхностях происходит разрастание костной ткани – появляются остеофиты.
Остеоартроз подразделяется на:
• первичный – возникший как самостоятельное заболевание, причина которого не выяснена;
• вторичный – являющийся последствием других заболеваний, особенностей строения скелета, профессиональных нагрузок и травм.
В зависимости от локализации заболевания различают следующие формы остеоартроза:
• узелки Гебердена, Бушара – межфаланговые суставы;
• коксартроз – тазобедренные суставы;
• гонартроз – коленные суставы;
• остеоартроз других суставов.
В развитии остеоартроза выделяют несколько стадий:
I стадия (сомнительный) – сомнительное сужение суставного пространства, незначительные краевые костные разрастания;
II стадия (мягкий) – определенные остеофиты и сомнительное сужение суставного пространства;
III стадия (умеренный) – умеренные остеофиты, определенное сужение суставного пространства, возможная деформация костей;
IV стадия (тяжелый) – большие остеофиты, сужение суставного пространства, тяжелый остеосклероз, определенная деформация костей.
Осложнения: полная неподвижность сустава.
Факторы риска, приводящие к развитию остеоартроза:
• избыточная масса тела;
• гормональные нарушения: постменопауза, заболевания щитовидной железы, сахарный диабет;
• метаболические нарушения в организме;
• травмы;
• чрезмерные нагрузки на сустав;
• интоксикация: алкоголь, курение, действие химических токсинов, вирусные инфекции, бесконтрольный прием лекарств;
• атеросклероз;
• варикозное расширение вен;
• нарушение развития и приобретенные заболевания костей и суставов.
Какие симптомы говорят об остеоартрозе?
При первой или начальной стадии артроза нет выраженных нарушений в тканях сустава. Но происходят патологические изменения в синовиальной оболочке и жидкости, состав которой меняется. Больной может разве что ощущать едва слышный хруст, покалывание или ноющую боль в пораженном суставе, которая возникает к вечеру после физической нагрузки и исчезает к утру. Большинство людей не придает особого значения этим симптомам и редко обращается к врачу.
Во второй стадии начинается разрушение суставного хряща и менисков. Кость реагирует на нагрузку суставной площадки краевыми разрастаниями – остеофитами. При движении больного начинает беспокоить боль и хруст в суставах. В пораженных местах могут возникать отеки.
В третьей стадии тяжелого артроза происходит выраженная костная деформация, которая вызывает серьезные ограничения в движении сустава. При этой стадии человек испытывает боль даже в состоянии покоя.
К какому специалисту обращаться?
При обнаружении характерных симптомов следует обратиться к травматологу-ортопеду или к врачу-ревматологу.
Какую диагностику должен провести врач?
Общий осмотр больного:
• оценка амплитуды движения в суставе;
• оценка болевых ощущений в суставе;
• осмотр пациента на наличие отеков.
Лабораторная диагностика:
• биохимический анализ крови;
• исследование синовиальной жидкости.
Инструментальная диагностика:
• рентгенография сустава;
• магнитная или компьютерная томография сустава;
• ультразвуковое исследование сустава;
• артроскопия – проводится с использованием артроскопа, который вводится в сустав через микроразрез.
Какое лечение необходимо при остеоартрозе?
Основное. Лечение в первую очередь направлено на торможение процесса разрушения хряща. Для этого применяются:
• хондропротекторы: глюкозамин сульфат и хондроитин сульфат, которые ускоряют регенерацию хрящевой и соединительной тканей. Лечение хондропротекторами эффективно только на I и II стадиях остеоартроза;
• нестероидные противовоспалительные препараты – для снятия боли и воспаления;
• внутрисуставное введение глюкокортикостероидов – для снятия боли и воспаления;
• внутрисуставное введение гиалуроновой кислоты.
Важно!
Кортикостероиды задерживают регенерацию тканей и разрушают мышечную ткань, поэтому число внутрисуставных введений в один сустав не должно превышать 3–4 на протяжении одного года.
На II и III стадиях остеоартроза может потребоваться хирургическое лечение:
• артроскопический дебридмент – извлечение из полости сустава омертвевших частиц хряща, вызывающих боль;
• остеотомия – кости, формирующие сустав, распиливают и потом снова соединяют так, чтобы в пораженном суставе улучшилось распределение механических нагрузок.
В поздних стадиях артроза, когда хрящ полностью разрушен, необходимо проводить артродез – удаление остатков хрящевой ткани, после которого кости срастаются между собой, и в последующем никаких движений в области бывшего сустава не происходит. Либо полную или частичную замену сустава.
Дополнительное. Для облегчения боли применяют мази и гели, обладающие обезболивающим и противовоспалительным действием. Также врач может предписать использование специальных ортопедических корсетов, наколенников и стелек.
Физиотерапия: электросон, электрофорез с 5% раствором новокаина по методике Вермеля, иглорефлексотерапия, микроволновая резонансная терапия, гипербарическая оксигенация, диадинамотерапия, амплипульсотерапия, магнитотерапия, ультрафонофорез, ультрафиолетовое облучение, лазерная терапия, квантовая терапия, парафиновые и грязевые аппликации, бальнеотерапия: радоновые, сероводородные, хлоридно-натриевые, скипидарные, йодобромные ванны.
Санаторно-курортное лечение: Бердянск, Евпатория, Одесса, Саки, Сочи, Цхалтубо, Мироновка, Хмельник, Ессентуки, Джеты-Огуз, Пятигорск.
Что можете сделать вы?
Физическая активность. При болях в суставах люди, как правило, стараются ограничить движение в нем и берегут его от физической нагрузки. Но на самом деле лечебная физкультура при остеоартрозе просто необходима! Она улучшает питание хряща, помогает снять спазм мышц и улучшает выработку синовиальной жидкости. Для каждого вида остеоартроза существует свой комплекс упражнений. Так, например. при гонартрозе полезно выполнять упражнение «велосипед» лежа, а при коксартрозе – наклоны вниз сидя на стуле. Но перед тем, как начать занятия, проконсультируйтесь со своим лечащим врачом или инструктором ЛФК.
При всех видах остеоартроза полезно плавание.
Длительный бег, прыжки, приседания, длительная ходьба, особенно по неровной поверхности и по лестнице при остеоартрозе приносят только вред.
Чтобы затормозить разрушение сустава и улучшить состояние при остеоартрозе придерживайтесь следующих правил:
• избегайте длительного нахождения в одном положении: сидения на корточках, стояния;
• при остеоартрозе тазобедренного и коленного сустава пользуйтесь тростью для снижения нагрузки;
• если у вас избыточный вес, обязательно снизьте его до нормального;
• избегайте переохлаждения сустава;
• откажитесь от домашней работы с нагрузкой на больной сустав: отжимание белья, поднятие тяжестей, мытье полов и т. п.;
• не носите обувь на высоком каблуке или совсем без каблука;
• избавьтесь от очень мягкой мебели: диваны, кровати;
• стулья и кресла должны быть такой высоты, чтобы при посадке ваши колени находились чуть ниже бедер.
Ревматоидный артрит
Ревматоидный артрит – заболевание соединительной ткани с преимущественным поражением мелких суставов.
В зависимости от распространения ревматоидный артрит подразделяется на:
• моноартрит – поражен один сустав;
• олигоартрит – поражены два сустава;
• полиартрит – поражены три и более суставов.
Выделяют три стадии течения заболевания:
• I стадия – синовиальные сумки опухают, это приводит к возникновению болевых ощущений, нагрева и опухолей вокруг суставов;
• II стадия – уплотнение синовиальной оболочки;
• III стадия – увеличение интенсивности болевых ощущений, деформация суставов и потеря их подвижности.
Ревматоидному артриту присваивают следующие функциональные классы:
• I класс – полностью сохранены самообслуживание, непрофессиональная и профессиональная деятельность;
• II класс – сохранены самообслуживание и профессиональная деятельность, ограничена непрофессиональная деятельность;
• III класс – сохранено самообслуживание, ограничены непрофессиональная и профессиональная деятельность;
• IV класс – ограничены самообслуживание, непрофессиональная и профессиональная деятельность.
Осложнения: вторичный системный амилоидоз, вторичный артроз, атеросклероз, остеопороз, остеонекроз, туннельные синдромы, нестабильность шейного отдела позвоночника.
Факторы риска, приводящие к развитию ревматоидного артрита:
Причины ревматоидного артрита до сих пор не установлены. Но определена связь ревматоидного артрита со следующими факторами:
• генетическая предрасположенность;
• инфекционные заболевания: вирусы паротита, кори, респираторно-синцитиальной инфекции, вирус гепатита В, вирусы простого герпеса, опоясывающего лишая, цитомегаловирус, вирус Эпштейна – Барр, Т-лимфотропный вирус;
• интоксикации;
• длительное переохлаждение;
• гиперинсоляция;
• стрессы.
![]()
Женщины болеют ревматоидным артритом в 5 раз чаще, чем мужчины.
Какие симптомы говорят о ревматоидном артрите?
Основными симптомами являются воспаление и опухание пораженных суставов. Причем суставы поражаются симметрично – если на одной руке поражены суставы, то эти же суставы будут поражены и на другой руке. Боли при ревматоидном артрите постоянны и усиливаются при движении. Появляется утренняя скованность в суставах, продолжающаяся не менее 1 часа. У 20% больных появляются «ревматоидные узелки» – подкожные уплотнения в области локтей.
Другими частыми симптомами являются усталость, слабость, небольшая температура, боли при длительном сидении, мышечные боли, потеря аппетита, депрессия, потеря веса, анемия, холодные или потные ладони и ступни, недостаточная выработка слез и слюны.
На более поздних стадиях заболевания могут поражаться нервная система и другие органы.
Внесуставные проявления ревматоидного артрита:
• со стороны сердечно-сосудистой системы: перикардит, васкулит, гранулематозное поражение клапанов, атеросклероз;
• дыхательная система: плеврит, интерстициальные заболевания;
• кожа: ревматоидные узелки, утолщение и гипотрофия, васкулит, сетчатое ливедо;
• нервная система: компрессионная нейропатия, сенсорно-моторная нейропатия, множественные мононевриты, цервикальный миелит;
• органы зрения: сухой кератоконъюктивит, эписклерит, склерит, периферическая язвенная кератопатия;
• почки: амилоидоз, васкулит, нефрит, НПВП-нефропатия;
• кровь: анемия, тромбоцитоз, нейтропения.
К какому специалисту обращаться?
Лечением ревматоидного артрита занимается врач-ревматолог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• осмотр суставов;
• пальпация лимфатических узлов.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• анализ крови на ревматоидный фактор;
• титр антител к циклическому цитруллин-содержащему пептиду.
Инструментальная диагностика:
• рентгенография;
• исследование синовиальной жидкости.
Какое лечение необходимо при ревматоидном артрите?
Основное. Лечение ревматоидного артрита проводится следующими группами препаратов:
• нестероидные противовоспалительные препараты;
• базисные препараты: метотрексат, лефлуномид, сульфасалазин, препараты золота, D-пеницилламин, аминохинолиновые препараты;
• глюкокортикостероиды;
• биологические препараты.
Если сильные боли вызываются не воспалением, а повреждением хряща, выполняется протезирование сустава.
Дополнительное. Также в лечении ревматоидного артрита применяются:
• курсы плазмафереза;
• дренаж грудного лимфатического протока;
• лимфоцитоферез;
• облучение лимфоидной ткани;
• препараты кальция и витамина D;
• внутрисуставное введение кортикостероидных гормонов;
• криотерапия.
Физиотерапия: ультрафиолетовое облучение, УВЧ-терапия, электрофорез диметилсульфоксида, кальция, салицилатов, фонофорез гидрокортизона, магнитотерапия, СМТ-терапия, диадинамические токи, импульсные токи, индуктотермия, грязевые аппликации, бальнеотерапия: сульфидные, радоновые ванны.
Санаторно-курортное лечение: Серноводск, Пятигорск, Сергиевские минеральные воды, Кемери, Сочи, Цхалтубо, Белокуриха, Хмельник, Славянск, Старая Русса, Усть-Качка, Горячий Ключ, Саки, Бердянск, Одесса, Учум, Тамбукан, Карачи, Липецк.
Что можете сделать вы?
Диета. Правильное питание при ревматоидном артрите способствует снижению воспалительных явлений, уменьшению влияния аллергенов на организм, нормализации обмена веществ.
В активной стадии заболевания рекомендуется отмена легкоусвояемых углеводов: сладостей, сахара, меда, варенья. Употребление соли желательно сократить до 5 г в сутки. Также нужно увеличить в рационе количество продуктов, богатых калием: курага, чернослив, зеленые овощи.
При лечении глюкокортикостероидами необходимо увеличить потребление белка. Рекомендованы продукты с повышенным содержанием кальция: сыр, творог, брокколи.
Рекомендуются продукты, богатые витамином С: черная смородина, шиповник, крыжовник, сладкий перец.
Исключается копченая, жирная, острая и жареная пища.
Готовить пищу лучше либо на пару, либо при помощи варки. Рекомендуется дробное питание 5–6 раз в день.
Физическая активность. Долгое время считалось, что при ревматоидном артрите физическая активность противопоказана. Но сейчас ученые доказали – больным ревматоидным артритом можно и нужно заниматься физкультурой. Особенно полезны упражнения на растяжку, пешие прогулки по 30 минут в день, плавание. Стоит исключить занятия бегом и силовые упражнения с поднятием тяжестей.
Подагра
Подагра – заболевание суставов, вызванное отложением солей мочевой кислоты.
Подагру разделяют на первичную, то есть появившуюся самостоятельно, и вторичную, развивающуюся на фоне других заболеваний.
По механизму накопления мочевой кислоты подагра может быть:
• метаболической – излишнее образование мочевой кислоты;
• почечной – затруднение выведения мочевой кислоты;
• смешанного типа – нарушения синтеза и удаления из организма мочевой кислоты.
По течению заболевания выделяют следующие формы подагры:
• типичный острый приступ подагрического артрита;
• псевдофлегмонозная;
• ревматоидоподобная;
• подострая;
• по типу инфекционно-аллергического полиартрита;
• псориатическая;
• астеническая;
• абортивная;
• внесуставная.
Осложнения: разрыв сухожилий и связок, окружающих больной сустав, развитие острой или хронической почечной недостаточности, мочекаменная болезнь, хронический пиелонефрит, гидронефроз, артериальная гипертензия, метаболический синдром, остеопороз, ишемическая болезнь сердца.
Факторы риска, приводящие к развитию подагры:
• артериальная гипертензия;
• гиперлипидемия;
• неправильное питание: употребление большого количества красного мяса, субпродуктов, гороха, шоколада;
• злоупотребление кофе, какао;
• злоупотребление алкоголем, особенно пивом;
• почечная недостаточность;
• наследственная предрасположенность;
• малоподвижный образ жизни.
Какие симптомы говорят об подагре?
Явным симптомом подагры является приступ сильной боли в суставе, который развивается чаще всего на фоне приема алкоголя или переедания. Боль сопровождается покраснением, отеком и ощущением жара в суставе.
Приступы подагры случаются чаще всего в ночное время. Боль усиливается даже от легкого касания.
В некоторых случаях под кожей суставов или вокруг ушной раковины появляются тофусы – белые узелки, являющиеся скоплением кристаллов мочевой кислоты.
К какому специалисту обращаться?
Если вы заметили у себя симптомы подагры, обратитесь к врачу-ревматологу. Также необходимо наблюдение у врача-нефролога.
Какую диагностику должен провести врач?
Общий осмотр больного:
• осмотр суставов;
• осмотр на наличие тофусов.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• пробы Реберга и Зимницкого.
Инструментальная диагностика:
• рентгенография;
• диагностическая пункция и поляризационная микроскопия синовиальной жидкости.
Какое лечение необходимо при подагре?
Основное. Для купирования острого приступа используют:
• колхицин;
• нестероидные противовоспалительные средства;
• глюкокортикостероидные препараты.
Вне обострения лечение направлено на нормализацию синтеза и выведения мочевой кислоты. С этой целью применяют:
• урикодепрессивные препараты – средства, уменьшающие синтез мочевой кислоты;
• урикозурические препараты – средства, повышающие выведение мочевой кислоты из организма.
При наличии крупных отложений кристаллов мочевой кислоты рекомендуется их удаление хирургическим путем.
Дополнительное. Рекомендуется щелочное питье – до 2 л в сутки.
Физиотерапия: средневолновое облучение, магнитотерапия, лазеротерапия, электрофорез, КВЧ-терапия, ДМВ-терапия, квантовая терапия, грязелечение, бальнеотерапия: радоновые, сероводородные, солевые ванны, питье гидрокарбонатно-натриевых и сульфатно-натриевых минеральных вод.
Санаторно-курортное лечение: Тинаки, Ялта, Янган-Тау, Трускавец, Белокуриха, Пятигорск.
Что можете сделать вы?
Диета. При подагре диеты следует придерживаться на протяжении всей жизни. Главная цель диеты – ограничение поступления в организм пуринов.
Белок можно употреблять из расчета 0,8–1 г белка на 1 кг веса.
Курица, индейка, кролик и рыба разрешены только в отварном виде и не чаще чем 2 раза в неделю.
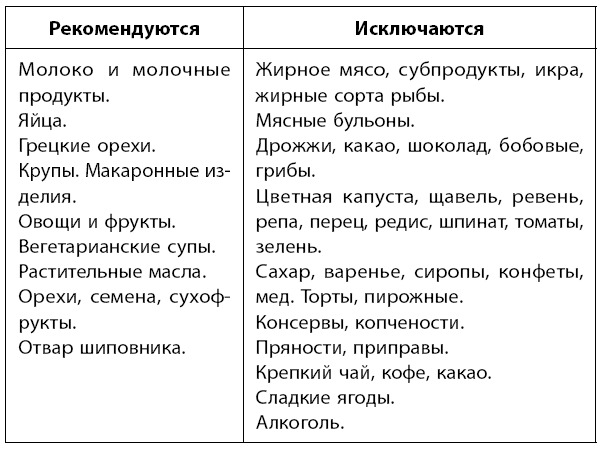
Раз в неделю рекомендуется устраивать разгрузочные дни: творожные, кефирные, арбузные, овощные.
Физическая активность. Физические упражнения замедляют процесс отложения солей мочевой кислоты в суставах и стимулируют выведение мочевой кислоты из организма, поэтому при подагре они очень полезны. В период ремиссии совершайте ежедневные прогулки по 30‑ 40 минут, занимайтесь плаванием, лыжами, активными играми.
Также необходимо выполнять комплекс ЛФК на пораженные суставы. Особенно полезны сгибания, разгибания и растягивания больных суставов.
Остеохондроз
Остеохондроз – хроническое заболевание позвоночника, связанное с дегенеративно-дистрофическими изменениями в межпозвоночных дисках.
![]()
75% шейных и поясничных болей вызваны остеохондрозом позвоночника.
В зависимости от локализации заболевания различают:
• остеохондроз шейного отдела позвоночника;
• остеохондроз грудного отдела позвоночника;
• остеохондроз пояснично-крестцового отдела позвоночника;
• распространенный остеохондроз – затронуто несколько отделов позвоночника.
В течении заболевания выделяют несколько стадий:
• доклиническая стадия – клинические признаки дегенерации диска отсутствуют или выражены очень слабо;
• стадия изменений в студенистом ядре;
• разрыв фиброзного кольца с выпячиванием грыжи;
• замещение тканей межпозвонкового диска рубцовой тканью.
Осложнения: искривление и ограничение движений позвоночника, нарушения чувствительности, слабость мышц вплоть до паралича.
Факторы риска, приводящие к развитию остеохондроза:
• малоподвижный образ жизни;
• избыточный вес;
• курение;
• повышенные физические нагрузки;
• работа, связанная с подъемом тяжестей, частыми изменениями положения туловища: поворотами, сгибанием и разгибанием, рывковыми движениями и с воздействием вибрации;
• плоскостопие;
• травмы позвоночника;
• нарушения осанки;
• неправильное питание: дефицит белка и микроэлементов, недостаток жидкости;
• инфекционные заболевания;
• нарушение обмена веществ;
• эндокринные нарушения;
• стрессы;
• врожденные дефекты позвоночника;
• наследственный фактор;
• возрастные изменения.
Какие симптомы говорят об остеохондрозе?
Симптомы остеохондроза зависят от локализации заболевания:
Шейный остеохондроз – проявляется головной болью, усиливающейся при движении головой, головокружениями при поворотах головы, болью в шее, отдающей в лопатку, руку и грудную клетку, звоном в ушах, мушками в глазах, снижением слуха, охриплостью голоса, ограничениями движений языка, скачками артериального давления и нарушениями чувствительности.
Грудной остеохондроз – проявляется болями в груди и под лопатками, усиливающимися при дыхании и движениях, онемениями в области груди, болями при глубоких вдохах и иногда болями в желудке, сердце или печени.
Пояснично-крестцовый остеохондроз – проявляется болями в поясничной области, усиливающимися при движении и нагрузках, болью и нарушениями чувствительности в ногах.
К какому специалисту обращаться?
Лечением остеохондроза занимается врач-невролог или врач-вертебролог – узкий специалист только по заболеваниям позвоночника.
Какую диагностику должен провести врач?
Общий осмотр больного:
• наблюдение за ходьбой, осанкой, движениями;
• исследование пястно-лучевого, локтевого, сгибательного и разгибательного рефлексов;
• тест на болевую чувствительность.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови.
Инструментальная диагностика:
• рентгенография позвоночника;
• компьютерная томография позвоночника;
• магнитно-резонансная томография позвоночника;
• ультразвуковая доплерография – выявляет нарушения кровотока по сосудам, питающим спинной мозг;
• миелография – метод рентгенографии позвоночника с использованием контрастного вещества, позволяющий выявить межпозвонковые грыжи.
Какое лечение необходимо при остеохондрозе?
Основное. Лечение остеохондроза заключается в торможении процессов разрушения межпозвонковых дисков, снятии воспаления и уменьшении болевого синдрома. Для этого применяются:
• нестероидные противовоспалительные препараты;
• новокаиновые и лидокаиновые блокады;
• внутримышечные и внутрипозвоночные инъекции стероидных препаратов;
• сосудорасширяющие препараты, улучшающие микроциркуляцию крови в патологическом очаге, нормализующие обменные процессы, восстанавливающие нервную импульсацию;
• миорелаксанты – назначаются для снятия мышечных спазмов;
• хондропротекторы.
В некоторых случаях применяется хирургическое лечение:
• дискэктомия – удаление пораженного межпозвонкового диска и создание неподвижного сочленения между соседними позвонками;
• опорный спондилодез – при этом методе на место диска устанавливается пористый никелид-титановый имплантат, который обеспечивает подвижность позвоночника;
• динамическая стабилизация позвоночника – внедрение силиконового имплантата между остистыми отростками позвонков, благодаря чему снимается нагрузка с пораженного межпозвонкового диска;
• лазерная вапоризация ядра диска – разрушение лазером ядра пораженного диска и уменьшение его объема. Способ применяется при размере грыжи диска не более 6 мм.
Дополнительное:
• витамины группы В – назначают для улучшения обменных процессов в позвоночнике;
• вытяжение позвоночника – процедура направлена на увеличение межпозвонкового пространства, снятие боли и восстановление анатомически правильной формы позвоночника;
• ударно-волновая терапия;
• мануальная терапия.
Физиотерапия: иглорефлексотерапия, электрофорез, магнитотерапия, ультразвук, лазеротерапия, квантовая терапия, вибромассаж, УФО-терапия, СМТ-терапия, диадинамические токи, чрезкожная электрическая нейростимуляция, дарсонвализация, подводный душ-массаж, грязелечение сероводородными, сапропелевыми, иловыми грязями, бальнеотерапия: сероводородные, хлоридно-натриевые, йодобромные, радоновые, скипидарные ванны.
Санаторно-курортное лечение: Ессентуки, Пятигорск, Бердянск, Евпатория, Одесса, Саки, Сочи, Цхалтубо, Мироновка, Хмельник, Джеты-Огуз, Белокуриха, Сергиевские минеральные воды, Горячий Ключ, Нальчик, Кульдур, Куяльник.
Что можете сделать вы?
Диета. К сожалению, питание больного не оказывает абсолютно никакого влияния на течение остеохондроза. Но важно помнить, что одной из главных причин возникновения данного заболевания является ожирение. Поэтому, если вы имеете избыточный вес, необходимо придерживаться правил питания, которые помогут снизить его до нормального. Употребляйте больше овощей, богатых клетчаткой продуктов, нежирные сорта мяса, птицы, рыбы. Откажитесь от высокоуглеводной пищи: сладостей, выпечки, тортов.
Физическая активность. Лечебная физкультура является основным методом консервативного лечения остеохондроза. В результате занятий ЛФК улучшается кровообращение, нормализуется обмен веществ и питание межпозвонковых дисков, увеличивается межпозвонковое пространство, формируется мышечный корсет и уменьшается нагрузка на позвоночник. Для каждого вида остеохондроза существуют свои комплексы ЛФК. Выполнять упражнения стоит вначале только под присмотром врача, затем самостоятельно дома. Возьмите в привычку выполнять лечебную гимнастику ежедневно.
![]()
При остеохондрозе очень полезно плавание и аквааэробика.
Бытовые правила:
• избегайте длительных вертикальных нагрузок;
• не носите сумки в одной руке, распределяйте нагрузку на обе руки. Лучше всего носить рюкзак вместо сумок;
• поднимайте тяжести только с использованием ног, приседая, как штангисты;
• избегайте травм позвоночника;
• спите на матрасе средней жесткости, используйте ортопедические подушки;
• высота стула или кресла должна соответствовать длине голени, чтобы нога упиралась в пол;
• спина должна плотно прилегать к спинке стула;
• если у вас сидячая работа, каждые 15‑ 20 минут вставайте и делайте разминку.
Остеопороз
Остеопороз – заболевание, при котором происходит уменьшение количества костного вещества, что снижает плотность костей и повышает риск перелома.
Остеопороз выявляют у 30% женщин и у 23% мужчин старше 50 лет.
Различают первичный остеопороз, развивающийся как самостоятельный процесс, и вторичный остеопороз, развивающийся на фоне других заболеваний.
Первичный остеопороз подразделяется на:
• постменопаузальный остеопороз (I тип) – снижение выработки половых гормонов влияет на состояние костного обмена веществ;
• сенильный остеопороз (II тип) – развивающийся у мужчин и женщин после 70 лет;
• ювенильный остеопороз – остеопороз детей и подростков;
• идиопатический остеопороз – остеопороз неизвестной этиологии, развивающийся у женщин до менопаузы и у мужчин в возрасте между 20 и 50 годами.
Вторичный остеопороз подразделяется на возникающий:
• при эндокринных заболеваниях – сахарный диабет, гиперпаратиреоз, тиреотоксикоз, акромегалия, гиперпролактинемия, гиперкортицизм;
• при ревматических заболеваниях – ревматоидный артрит, системная красная волчанка, анкилозирующий спондилоартрит;
• при заболеваниях органов пищеварения – состояние после резекции желудка, мальабсорбция, хронические заболевания печени;
• при заболеваниях почек – хроническая почечная недостаточность, почечный канальцевый ацидоз;
• при заболеваниях крови – миеломная болезнь, талассемия, лейкозы;
• при других заболеваниях и состояниях – длительное соблюдение постельного режима, хронические обструктивные заболевания легких, алкоголизм, нервная анорексия, нарушение питания, трансплантация органов;
• при генетических нарушениях;
• после приема глюкокортикостероидов, антиконвульсантов, иммунодепрессантов, агонистов гонадотропин – рилизинг гормона, антацидов, содержащих алюминий, тиреоидных гормонов.
Осложнения: переломы тел позвонков, ребер, костей предплечья, переломы бедра.
Важно!
В России смертность пациентов при переломе шейки бедра в течение первого года – 35%.
Факторы риска, приводящие к развитию остеопороза:
• женский пол;
• возраст старше 50 лет;
• малоподвижный образ жизни;
• высокий рост;
• хрупкое телосложение;
• индивидуальная непереносимость молочных продуктов;
• рацион, бедный кальцием и витамином D;
• курение;
• употребление большого количества алкоголя и кофе.
Какие симптомы говорят об остеопорозе?
В половине случаев остеопороз длительное время развивается бессимптомно и выявляется по случаю перелома. В других случаях остеопороз проявляет себя болями в грудном и поясничном отделах позвоночника. Иногда боли могут возникать в области голеностопных суставов, в ребрах, костях таза. Боли усиливаются при физической нагрузке, при перемене атмосферного давления и погоды. Также остеопороз выдают деформации позвоночника и уменьшение роста.
К какому специалисту обращаться?
Остеопороз лечит травматолог-ортопед. Также необходимо наблюдение у врача-эндокринолога и врача-ревматолога.
Какую диагностику должен провести врач?
Общий осмотр больного:
• осмотр осанки и двигательной активности позвоночника;
• антропометрическое обследование (вес, рост, обхват грудной клетки, окружность живота);
• пальпация позвоночного столба.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови: мониторинг кальция, фосфатов, белка, общего билирубина в крови;
• определение гормонов щитовидной железы;
• биопсия гребня крыла подвздошной кости – при подозрении на онкологическое заболевание.
Инструментальная диагностика:
• рентгенография позвоночника;
• компьютерная или магнитно-резонансная томография;
• двухэнергетическая рентгеновская абсорбциометрия – исследование осевого скелета;
• костная денситометрия – ультразвуковая диагностика костной ткани.
Важно!
Обязательно пройдите костную денситометрию через 1–2 года после наступления менопаузы.
Какое лечение необходимо при остеопорозе?
Основное. Для лечения остеопороза применяются:
• средства с многоплановым действием на метаболизм костной ткани: препараты кальция и витамин D, флавоновые соединения, белок оссеин и гидроксиапатит;
• средства, угнетающие разрушение кости: эстрогены, кальцитонин, бисфосфонаты, препараты стронция;
• средства, стимулирующие костеобразование: соли фтора, соматотропный гормон.
Дополнительное. В некоторых случаях для профилактики сколиоза назначают ношение специальных корсетов.
Важно!
Вибрационная терапия – помогает усилить выработку гормона роста и укрепляет кости.
Физиотерапия: ультразвуковая терапия, электрофорез, СМТ-терапия, диадинамические токи, лазерная терапия, квантовая терапия, гальванотерапия, грязелечение, бальнеотерапия: сероводородные, радоновые, скипидарные ванны, питье минеральных вод.
Санаторно-курортное лечение: Бердянск, Друскининкай, Евпатория, Краинка, Липецк, Нальчик, Одесса, Пятигорск, Саки, Светлогорск, Арчман, Бакирово, Балдоне, Белокуриха, Цхалтубо, Хмельники.
Что можете сделать вы?
Диета. Правильное питание имеет очень большое значение в лечении остеопороза. Необходимо придерживаться ежедневной рекомендуемой нормы кальция, витамина D и магния.
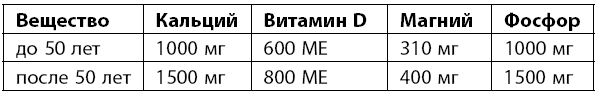
В диете при остеопорозе должны преобладать продукты, богатые этими веществами.
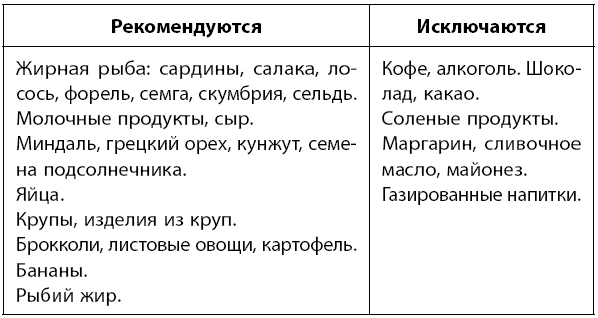
Частое употребление мяса вследствие большого содержания железа замедляет всасывание кальция.
Физическая активность. Плотность костной ткани напрямую зависит от физической нагрузки на кости, поэтому сохранение физической активности – одно из главных условий в лечении остеопороза. Рекомендуются ежедневные пешие прогулки по 30‑ 40 минут, занятия йогой, плаванием, лыжами, аэробикой, танцами. Избегайте упражнений, включающих сгибание и вращение в позвоночнике, а также прыжки.
![]()
Регулярная тридцатиминутная зарядка несколько раз в неделю позволяет увеличить костную массу на 5%
Бытовые правила:
• чаще пребывайте на солнце – ультрафиолет стимулирует выработку витамина D;
• не поднимайте тяжелые грузы, при переносе предметов распределяйте вес равномерно в обе руки;
• исследуйте ваше жилище на предмет травмоопасности: вдоль лестниц установите поручни, закрепите ковры и болтающиеся провода, избавьтесь от качающихся стульев и загромождений;
• в ванной установите поручни и используйте резиновые коврики;
• носите устойчивую обувь на низком каблуке.
Плантарный фасциит
Плантарный фасциит – дегенеративное заболевание подошвенной соединительнотканной оболочки, при котором возникают боли в области пятки, вызванные разрастанием костной ткани в виде шипа.
Плантарный фасциит часто называют «пяточной шпорой».
Факторы риска, приводящие к развитию плантарного фасциита:
• плоскостопие;
• избыточный вес;
• подагра;
• чрезмерная пронация (внутренний выворот во время хождения или бега) стопы;
• коксартроз;
• травмы пяточной кости;
• болезни обмена веществ;
• сахарный диабет;
• значительные и длительные нагрузки в пяточной области;
• заболевания позвоночника;
• артриты.
Какие симптомы говорят о плантарном фасциите?
Главным симптомом плантарного фасциита являются боли в пяточной области, возникающие или усиливающиеся при нагрузке. Боли часто проявляются в утренние часы.
К какому специалисту обращаться?
Лечением плантарного фасциита занимается врач травматолог-ортопед.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация пяточной области.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови.
Инструментальная диагностика:
• рентгенография;
• компьютерная томография.
Какое лечение необходимо при плантарном фасциите?
Основное. Для снятия боли и воспаления используют нестероидные противовоспалительные средства. Если данное лечение не помогает, применяют глюкокортикостероиды: бетаметазон или гидрокортизона ацетат.
Дополнительное. Также в лечении используются:
• ударно-волновая терапия;
• изготовление индивидуальных стелек-супинаторов;
• применение ночных ортезов.
При отсутствии эффекта от вышеперечисленных методов применяют хирургическое лечение – удаление костного выроста и иссечение измененных тканей.
Физиотерапия: ультразвуковая терапия, лазерная терапия, квантовая терапия, криотерапия, грязелечение, теплые минеральные ванны.
Санаторно-курортное лечение: Серноводск, Пятигорск, Сергиевские Минеральные Воды, Кемери, Сочи, Цхалтубо, Белокуриха, Хмельник, Славянск, Старая Русса, Усть-Качка, Горячий Ключ, Саки, Бердянск, Одесса, Учум, Тамбукан, Карачи, Липецк.
Что можете сделать вы?
• сбросьте лишний вес;
• используйте специальные лечебные упражнения для растяжения ахиллова сухожилия;
• носите ортопедическую обувь;
• старайтесь долго не стоять на твердой поверхности;
• избегайте хождения босиком;
• при болях делайте массаж пяток льдом;
• избегайте бега и прыжков.
![]()
Упражнения при плантарном фасциите:
Упражнение 1
Налейте воду в полулитровую пластиковую бутылку и положите ее в морозилку. Когда вода в бутылке замерзнет, положите бутылку на пол и катайте ее, придавливая подошвой стопы.
Упражнение 2
Положите у стены небольшое возвышение, например толстую книгу. Повернитесь лицом к стене и встаньте на возвышение только половиной стопы, чтобы пятки свисали. Поднимайтесь и опускайтесь на носках 10‑ 15 раз.
Упражнение 3
Сидя на стуле, тяните носок на себя при помощи рук или ленты в течение 20 секунд. Повторите 5 раз.
Халюкс вальгус
Халюкс вальгус – деформация первого пальца стопы с отклонением наружу.
Часто в народе халюкс вальгус называют «шишками» или «косточками» на стопе.
Различают 3 степени халюкс вальгус:
1 степень – отклонение пальца кнаружи на 15 градусов;
2 степень – отклонение пальца кнаружи на 20 градусов;
3 степень – отклонение пальца кнаружи на 30 градусов.
Осложнения: артроз, бурсит.
Факторы риска, приводящие к развитию халюкс вальгус:
• избыточный вес;
• ношение узкой обуви на высоком каблуке;
• поперечное плоскостопие;
• длительные статические нагрузки на стопы.
Какие симптомы говорят о халюкс вальгус?
Отклонение большого пальца стопы становится заметным практически сразу. Также могут беспокоить боли в пояснице и икрах из-за неправильной постановки стопы.
К какому специалисту обращаться?
Лечением халюкс вальгус занимается врач травматолог-ортопед.
Какую диагностику должен провести врач?
Общий осмотр больного:
• осмотр и пальпация пальцев стопы.
Инструментальная диагностика:
• рентгенография.
Какое лечение необходимо при халюкс вальгус?
Основное. Для лечения халюкс вальгус используют особые лангеты, фиксирующие палец в правильном положении, и ортопедические межпальцевые прокладки. Также предписывается ношение ортопедической широконосой обуви с индивидуально изготовленными корректирующими стельками.
Хорошие результаты в лечении халюкс-вальгус показывает ударно-волновая терапия.
Дополнительное. Для снятия боли и воспаления используются нестероидные противовоспалительные средства.
Если градус отклонения пальца продолжает увеличиваться, необходимо хирургическое вмешательство для уменьшения угла между плюсневыми костями. Существует более 150 разных методов операционной корректировки халюкс вальгус.
Физиотерапия: лазеротерапия, квантовая терапия, криотерапия, магнитотерапия, теплые ванночки с морской солью.
Санаторно-курортное лечение: Трускавец, Белокуриха, Пятигорск, Хмельник, Славянск, Горячий Ключ, Саки, Бердянск, Одесса.
Что можете сделать вы?
Придерживайтесь следующих правил:
• не носите тесную обувь и обувь на высоком каблуке;
• избегайте длительного стояния;
• сбросьте лишний вес;
• регулярно делайте упражнения: хождение на носочках, на пятках, на внешней и на внутренней стороне стопы;
• используйте массажные коврики;
• не носите тяжести.
| Назад | Оглавление | Далее |