Медицинская реабилитация
Глава III. Клиническая картина и диагностика основных форм черепно-мозговой травмы
Сотрясение головного мозга
Данная нозологическая форма относится к легкой ЧМТ и представляет собой сумму функциональных изменений в головном мозге, проявляющихся общемозговым и астено-вегетативным синдромами. При патоморфологическом исследовании макроскопических изменений не выявляется.
Для сотрясения головного мозга характерны: кратковременное нарушение сознания (от нескольких секунд до 20 – 30 мин), головная боль, тошнота, рвота, затруднение концентрации внимания, ретроградная амнезия. Наличие факта утраты сознания не является обязательным. Около 8 – 12 % пострадавших с клиническими проявлениями сотрясения головного мозга в момент травмы сознание не теряли. В связи с большими внутричерепными резервными пространствами дети и пожилые люди редко теряют сознание даже при тяжелой черепно-мозговой травме.
Для сотрясения головного мозга, как и для всей черепно-мозговой травмы, характерна фазность течения. Выделяют три периода в клиническом течении сотрясения головного мозга.
1. Острейший – период нарушенного сознания. В этом периоде отмечаются:
а) общемозговые симптомы: нарушение сознания, рвота, брадикардия;
б) вегетативные нарушения. Сотрясение головного мозга – это по существу вегетативный шок. Ликворная волна травмирует высшие вегетативные центры. Отмечаются: симптом «игры капилляров» в связи с раздражением вазопрессорного центра; нестабильность артериального давления; лабильность пульса; ранняя гипертермия; повышенная потливость; иногда «гусиная кожа».
2. Острый период – до 3 – 5 сут. после травмы, редко до 7 сут. У пострадавшего восстановлено сознание, и с ним есть продуктивный контакт. Синдромы:
а) общемозговой синдром – головная боль; рвота, часто однократная; брадикардия, но чаще тахикардия; головокружение; шум, звон в ушах. При осмотре пострадавшего можно отметить бледность кожи лица, адинамию. Дыхание нормальное, реже брадипноэ;
б) вегетативный синдром – симптом «игры капилляров», повышена потливость, лабильность артериального давления, пульса, субфебрилитет. Пульс либо учащен, либо имеет склонность к умеренной брадикардии. Артериальное давление может изменяться как в сторону повышения, так и в сторону умеренной гипотензии. Гипергликемия (возможен травматический сахарный диабет). В крови снижается уровень хлоридов и кальция;
в) астения – общая слабость, вялость, недомогание, раздражительность, бессонница, отсутствие аппетита.
В неврологическом статусе: положительный симптом Гуревича – Манна (появляется или усиливается головная боль при движении глазных яблок), фотофобия, снижение реакции зрачков на свет. Нередко отмечается горизонтальный, чаще мелкоразмашистый, нистагм, слабость конвергенции глазных яблок (симптом Седана). Рефлексы конечностей умеренно снижены либо оживлены. Брюшные рефлексы, как правило, угнетаются. Возможна быстро проходящая анизорефлексия. В позе Ромберга больные шатаются, координаторные тесты выполняют неуверенно. Может отмечаться тремор конечностей.
3. Период клинигеского выздоровления, как правило, наступает через 5 – 7 дней, когда основные клинические проявления сотрясения головного мозга регрессируют. Однако пострадавшие еще в течение 2 – 3 нед. отмечают снижение работоспособности, быструю утомляемость, снижение концентрации внимания. Работников физического труда выписывать сразу же на работу нельзя, так как может наступить срыв компенсации с восстановлением клинической картины острого периода.
Офтальмоскопия патологии со стороны глазного дна не выявляет. Дополнительные лабораторные и инструментальные методы исследования патологических отклонений не регистрируют.
Следует ли пострадавшим с клинигеской картиной сотрясения головного мозга с диагностигеской целью производить люмбальную пункцию? По данному вопросу в литературе нет единого мнения. Мы считаем, что при безуспешности лечения или ухудшении состояния, при отсутствии противопоказаний спинномозговой прокол провести все же целесообразно. Возможность определения уровня ликворного давления, диагностика гипотензивного синдрома (встречается примерно в 15 – 20 % случаев) способствуют проведению адекватного лечения.
Норма ликворного давления от 100 до 200 мм вод. ст. Снижение его уровня ниже 100 мм вод. ст. трактуется как ликворная гипотензия, превышение 200 мм вод. ст. – как ликворная гипертензия.
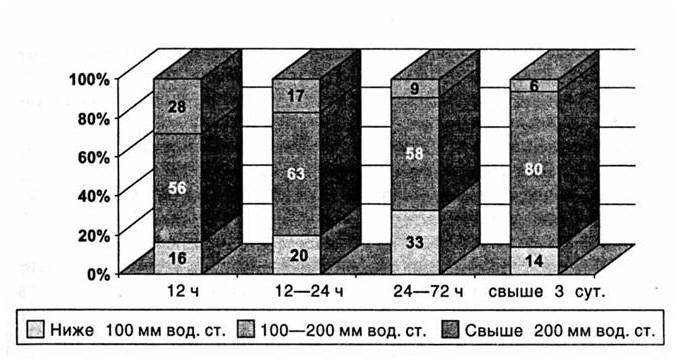
Рис. 2. Структура уровней ликворного давления в первые трое суток после травмы
Гипертензионный ликворный синдром чаще встречается у физически крепких лиц молодого и среднего возраста. У них бывают легкое психомоторное возбуждение. Они часто нарушают режим. Отмечается гиперемия лица, брадикардия, легкий или сомнительный менингеальный синдром.
Гипотензивный синдром развивается часто у физически ослабленных лиц, у реконвалесцентов, хронических больных, у пожилых людей. Превалирует астенический синдром. Тахикардия, снижение уровня артериального давления. Патогномоничны симптомы «подушки», симптом опущенной головы. Больные спят без подушки либо зарываются головой под подушку, свешивают голову с кровати, что приносит им облегчение.
Следует помнить, что гипо– и гипертензионные синдромы лабильны и могут переходить друг в друга.
Уровни ликворного давления в зависимости от сроков после травмы представлены на рис. 2.
Общая характеристика ушибов головного мозга
При ушибах головного мозга имеется сложное сочетание функциональных и морфологических изменений. В зависимости от тяжести и распространенности органических повреждений головного мозга ушибы подразделяются на три степени.
В соответствии с фазностью течения также выделяют три периода течения:
1) острейший период – продолжительностью от нескольких часов до недель и месяцев;
2) острый период;
3) период клинигеского выздоровления.
В клинической картине ушибов головного мозга преобладают следующие синдромы:
а) общемозговой синдром – более грубо выражен;
б) вегетативный синдром – гипертермия (до 39 – 40 °C), гипергидроз и другие симптомы более резко выражены и удерживаются более длительно;
в) астенический синдром;
г) очаговый синдром – характеризуется наличием стойкой очаговой симптоматики, появляющейся сразу же после травмы. Характер очаговых симптомов определяется локализацией контузионного очага (ов). Выраженность симптомов зависит от массивности, обширности повреждения;
д) менингеальный синдром – в результате ирритации мозговых оболочек кровью и продуктами ее распада.
При ушибах головного мозга нет «светлого промежутка», редко встречаются эпилептические приступы и анизокория.
Ушиб головного мозга легкой степени тяжести характеризуется утратой сознания в момент травмы, более выраженной общемозговой симптоматикой. На этом фоне могут отмечаться явления легкой пирамидной недостаточности в виде анизорефлексии, быстро проходящих моно– или гемипарезов. Возможны также и кратковременные нарушения функции отдельных черепных нервов. Очаговая неврологическая симптоматика удерживается от 2 до 10 – 12 суток. Антероградная и ретроградная амнезия могут сохраняться до одной недели. В большинстве случаев к исходу 9 – 10-х суток регрессируют психические расстройства, восстанавливается критика, память, все виды ориентации.
При краниографии переломы костей черепа выявляются редко, а если и констатируются, то на протяжении небольших участков свода.
Исследование глазного д на в большинстве случаев верифицирует норму, и только примерно у /части больных на 3 – 5-е сутки после травмы могут отмечаться явления ангиопатии и незначительные расширения вен сетчатки.
Одномерная эхоэнцефалоскопия смещения срединных структур не выявляет или фиксирует их в пределах допустимой физиологической нормы (до 2 мм).
Важные данные, позволяющие подтвердить ушиб головного мозга легкой степени, можно получить при люмбальной пункции. Давление ликвора в большинстве случаев повышено, реже нормальное. Примерно в 20 % случаев отмечается синдром ликворной гипотензии. Ликвор макроскопически бесцветный и прозрачный. При микроскопии можно определить свежие эритроциты до 100 в 1 мкл и незначительное повышение белка до 0,5 – 0,7 г/л. Примерно у Участи пострадавших уровень белка в ликворе ниже 0,3 г/л.
Ушиб головного мозга средней степени тяжести патоморфологически соответствует мелким очагам кровоизлияний и некроза в подкорковых и корковых зонах, участках прилегающего белого вещества, чаще в местах переломов черепа.
При данной нозологической форме ЧМТ симптоматика более выражена. Отмечается более длительная утрата сознания непосредственно после травмы и угнетение его до умеренного или глубокого оглушения в течение 6 – 48 ч.
Общая характеристика динамики неврологических расстройств заключается в их постепенном регрессе в течение 2 – 21 сут. Наиболее частым является психомоторное возбуждение в течение нескольких первых суток. Могут отмечаться фокальные ирритативные припадки джексоновского типа, без последующих выпадений. Вялая фотореакция зрачков и ослабление конвергенции глазных яблок в первые 1 – 2 сут. после травмы. В течение одной-двух недель могут отмечаться снижение критики, дезориентация во времени и пространстве, мнестические расстройства. Очаговые полушарные симптомы выражены не грубо и обычно в течение трех недель регрессируют. Зачастую у пострадавших отмечается менингеальный симптомокомплекс.
Практически у /пострадавших при краниографии выявляются переломы свода черепа, у половины из них – комбинация переломов свода и основания черепа. При одномерной эхоэнцефалоскопии смещение срединных структур не превышает 2 мм.
Данные исследования глазного дна не ранее 3 – 6 сут. после травмы могут выявить извитость и расширение вен сетчатки. Может быть визуализирована незначительная стушеванность, нечеткость границ дисков зрительных нервов.
В ликворе в большинстве случаев макроскопически определяется примесь крови. Положительные реакции Панди и Н-Апельта. Содержание белка в спинномозговой жидкости достигает 0,7 – 1,0 г/л.
Ушибы головного мозга тяжелой степени. В основе патоморфологической картины ушиба головного мозга тяжелой степени лежат обширные одиночные или мелкие множественные очаги разрушения и некроза мозгового вещества с геморрагическим пропитыванием, зоны ишемического некроза. В большинстве случаев очаги ушиба-размозжения сочетаются с эпидуральными и субдуральными кровоизлияниями различного объема. Возможны кровоизлияния в желудочковую систему и стволовые структуры головного мозга. В зависимости от локализации очагов ушиба в полушариях головного мозга их подразделяют на конвекситальные, полюсно-базальные и диффузные.
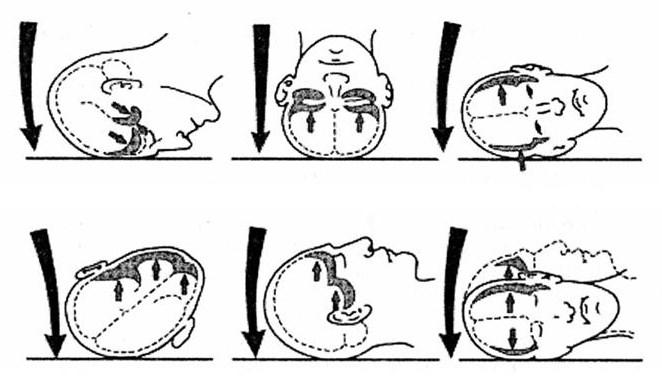
Рис. 3. Схема биомеханики формирования контузионных очагов (по С. Courville, 1964)
Конвекситальные контузионные очаги возникают, как правило, в месте приложения травмирующего агента и чаще всего сочетаются с зонами многооскольчатых вдавленных переломов костей свода черепа. Полюсно-базальные очаги ушиба головного мозга чаще возникают по противоударному механизму и локализуются в полюсных и базальных отделах лобной и височной долей (рис. 3).
Для диффузных очагов ушиба головного мозга характерно наличие множественных мелких очагов некроза и кровоизлияний преимущественно по ходу распространения ударной волны.
Формы ушибов головного мозга выделяют в зависимости от зоны поражения и клинических проявлений.
Выделение нижеперечисленных клинических форм ушиба мозга хотя и является классификационным (пока) подразделением, но по существу не отражает определение формы ушиба мозга как такового, а представляет лишь описание клинической картины с преобладанием симптомов вовлечения в патологический процесс того или иного уровня ствола мозга. При этом причины вовлечения в процесс образований ствола мозга могут быть различны – от первичного его поражения до дисциркуляторных нарушений и прочих вторичных изменений.
Экстрапирамидная форма наблюдается при преимущественном поражении подкорковых образований больших полушарий головного мозга. В клинике преобладает гипокинетико-ригидный синдром в виде оскуднения мимики, брадикинезии, дисбаланса мышечного тонуса, повышения его по пластическому типу.
Диэнцефальная форма развивается при поражении гипоталамических структур головного мозга, зоны III желудочка, где расположены высшие вегетативные центры, и может быть охарактеризована как состояние «пожара обменов». В наибольшей степени страдают вазопрессорный и терморегулирующий центры. У пострадавших на фоне угнетения сознания до сопора или комы отмечается устойчивая гипертермия до 39 °C и выше, тахипноэ, артериальная гипертензия, тахикардия. Диэнцефальный тип дыхания имеет веретенообразный характер. Отмечаются выраженные нейродистрофические изменения со стороны кожных покровов и внутренних органов в виде геморрагических инфарктов, язв и т.д. В связи с преобладанием катаболических процессов ускоряются все виды обменов, особенно страдает белковый обмен, возрастает уровень остаточного азота.
Мезэнцефальная форма наблюдается при сочетанном поражении больших полушарий и мезэнцефальных отделов ствола и ножек головного мозга. Наряду с различными степенями угнетения сознания и полушарными очаговыми симптомами у пострадавших отмечаются признаки поражения системы заднего продольного пучка. При этом наблюдаются разнообразные нарушения в виде угнетения фотореакции зрачков, расходящегося косоглазия по вертикали, анизокория, угнетение роговичных рефлексов, офтальмоплегия, двусторонние патологические стопные рефлексы.
О мезэнцефалобульбарной форме ушиба головного мозга можно говорить при наличии бульбарной симптоматики. При этом поражаются в основном мост мозга и продолговатый мозг, т.е. нижние отделы ствола мозга. Наиболее характерными клиническими проявлениями являются: нарушения дыхания по типу Чейна – Стокса, Биота, артериальная гипотензия, нарушение терморегуляции в виде гипотермии, тахикардия (иногда брадикардия), угнетение глоточного рефлекса. Сознание чаще угнетено до комы. Очаговые полушарные симптомы трудно выявляются на фоне выраженной стволовой симптоматики.
Клиническая картина ушибов головного мозга зависит от локализации, размеров контузионного очага, выраженности отека мозга, наличия дислокации мозга и степени вовлечения в процесс стволовых структур. Проявление очаговой симптоматики сразу же после травмы (парезы, параличи, афатические расстройства, фокальные эпилептические приступы ирритативного характера) характерно для конвекситальных ушибов головного мозга. Следует обратить внимание на возможность стушеванности, маскировки очаговых симптомов общемозговыми проявлениями при конвекситальных контузионных очагах лобной, височной или затылочной долей мозга.
Клиническая картина полюсно-базалъных ушибов может протекать остро и подостро. В большинстве клинических наблюдений развитие острое. С первых часов после травмы отмечается угнетение сознания и яркая выраженность общемозгового синдрома. Полушарная очаговая симптоматика, как правило, не выражена и проявляется отчетливо только при сочетании с внутричерепной гематомой. Особенностью полюсно-базальных ушибов является наличие относительно короткого периода стабилизации (до суток), после чего нарастает общемозговая симптоматика и присоединяются стволовые расстройства.
При течении полюсно-базального ушиба по подострому варианту период стабилизации удлиняется от 3 до 12 сут. Затем постепенно на фоне углубления общемозговых расстройств нарастает очаговая полушарная симптоматика. Характер очаговой симптоматики зависит от преобладающего поражения той или иной доли больших полушарий головного мозга.
Наиболее часто контузионные очаги возникают в височных и лобных долях.
При локализации очага ушиба в области полюса висогной доли на фоне угнетения сознания до оглушения – сопора фиксируется расширение зрачка на стороне повреждения, сочетанный поворот головы и глаз в сторону поражения (симптом выпадения в результате выключения функции центра содружественного поворота головы и глаз в противоположную сторону), центральный гемипарез на противоположной стороне, возможны эпилептические припадки. При локализации контузионного очага в ведущем (доминантном) полушарии развивается сенсорная афазия.
Для клинического проявления контузионного очага полюса лобной доли характерно психомоторное возбуждение, рефлексы орального автоматизма в виде хватательного и хоботкового феноменов, изменение мышечного тонуса в противоположных очагу конечностях по экстрапирамидному типу. Отмечаются автоматизированные движения по типу сложного гиперкинеза в гомолатеральных конечностях, контралатеральный экстрапирамидный или смешанный гемипарез конечностей. При повреждении доминантного полушария возникает моторная афазия. Эпилептические припадки имеют фокальный характер.
Очаги ушиба, располагающиеся в теменной доле, сопровождаются нарушением поверхностной и глубокой чувствительности, контралатеральными гемипарезами. При повреждении доминантного полушария возможна амнестическая афазия.
Клинико-неврологические данные при ушибе мозжегка характеризуются наличием на фоне поражения мезэнцефалобульбарных отделов ствола, спонтанного нистагма, диффузной мышечной гипотонии и гипорефлексии. Изолированные симптомы поражения мозжечка в виде нарушения координации и интенционного тремора наблюдаются редко.
Методы диагностики ушиба головного мозга
Большое значение в диагностике и локализации контузионного очага имеет краниография. Выявленный вдавленный перелом костей свода черепа определенно указывает на локализацию очага ушиба головного мозга. Направление распространения линий переломов костей свода черепа позволяет предположить локализацию полюснобазальных контузионных очагов, возникающих по типу противоудара. Четкое знание биомеханики травмы, определение места приложения травмирующего агента позволяет предполагать наличие и локализацию полюсно-базальных ушибов. При этом следует помнить, что большинство контузионных очагов полюсно-базальной локализации (до 85 %), возникающих по механизму противоудара, локализуются на противоположной стороне. И только 15 – 17 % очагов ушиба возникают по короткой оси противоудара на одноименной стороне.
Одномерная эхоэнцефалоскопия в диагностике очагов ушиба головного мозга на этапе квалифицированной помощи не может быть признана определяющей. Только в руках опытного специалиста возможна регистрация и правильная интерпретация эхо-сигналов от контузионных очагов. При этом следует обратить внимание на возможность смещения М-эха до 6 мм при ушибах полюса лобной доли и до 8 мм при локализации ушиба в полюсе височной доли. Суть метода, технику проведения и интерпретацию данных см. в главе IV.
Данные офтальмоскопии зависят от формы ушиба головного мозга. При диэнцефальной и мезэнцефалобульбарной формах уже в первые часы после травмы появляется стушеванность границ, а в период от 12 ч до 1 сут. – отек дисков зрительных нервов. Наряду с этим наблюдается сужение артерий, расширение и извитость вен сетчатки. У большинства пострадавших можно выявить кровоизлияния в сетчатку в виде мелких пятен, точек и штрихов, располагающихся по ходу сосудистых пучков и парамакулярно. В диагностическом плане важен тот факт, что двусторонние кровоизлияния чаще наблюдаются у больных с множественными контузионными очагами, располагающимися в обоих полушариях. Кровоизлияния на одном глазу, как правило, отмечаются при гомолатеральном одиночном контузионном очаге.
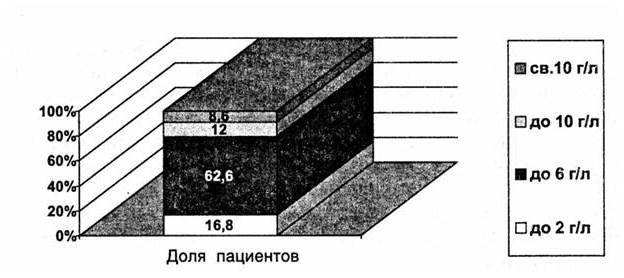
Рис. 4. Долевое представительство содержания белка в ликворе при ушибах головного мозга тяжелой степени (по Ю. В. Зотову, В. В. Щедренку, 1984)
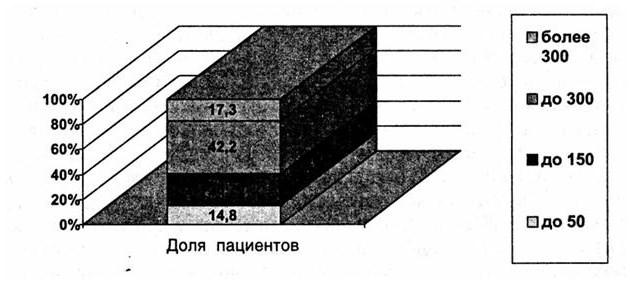
Рис. 5. Долевое представительство содержания клеток в ликворе при ушибах головного мозга тяжелой степени (по Ю. В. Зотову, В. В. Щедренку, 1984)
При мезэнцефальной форме ушиба головного мозга у пострадавших в первые сутки после травмы выявлены лишь изменения калибра артерий – сужение их, более выраженное на стороне контузионного очага. У больных, не оперированных в течение первых трех суток, на 4 – 6-е сутки появляется стушеванность границ, а на 6 – 14-е сутки после травмы – отек дисков зрительных нервов. Такая динамика может свидетельствовать о нарастающей внутричерепной гипертензии, что при неэффективности консервативного лечения является одним из показаний к хирургическому лечению, направленному на удаление контузионного очага.
При люмбальной пункции в большинстве случаев ликворное давление повышено. Спинномозговая жидкость окрашена кровью. Исследование ликвора верифицирует достоверное увеличение количества белка и наличие лимфоцитарного плеоцитоза. Распределение процентного соотношения числа пострадавших и уровня белка в ликворе представлено на рис. 4.
Распределение процентного соотношения числа пострадавших и числа клеток в ликворе представлено на рис. 5.
Каротидная ангиография может оказать существенную помощь в диагностике очагов ушиба-размозжения головного мозга. Так, при локализации очага размозжения в височной доле на ангиограммах отмечается дугообразное или по типу «ломанной линии» смещение средней мозговой артерии вверх и медиально, чаще Мее отделов. В /случаев отмечается смещение передней мозговой артерии в противоположную сторону параллельно сагиттальной линии (рис. 6).
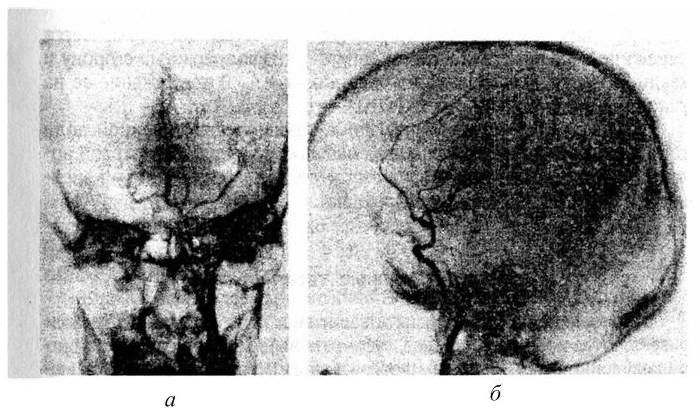
Рис. 6. Ангиограмма (артериальная фаза) пострадавшего с очагом размозжения полюса и средней трети левой височной доли.
Дугообразное смещение средней мозговой артерии вверх, натянутость и умеренный спазм супраклиноизной части сифона внутренней сонной артерии: а – прямая проекция; б – боковая проекция
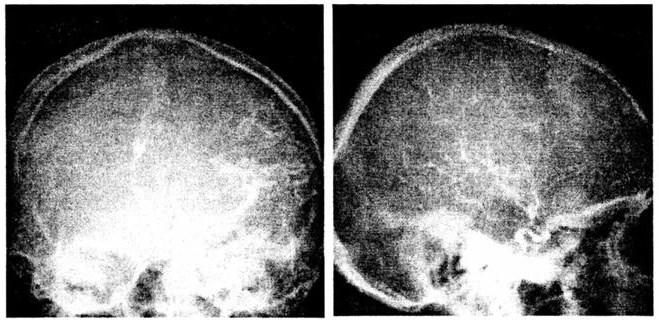
Рис. 7. Ангиограмма (артериальная фаза) пострадавшего с очагом размозжения полюса левой лобной доли.
Дугообразное смещение передней мозговой артерии вправо на участке А– А, симптом «бокала»; на боковой проекции ветвь йередней мозговой артерии смещена кзади: а – прямая проекция; б – боковая проекция
При очаге размозжения полюса одной лобной доли отмечается смещение передней мозговой артерии в противоположную сторону и кзади, а также дугообразно на участках А– Аи напряжение ее на участке А(рис. 7).
Ангиографическая картина ушиба-размозжения теменной доли сопровождается незначительным смещением передней мозговой артерии в противоположную сторону и отдавливанием книзу конечных ветвей средней мозговой артерии.
Внутричерепные гематомы
Внутричерепные гематомы в зависимости от локализации подразделяются на: эпидуральные, субдуральные, внутримозговые, внутрижелудочковые. По данным литературных источников, наиболее часто встречаются субдуральные гематомы. Далее в порядке убывания – эпидуральные, внутримозговые и внутрижелудочковые. Нередки случаи сочетания различных видов гематом как с двух сторон, так и с одной стороны, так называемых поэтажных. Наиболее частое сочетание эпи– и субдуральных гематом.
У большинства пострадавших внутричерепные гематомы сопровождаются ушибами головного мозга различной степени тяжести.
Однако возможно формирование травматической гематомы и без ушиба головного мозга, особенно у людей пожилого и старческого возраста в связи с повышенной хрупкостью сосудистой стенки.
Подавляющее большинство внутричерепных гематом формируется в течение первых минут и часов после травмы. Время проявления клинических признаков компрессии головного мозга и развития дислокационного синдрома зависит от множества факторов, среди которых наиболее существенными являются следующие:
– тяжесть ушиба головного мозга;
– источники кровотечения, формирующие гематому;
– объем и локализация гематомы;
– компенсаторные возможности мозга;
– состояние и величина резервных внутричерепных пространств;
– возраст пострадавшего.
В зависимости от времени проявления клинигеских проявлений сдавления головного мозга внутричерепные гематомы подразделяются на:
– острые, проявляющиеся в течение первых трех суток после травмы;
– подострые, клинико-неврологическая симптоматика проявляется в сроки от 3 сут. до 3 нед.;
– хронические, признаки сдавления головного мозга выявляются в сроки свыше трех недель после травмы.
По объему излившейся крови выделяют гематомы:
– малых объемов – до 50 мл;
– средних объемов – 50 – 100 мл;
– больших объемов – 150 – 200 мл.
Корреляции между объемом гематомы и временем развития дислокационного синдрома не отмечается. Гематомы больших объемов могут длительное время не давать сколь-нибудь значимых клинических проявлений. В то же время гематомы малых размеров на фоне отека головного мозга могут дебютировать бурно с расстройством витальных функций.
Биомеханика травмы обусловливает преобладание эпидуральных и внутримозговых гематом в области удара и субдуральных и внутримозговых – в зоне противоудара. Для формирования гематом в задней черепной ямке характерно возникновение их по прямому механизму травмы, т.е. в зоне удара.
Фазность клинического течения свойственна и для внутричерепных гематом. Непосредственно после травмы характерных клинических проявлений гематомы может и не быть. По мере нарастания объема гематомы, гипоксии и отека головного мозга, истощения его компенсаторных возможностей развивается синдром сдавления. В связи с этим и в теорию, и в практику прочно вошел термин «синдром компрессии головного мозга».
Источниками формирования эпидуралъных гематом чаще всего являются поврежденные стволы и ветви оболочечных сосудов (в большинстве a. meningea media); диплоические сосуды; синусы твердой мозговой оболочки; пахионовы грануляции. Кровь скапливается между костью и твердой мозговой оболочкой.
Высокая прочность сращения твердой мозговой оболочки в области черепных швов и в особен: ности на основании обусловливает наиболее частую локализацию эпидуральных гематом в височной, теменной и теменно-затылочной областях, отграниченных швами, и казуистические случаи формирования их на основании черепа. Эти особенности анатомии приводят к формированию эпидуральных гематом «линзообразной» двояковыпуклой формы чаще по конвекситальной поверхности (рис. 8).
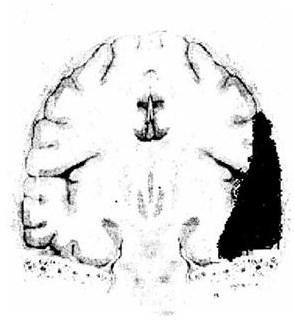
Рис. 8. Схема эпидуральной гематомы
Гематомы, формирующиеся из артериальных источников, клинически проявляются значительно быстрее, имеют больший объем по сравнению с «венозными».
Субдуральные гематомы (рис. 9) морфологически характеризуются скоплением крови под твердой мозговой оболочкой. Как уже было сказано, в большинстве случаев они формируются по механизму противоудара и зачастую связаны с полюсно-базальными очагами ушиба головного мозга. Анатомия субдурального пространства предопределяет ббльшую площадь и объем данных гематом, чем эпидуральных. Основными источниками формирования субдуральных гематом являются поврежденные: корковые сосуды в зоне ушиба головного мозга; парасинусные вены и лакуны; венозные синусы. Для субдуральных гематом характерен большой диапазон вариаций их объема. Считается, что типичные клинические проявления синдрома сдавления головного мозга могут быть выражены только при объеме гематомы не менее 75 мл. Однако такие неблагоприятные факторы, как сопутствующий ушиб головного мозга, экзогенная интоксикация, повторная ЧМТ, способствующие увеличению объема мозга, могут вызывать развитие выраженной очаговой полушарной симптоматики и дислокационного синдрома при гематомах объемом 30 – 40 мл.
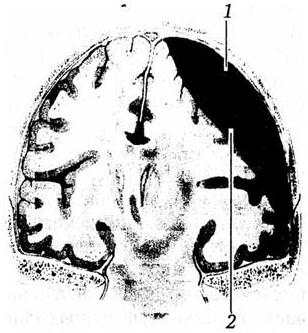
Рис. 9. Схема субдуральной гематомы: 1 – dura mater; 2 – haematoma
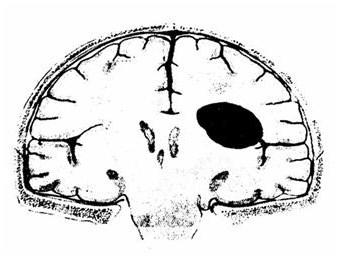
Рис. 10. Схема внутримозговой гематомы
Субдуральные гематомы задней черепной ямки объемом 30 – 50 мл считаются большими, так как приводят к раннему блоку ликворопроводящих путей на этом уровне и аксиальной дислокации мозжечка в затылочно-шейную дуральную воронку.
Состояние компенсаторных возможностей мозга обусловливает в 10 – 12 % случаев подострое развитие клинической симптоматики и в 3 – 4 % случаев – хроническое течение субдуральных гематом.
Внутримозговые гематомы, располагающиеся преимущественно в зоне подкорковых узлов, представляют собой скопление крови в белом веществе полушарий большого мозга и мозжечка (рис. 10). Объем их составляет от 10 – 20 до 100 мл. Источниками формирования данных гематом являются поврежденные внутримозговые сосуды.
Выделяют три формы внутримозговых гематом:
1. Гематомы, связанные с конвекситальными контузионными очагами, состоящие из сгустков и жидкой крови. Они, как правило, гладкостенные, отграниченные и содержат незначительное количество мозгового детрита.
2. Гематомы без четких контуров, представляющие собой скопление различного количества сгустков крови среди размягченного белого вещества. Такие гематомы нередко занимают большие объемы долей больших полушарий и проникают в боковые желудочки.
3. Гематомы, возникающие в результате разрыва одиночных сосудов по принципу раздвигания мозговой ткани. Они чаще центральные, гладкостенные и с четкими контурами. Такие гематомы, встречающиеся примерно в 2 % случаев, нередко достигают стенок желудочков, проникают в них и вызывают тампонаду.
Внутрижелудогковые кровоизлияния наиболее часто сочетаются с внутричерепными гематомами и контузионными очагами. Патогенетически можно выделить первичные и вторичные внутрижелудочковые кровоизлияния. Первичные кровоизлияния в желудочковую систему возникают в результате кавитационного воздействия ликворной волны на стенки желудочков и сосудистые сплетения. Вторичные чаще образуются в результате прорыва крови из внутримозговых гематом и распространения травматического некроза контузионного очага на стенку желудочка. В зависимости от степени кровоизлияния различают три вида внутрижелудочковых кровоизлияний:
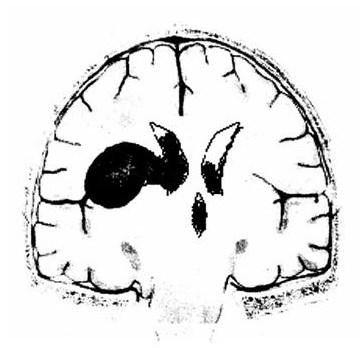
Рис. 11. Частичная гематоцефалия
1) диффузное внутрижелудочковое кровоизлияние – окрашивание кровью ликвора, содержащегося в желудочковой системе;
2) частичная гематоцефалия – часть желудочка или один из желудочков заполнены сгустками крови, в ликворе имеется примесь крови (рис. 11);
3) тампонада желудочков или тотальная гематоцефалия – вся желудочковая система заполнена сгустками крови.
Раздражающее воздействие крови на рефлексогенные и вегетативные структуры в стенках желудочков приводит к нарушению функции диэнцефальных и мезэнцефальных отделов ствола мозга. Клинически это проявляется в виде глубокого угнетения сознания, тахипноэ, артериальной гипертензии, гипертермии, гипергидроза, горметонии, глазодвигательных нарушений, выраженного менингеального синдрома. Объективная верификация внутрижелудочковых кровоизлияний возможна при вентрикулярной пункции, компьютерной и магниторезонансной томографии. Одномерная эхоэнцефалоскопия позволяет зафиксировать расширение желудочкового эхокомплекса, изредка смещение срединных структур в пределах 2 – 4 мм.
Множественные гематомы
Среди множественных гематом различают односторонние (поэтажные) и двусторонние. Комбинации поэтажных гематом могут быть самые разные, но чаще встречаются сочетания субдуральной и внутримозговой гематом. Двусторонние гематомы чаще бывают эпи– или субдуральными. Клинические проявления односторонних множественных гематом укладываются в симптоматику солитарных односторонних гематом больших объемов. На фоне выраженных общемозговых расстройств отмечаются нарастающие признаки полушарной и дислокационной симптоматики. Дислокационные признаки чаще выявляются на уровне вырезки намета мозжечка, что объясняет гомолатеральную пирамидную недостаточность или смену контралатерального гемипареза гомолатеральным.
У большинства пострадавших с двусторонними гематомами клинически превалирует только одна, которая имеет больший объем и сильнее компримирует полушарие. В таких случаях клинико-неврологическое исследование должно быть обязательно сопряжено с дополнительными методами диагностики, из которых предпочтение следует отдать каротидной ангиографии, трефинации черепа с двух сторон. Идеальным вариантом является использование компьютерной томографии. Следует помнить, что взаимное уравновешивание двусторонних гематом может не вызывать дислокации срединных структур. В таких случаях одномерная эхоэнцефалоскопия смещения срединных структур не регистрирует. Переоценка данных эхоэнцефалоскопии может привести к грубой диагностической ошибке, несвоевременному удалению гематом и в конечном итоге к повышению вероятности неблагоприятного исхода.
Гематомы задней черепной ямки
Частота гематом субтенториальной локализации, по данным разных авторов, составляет 2 – 5 % от общего числа внутричерепных гематом. На этапе неспециализированного стационара их редко диагностируют при жизни и редко своевременно удаляют. Гематомы задней черепной ямки (ЗЧЯ) чаще встречаются у мужчин (80 – 83 %) в возрасте от 20 до 40 лет. В клиническом течении выделяют три варианта.
1. Острое тегение встречается у 40 – 45 % пострадавших. Клинико-неврологическая симптоматика нарастает стремительно: «светлый промежуток» практически не встречается, сознание быстро угнетается до комы. На фоне нарастающего угнетения функции III, IV, VI, VII, XII пар черепных нервов снижается тонус на стороне гематомы, возникает анизорефлексия, двусторонний симптом Бабинского. При быстром нарастании симптомов внутричерепной гипертензии рано появляются стволовые расстройства дыхания и сердечной деятельности. Важными симптомами, свидетельствующими о поражении структур ЗЧЯ, являются: глазодвигательные нарушения, нистагм, снижение и угнетение глоточных рефлексов, мышечная гипотония, брадикардия, которая быстро сменяется тахикардией, координаторные расстройства, артериальная гипотония.
Нельзя забывать о том, что при травме в результате падения на затылок возможно сочетание субтенториальной гематомы с гематомами лобно-височно-базальных локализаций.
2. Подострое тегение проявляется у 50 – 60 % пострадавших. Основные клинические проявления заключаются в наличии приступообразных головных болей, преимущественно в затылочной области, многократной рвоты на высоте головной боли, не приносящей облегчения. В неврологическом статусе – вертикальный, горизонтальный и ротаторный нистагм, нарастающие нарушения статики, походки. На гомолатеральной стороне нарушаются координаторные функции. Состояние больных до развития стволовых расстройств может быть удовлетворительным или средней тяжести. Однако это не должно притуплять настороженность врача в отношении формирования гематомы ЗЧЯ. Особенное внимание следует уделять наличию линейного перелома затылочной кости.
3. Хронигеское тегение гематом задней черепной ямки встречается значительно реже. Диагностика таких гематом стала возможной благодаря внедрению компьютерной и магнитно-резонансной томографии. Большинство пациентов обследуются планово с клиническими признаками объемного процесса в задней черепной ямке. Очаговая симптоматика гематом зависит от их локализации и стороны поражения мозжечка. Наиболее частыми симптомами можно считать: головную боль субокципитальной локализации гипертензионного характера, координаторные расстройства, различные виды нистагма. При окклюзии ликворопроводящих путей – симптоматика нарастающей внутренней гидроцефалии, развитие застойных явлений на глазном дне. Решающими звеньями в диагностическом комплексе хронического течения гематом являются: тщательный сбор анамнеза с выяснением возможных эпизодов падения на затылок, которым пациент мог и не придать значения, и, безусловно, КТ или МРТ.
Подострые травматические внутричерепные гематомы
При подостром течении травматических внутричерепных гематом наблюдается ряд особенностей клинического проявления. Такие гематомы формируются в сроки от 3 сут. до 3 нед. «Светлый промежуток» часто протекает бессимптомно. У части больных отмечается диффузная или локальная головная боль, снижение работоспособности, быстрая утомляемость. Иногда у пострадавших бывает рвота, головокружение. На 7 – 14-е сутки – нарушения психики, снижение внимания, ухудшение памяти. В дальнейшем больные становятся некритичными, нарастает дезориентация во времени и пространстве, периодически психомоторное возбуждение, появляется оглушенность.
Нарастание степени угнетения сознания должно насторожить врага. У таких больных оглушенность в течение нескольких часов может смениться сопором и даже комой. В связи с этим выжидательная тактика становится опасной.
У больных нередко отмечается артериальная гипертензия, тенденция к брадикардии. Симптоматика развивающейся внутричерепной гипертензии объективизируется застойными явлениями на глазном дне.
При субдуральных гематомах возможно развитие фокальных эпилептических припадков, трактовка которых помогает в топической диагностике компримирующего фактора. После припадка у больных появляется либо нарастает очаговая полушарная симптоматика в виде гемипареза, афазии и других расстройств. Фокальные припадки могут генерализоваться, после чего нарастает угнетение сознания.
Для подострого течения травматических внутричерепных гематом характерна прогредиентность, нарастание признаков сдавления головного мозга.
В клинической практике различают три варианта течения подострых внутричерепных гематом.
1. Выраженная общемозговая симптоматика преобладает над слабовыраженной очаговой полушарной. Состояние тяжелое, с глубоким угнетением сознания, стволовыми расстройствами, сопровождающимися нарушением витальных функций. Отмечаются выраженные нарушения функции системы заднего продольного пучка в виде расходящегося косоглазия, дивергенции глазных яблок по вертикали, маятникообразных движений глазных яблок. Мышечная дистония, диссоциация оболочечных симптомов по оси и преобладание стволовой симптоматики затрудняют выявление и правильную трактовку полушарных очаговых симптомов. В таких случаях ведущая роль в диагностике принадлежит дополнительным, инструментальным методам обследования пострадавшего.
2. Паритетное нарастание общемозговых и полушарных симптомов обусловливает менее сложную топическую клиническую диагностику. На фоне выраженной внутричерепной гипертензии, умеренного или глубокого угнетения сознания, рвоты, брадикардии, чаще тахипноэ, ригидности затылочных мышц и других симптомов, как правило, определяются контралатеральный моно– или гемипарез центрального типа, нарушения мышечного тонуса по экстрапирамидному типу, афатические расстройства, полушарные парезы взора и другие очаговые симптомы. Присоединение в последующем стволовых расстройств и нарастание общемозговой симптоматики в диагностическом плане требуют проведения в сокращенном или минимальном объеме инструментальных исследований.
3. Характерные для внутричерепной гематомы четкие очаговые полушарные симптомы преобладают над умеренными, медленно нарастающими общемозговыми нарушениями. Данный вариант наблюдается относительно редко и возможен при умеренной внутричерепной гипертензии и ограниченном супратенториальном поражении полушария.
Ввиду отсутствия патогномоничных симптомов для каждой локализации на основании клинико-неврологических признаков сложно дифференцировать подострые эпидуральные, субдуральные и внутримозговые гематомы. Однако с учетом некоторых данных, с определенной долей уверенности можно предполагать локализацию гематомы.
Так, эпидуральные гематомы, которые локализуются чаще на стороне перелома костей свода черепа, в фазе «светлого промежутка» проявляют себя головной болью, тошнотой, фотофобией и другими общемозговыми симптомами. Больные не только обслуживают себя, но могут выполнять и профессиональные обязанности, зачастую лечатся амбулаторно по поводу артериальной гипертензии, невроза и т.д. На фоне снижения критики, памяти, дезориентированности, сонливости постепенно возникают и нарастают двигательные нарушения: повышение сухожильных периостальных рефлексов на противоположной стороне, апраксия в руке, иногда монопарез, переходящий в гемипарез.
При субдуральных гематомах в отличие от эпидуральных синдром внутричерепной гипертензии развивается медленнее. Постоянная, упорная головная боль с тенденцией к нарастанию, многократная рвота служат тревожными сигналами возможной дислокации мозга. У пострадавших отмечаются: брадикардия, оболочечные знаки, периодическое психомоторное возбуждение, часто гомолатеральный гемипарез или гемиплегия, сочетающиеся с парезом глазодвигательного нерва на той же стороне. При поражении доминантного полушария возникают речевые расстройства. Примерно у Убольных возникают фокальные или генерализованные судорожные припадки. Компрессия лобных долей может сопровождаться эйфорией или агрессивностью, рефлексами орального автоматизма (хватательный и хоботковый рефлексы), подкорковыми гиперкинезами, изменением мышечного тонуса по пластическому типу.
Для внутримозговых гематом характерно прогредиентное нарастание очаговой неврологической симптоматики на фоне общемозговых расстройств или внезапный срыв компенсации с явлениями поражения головного мозга.
При множественных гематомах на фоне нарастающей общемозговой симптоматики появляются судорожные припадки с последующими пирамидными выпадениями в виде гемипарезов, афатические нарушения и другие очаговые симптомы и парезы черепных нервов.
Подострые гематомы задней герепной ямки в период клинической субкомпенсации проявляют себя болями в затылочной области и в висках, чувством тяжести в голове, светобоязнью. С нарастанием декомпенсации на первый план выходят угнетение сознания, спонтанный нистагм, анизокория, угнетение роговичных рефлексов, глазодвигательные расстройства, мышечная гипотония, тахикардия, снижение артериального давления, нарушения функции внешнего дыхания.
Травматические субдуральные гидромы
Скопление ликвора в субдуральном пространстве в результате травмы принято называть гидромой. Наибольшее число авторов и исследователей полагают, что в момент травмы происходит резкое колебание внутричерепного давления и под воздействием удара ликворной волны происходит разрыв паутинной оболочки. При этом формируется повреждение арахноидальной оболочки в виде вентильного клапана. Через такие клапаны, располагающиеся в /случаев в зоне удара и в /в зоне противоудара, происходит нагнетание ликвора в субдуральное пространство.
По нашим представлениям, механизм образования субдуральных гидром – истечение ликвора в субдуральное пространство в результате разрыва базальных цистерн. Такого рода разрыв является следствием ушиба базальных отделов мозга.
Следует помнить, что субдуральные гидромы могут формироваться как при «легкой», так и при тяжелой ЧМТ. Гидромы на фоне «легкой» ЧМТ, как правило, изолированные и самостоятельные. При тяжелой ЧМТ субдуральные гидромы зачастую сопровождаются тяжелыми ушибами головного мозга и внутричерепными гематомами. Гидромы чаще располагаются в зоне непосредственного приложения травмы, а контузионные очаги и гематомы – на противоположной стороне, в зоне противоудара. Нередко встречается «поэтажный» вариант расположения гидромы, когда она находится либо над контузионным очагом, либо под эпидуральной гематомой. Встречается также и смешанный вариант, когда происходит параллельное формирование субдуральной гематомы и гидромы на одной стороне. В таких случаях можно говорить о гидрогематоме.
Клинические проявления гидром весьма разнообразны. Течение гидромы определяется сопутствующим ушибом мозга, внутричерепной гематомой, уровнем и глубиной поражения стволовых структур. Для изолированных субдуральных гидром характерно подострое, торпидное течение. При этом на фоне умеренно выраженных общемозговых расстройств (оглушение, непостоянная головная боль, рвота, моторное возбуждение, бессонница) имеется «мерцающая», легкая очаговая полушарная симптоматика (контралатеральная пирамидная недостаточность, афатические расстройства, снижение критики, адинамия, фокальные припадки и т.д.). Синдром компрессии головного мозга нарастает постепенно, медленно. Ликворное давление умеренно повышено. В ликворе патогномоничных изменений нет. При эхоэнцефалоскопии регистрируется умеренное смещение срединных структур, в пределах 2 – 5 мм.
Показания к хирургическому вмешательству при субдуральных гидромах практически идентичны показаниям при внутричерепных гематомах.
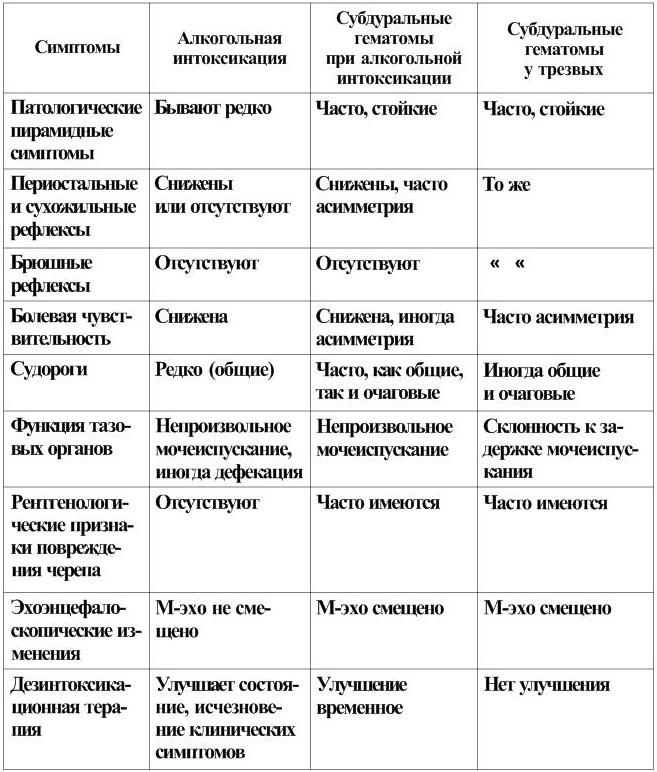
Особенности клинического течения субдуральных гематом при алкогольной интоксикации
Актуальность проблемы сочетания ЧМТ и алкогольной интоксикации определяется ростом нейротравматизма, значительным числом больных, которые получают травму в состоянии алкогольного опьянения, и частотой встречаемости у них субдуральных гематом (по данным литературы, в 0,4 – 13 % случаев при ЧМТ). Алкогольная интоксикация, так же как острые или хронические инфекции, гипертоническая болезнь, церебральный атеросклероз и другие, является предрасполагающим фактором образования субдуральных кровоизлияний как в остром, так и в отдаленном периодах ЧМТ. Прием алкоголя и в особенности хронический алкоголизм способствуют кровоизлияниям в вещество и оболочки мозга. Алкоголь нарушает нейрорегуляторные механизмы, оказывает токсическое действие на эндотелий сосудов, повышая их проницаемость. Поэтому у больных, находящихся в состоянии алкогольной интоксикации, субдуральные гематомы могут возникать и при относительно легкой ЧМТ.
Алкогольная интоксикация вызывает гиперемию сосудов мозга, венозный застой и повышение внутричерепного давления. Поэтому при алкогольной интоксикации небольшие субдуральные гематомы нередко сопровождаются выраженным синдромом сдавления мозга. Этиловый спирт относится к наркотическим веществам и по своим фармакологическим свойствам приближается к эфиру, имея значительно меньшую терапевтическую широту наркотического действия. Алкоголь действует преимущественно на клетки коры мозга, при повышении концентрации его действие распространяется на стволовые отделы мозга, особенно на его ретикулярную формацию, и на спинной мозг. Токсическое действие алкоголя, зависящее от его концентрации в организме, может проявляться как общемозговыми симптомами, так и симптомами очагового поражения нервной системы, значительно отягощая течение ЧМТ, углубляя или извращая ее проявления. Таким образом, состояние больных и клиническое течение субдуральных гематом при алкогольном опьянении определяется тяжестью черепно-мозговых повреждений и явлений интоксикации. Алкогольная интоксикация обычно продолжительной не бывает, и поэтому ее роль особенно велика именно при острых субдуральных гематомах. Больные с острыми субдураяъными гематомами в состоянии алкогольного опьянения обычно получают тяжелую ЧМТ, обстоятельства которой из-за отсутствия анамнестических сведений часто не устанавливаются. Травма нередко происходит в результате падения с высоты собственного роста (при поскальзывании или дорожно-транспортном происшествии). У больных, длительно употреблявших алкоголь, острые субдуральные гематомы могут развиться после легкой ЧМТ и часто бывают множественными. Особенно следует отметить роль хронической алкогольной интоксикации. У длительно и часто употребляющих алкоголь имеется склонность к образованию двусторонних субдуральных гематом.
Клиническое течение острых субдуральных гематом у больных, поступающих в состоянии алкогольного опьянения, характеризуется большим многообразием симптомов. Нарушение сознания – наиболее частый симптом острых субдуральных гематом. В зависимости от состояния сознания больных после травмы можно выделить три варианта клинического проявления острых субдуральных гематом. Первый вариант – классическое течение субдуральных гематом со «светлым промежутком» встречается редко (около 12 %). Возникает при незначительном опьянении. «Светлый промежуток» может наступать после проведения дезинтоксикационной терапии. Второй вариант клинического течения гематом характеризуется тем, что симптомы алкогольного опьянения постепенно и незаметно сменяются симптомами сдавления головного мозга. Нарушение сознания вначале связано с токсическим действием алкоголя, а позже – с нарастающим сдавлением головного мозга (23 %).
Третий вариант характеризуется тем, что потеря сознания происходит сразу после травмы. Проявляются и нарастают общемозговые и очаговые неврологические симптомы сдавления головного мозга, рано присоединяются витальные нарушения. Такой вариант клинического течения гематом встречается часто (65 %).
Клиническая картина острых травматических субдуральных гематом у больных, находящихся в состоянии алкогольного опьянения, проявляется сложным переплетением общемозговых и очаговых симптомов, вызванных черепно-мозговой травмой и явлениями интоксикации. Нередко очень трудно оценить, чем вызвана симптоматика – субдуральной гематомой или алкогольной интоксикацией. Поэтому больные с острыми субдуральными гематомами вначале часто поступают в отделение неотложной терапии, в психиатрические, токсикологические отделения, в медицинский вытрезвитель.
Для первого и второго вариантов клинического течения субдуральных гематом характерна цикличность нарушения сознания – периоды угнетения сменяются периодами возбуждения. Следует отметить, что у этих больных психомоторное возбуждение нередко обусловлено алкогольным опьянением. По мере нарастания сдавления головного мозга психомоторное возбуждение сменяется сомнолентностью, оглушением, сопором и даже комой. У больных рано наступают стволовые нарушения, которые иногда исчезают после ликвидации токсического действия алкоголя.
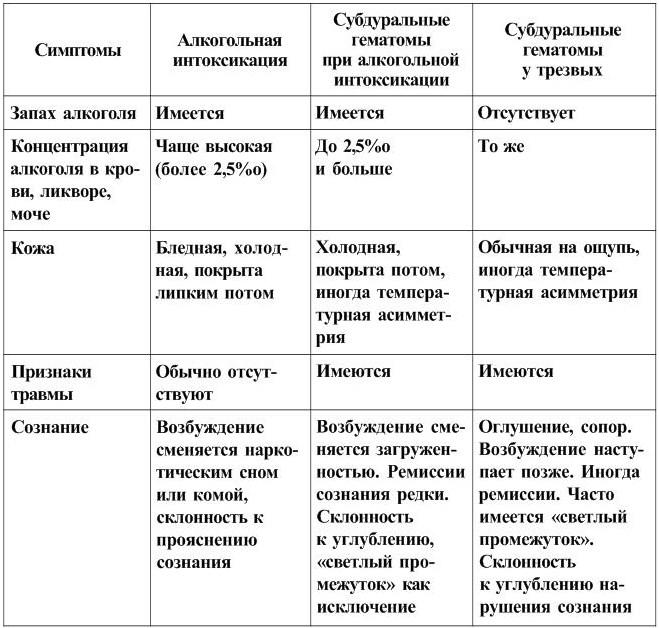
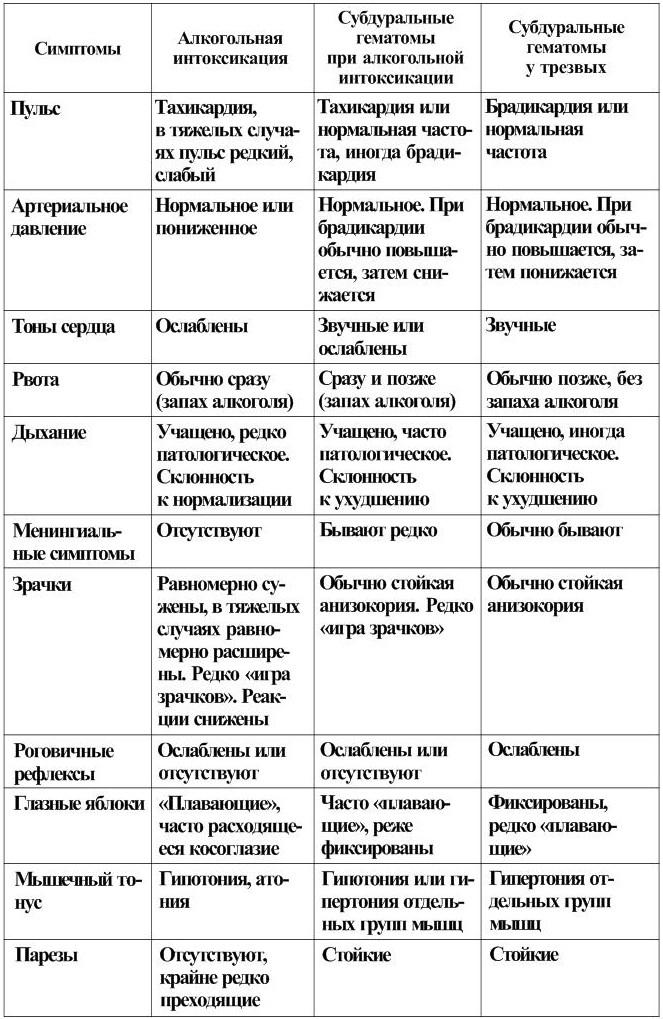
Головная боль, тошнота и рвота вызываются как ЧМТ, так и алкогольным опьянением. При алкогольной интоксикации тошнота и рвота наступают сразу, при формировании гематомы они могут возникнуть позже (табл. 2).
У больных с острыми субдуральными гематомами при алкогольной интоксикации относительно редко возникает брадикардия (около 13 % случаев). Урежение пульса наблюдается при незначительном опьянении или после ликвидации токсического действия алкоголя. Нередко у больных с острыми субдуральными гематомами при алкогольной интоксикации появляются эпилептические припадки очагового или генерализованного характера (около 16 % случаев). У больных, длительно и часто употребляющих алкоголь, эпилептические припадки могут быть и до травмы, как следствие хронической алкогольной интоксикации.
Таблица 2
Токсигеское действие алкоголя в зависимости от его концентрации в крови (по В. И. Прозоровскому, А. Ф. Рубцову, 1967)

У части больных, поступающих в состоянии алкогольного опьянения, на фоне грубых нарушений сознания по типу сопора и даже комы, психомоторного возбуждения, обнаруживаются очаговые неврологические симптомы – анизокория, патологические пирамидные, мозжечково-вестибулярные, обусловленные только токсическим действием алкоголя. Отмечено, что общемозговые и особенно очаговые неврологические симптомы, вызванные алкогольной интоксикацией, нестойкие, преходящие. Они исчезают после ликвидации токсического действия алкоголя (табл. 3).
Таблица 3
Клинигеские симптомы при алкогольной интоксикации и травматигеских субдуральных гематомах
Методы диагностики внутричерепных гематом
Для постановки диагноза внутричерепной гематомы на этапе квалифицированной медицинской помощи ведущими являются оценка общесоматического статуса, хирургический осмотр головы, неврологический осмотр, краниография и эхоэнцефалоскопия.
Формирование внутричерепной гематомы с нарастанием синдрома компрессии головного мозга в большинстве учебных пособий характеризуется наличием совокупности следующих симптомов: «светлый промежуток», брадикардия, анизокория и контралатеральный гемипарез. Однако такая классическая картина встречается далеко не всегда и скорее характерна для фоновых ушибов головного мозга легкой и средней степени.
Частота и информативность характерных симптомов сдавления головного мозга зависит от времени, прошедшего с момента травмы, и динамики развития внутричерепного патологического процесса.
Сопоставление частоты встречаемости наиболее информативных симптомов при ушибе головного мозга и его травматическом сдавлении позволило наиболее достоверными считать «светлый промежуток», анизокорию и парез конечностей.
В первые 3 ч после травмы при ушибе головного мозга тяжелой степени со сдавлением наиболее часто в порядке убывания отмечаются: анизокория, асимметрия глубоких рефлексов, брадикардия, парез конечностей и эпилептические приступы. Как правило, при ушибе головного мозга тяжелой степени «светлый промежуток» практически не наблюдается и поэтому как диагностический критерий свою ценность теряет.
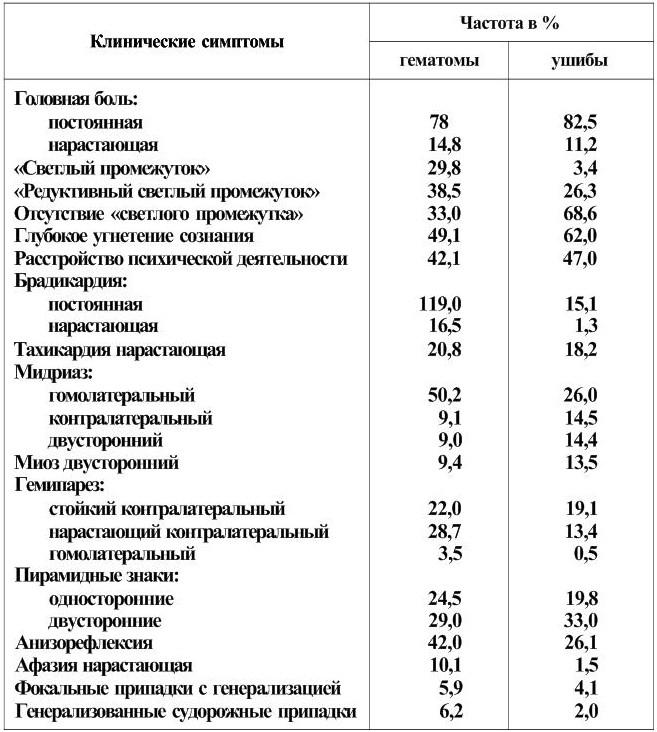
Для диагностики внутричерепных гематом важным является сочетание характерных для них симптомов. Чем большее количество симптомов компрессии головного мозга выявлено при осмотре пострадавшего, тем больше вероятность наличия травматической гематомы. При наличии 3 – 4 симптомов вероятность наличия гематомы достигает 90 %.
При симптоматологической верификации диагноза особую важность приобретает временной фактор. Так, в первые 3 ч после травмы почти у половины пострадавших с формирующимися внутричерепными гематомами характерных симптомов либо не отмечается, либо имеется какой-нибудь один симптом. Три или четыре признака, типичных для внутричерепных гематом, наблюдаются примерно у половины больных в первые трое суток, а в первые часы – только у четверти пострадавших (табл. 4).
Следует особо отметить, что отсутствие в раннем периоде патогномоничных признаков компрессии головного мозга не означает отсутствия формирующейся внутричерепной гематомы. В таких случаях важным является динамическое наблюдение за пострадавшим, повторные неврологические осмотры и эхоэнцефалоскопия.
Состояние неврологического статуса характеризуется симптомами выпадения (угнетения) или раздражения (ирритации) различных анатомических структур головного мозга, подвергшихся сдавлению гематомой. Развивающиеся симптомокомплексы компрессии головного мозга зависят от целого ряда факторов. Наиболее важными из них являются следующие:
– локализация гематомы;
– объем гематомы;
– исходное состояние мозга;
– выраженность общемозговых и стволовых расстройств;
– наличие интоксикации;
– сопутствующие экстракраниальные повреждения и заболевания.
Таблица 4
Частота основных клинических симптомов внутричерепных гематом и ушибов головного мозга в остром периоде ЧМТ (по В. В. Лебедеву, 1987)
Наиболее часто сдавлению на основании черепа подвергается глазодвигательный нерв. Симптоматика его поражения зависит от скорости формирования гематомы, ее объема и изменчива во времени. На первом этапе ирритации глазодвигательного нерва, несущего парасимпатический компонент иннервации зрачка (для m. sfincter pupille), происходит активизация его функции. Клинически это проявляется сужением зрачка на стороне гематомы. В последующем при нарастании степени компрессии происходит угнетение функции парасимпатического компонента, и в определенный промежуток времени зрачки могут быть равными по величине. Дальнейшее сдавление нерва приводит к выпадению его функции, и за счет преобладания симпатического компонента иннервации зрачка (сплетение на a. oftalmica) на стороне гематомы формируется стойкий мидриаз.
Развитие дислокационного синдрома с вовлечением в процесс стволовых структур приводит к двустороннему расширению зрагков и угнетению их реакции на свет. На рис. 12 представлена динамика величины зрачков при формировании внутричерепной гематомы справа.
Расширение зрачка на стороне гематомы встречается при эпидуральных гематомах у 30 % пострадавших, при субдуральных – у 70 %, при внутримозговых – у 50 %.
Важным моментом является оценка состояния иннервации взора. И в данном случае имеет место общий алгоритм динамики формирования внутричерепной гематомы. Раздражение центра содружественного поворота головы и глаз в противоположную сторону проявляется подергиваниями или установкой головы и глаз в сторону, противоположную гематоме. При угнетении функции (выпадении), за счет преобладания непораженного противоположного центра, происходит установка головы и глаз в сторону гематомы. В практике употребляется выражение: «больной смотрит на гематому». Расходящееся косоглазие, «плавающие» глазные яблоки свидетельствуют о вовлечении в процесс стволовых структур, т.е. являются признаками дислокации мозга.
Оценка состояния иннервации мимигеской мускулатуры также помогает в уточнении топического диагноза. Симптомы раздражения проявляются фокальными подергиваниями нижней группы мимической мускулатуры на противоположной от гематомы стороне. При выпадении отмечается опущение на противоположной стороне угла рта, сглаженность носогубной складки, при сомкнутых губах щека «парусит».
У больных, находящихся в тяжелом состоянии, провести оценку функции каудальной группы черепных нервов порой затруднительно. В топической диагностике супратенториальных гематом решающего значения такая оценка не имеет и свидетельствует в большинстве случаев о степени развития дислокации мозга. Угнетение глоточных рефлексов, парез мягкого нёба в виде бульбарных и псевдобульбарных параличей не являются патогномоничными для постановки диагноза внутричерепной гематомы.
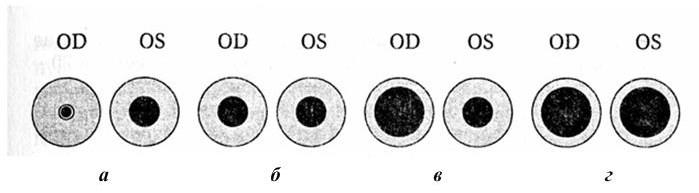
Рис. 12. Изменение величины зрачков по мере формирования внутричерепной гематомы:
а – миоз на стороне гематомы; 6 – зрачки равны; в – расширение зрачка на стороне гематомы; г – двусторонний мидриаз
При сдавлении доминантного полушария у пострадавших могут отмечаться расстройства речи от дизартрии до афазии (моторная, сенсорная).
Важным симптомом является наличие у пострадавшего судорожного припадка как признака раздражения коры и подкорковых структур. При этом очень важно «уловить» фокальный компонент припадка, т.е. его начало. Подергивания в конечностях по типу джексоновских судорог с возможной дальнейшей генерализацией припадка помогают в топической диагностике фактора компрессии. Как правило, очаг локализуется на противоположной стороне. В отличие от эпилептических приступов, не связанных с компрессией мозга, после припадков «травматического» генеза нарастает пирамидная недостаточность, т.е. глубина пареза увеличивается.
Контралатеральный гемипарез при внутричерепных гематомах отмечается примерно в 22 – 28 % случаев. Однако следует помнить и о возможности наличия гомолатерального гемипареза, формирующегося вследствие фронтальной дислокации головного мозга. При этом происходит придавливание противоположной ножки мозга (где проходят пирамидные пути от полушария) к вырезке намета мозжечка. Гомолатеральные гемипарезы встречаются при травматических внутричерепных гематомах в 3 – 4 % случаев.
Излившаяся кровь приводит к повышению внутричерепного давления и раздражению мозговых оболочек.
Менингеальный синдром в виде рефлекторной ригидности затылочных мышц и менее выраженного симптома Кернига, преобладающего на стороне гематомы, дают картину продольной диссоциации оболочечных знаков.
Один из «классических» симптомов – брадикардия (урежение пульса менее 60 уд/1 мин) в остром периоде ЧМТ встречается в 20 – 30 % случаев. По мере нарастания декомпенсации и развития дислокационного синдрома брадикардия сменяется тахикардией, нарушается дыхание, вначале повышается, а затем снижается уровень артериального давления, нередка гипертермия.
Формирующаяся внутричерепная гематома, особенно на фоне сопутствующего ушиба головного мозга, развития полушарного отека приводит к значительному росту внутричерепного давления. Обусловленная этим общемозговая симптоматика проявляется сильной головной болью, рвотой, нарастающим угнетением сознания, психомоторным возбуждением, различными галлюцинациями. По мере развития дислокационного синдрома возможно развитие горметонических судорог, децеребрационной ригидности, атонии, арефлексии с угнетением витальных функций.
Инструментальная диагностика внутричерепных гематом
Практика показывает, что на основании только одних клиниконеврологических данных не всегда удается установить диагноз внутричерепной гематомы. Сложное сочетание общемозговых, очаговых полушарных, первичных и вторичных стволовых симптомов, менингеальных знаков затрудняет топическую диагностику компрессии головного мозга. Для того чтобы как можно раньше выявить и по возможности удалить гематому, необходимо в первые часы после травмы или поступления пострадавшего провести комплексное и всестороннее обследование.
Объем инструментальной диагностики зависит от состояния пострадавшего, наличия признаков дислокации мозга, наличия стволовых расстройств. Быстрое нарастание синдрома компрессии головного мозга вынуждает сужать объем инструментальной диагностики и делать выбор в пользу ранней операции.
Как только установлен диагноз внутригерепной гематомы, диагностигеские исследования прекращают и немедленно выполняют оперативное вмешательство.
Основной принцип проведения инструментальных исследований – от простого к сложному.
При трактовке краниограмм с зоной вдавленного многооскольчатого перелома можно связать расположение эпидуральной гематомы, особенно если одна из линий перелома проходит в проекции сосудистой борозды. Одним из достоверных признаков наличия внутричерепной гематомы в одном из полушарий мозга является смещение тени обызвествленной шишковидной железы в противоположную сторону. Такой рентгенологический симптом наблюдается примерно у одной четверти пострадавших.
Ведущим методом инструментальной диагностики внутричерепных гематом на этапе квалифицированной помощи является одномерная энцефалоскопия. Достоверность ее колеблется от 80 до 96 %. Дислокация срединных структур при битемпоральной локации более 3 мм позволяет заподозрить наличие фактора компрессии.
Проведение люмбалъной пункции с целью диагностики внутригерепной гематомы противопоказано. Извлечение даже небольших количеств ликвора (1 – 2 мл) у пострадавших с острыми внутричерепными гематомами ведет к снижению давления цереброспинальной жидкости в дистальных отделах ликворосодержащей системы. Это может привести к развитию или усугублению дислокации мозга с его вклинением.
Состояние ликвора и его давления для диагностики интракраниальных гематом практигеского знагения не имеет. Гематомы могут формироваться как при бесцветном, так и при окрашенном кровью ликворе, на фоне нормального, повышенного или даже пониженного давления.
На каротидных ангиограммах можно выявить бессосудистую зону в виде двояковыпуклой линзы при эпидуральных (рис. 13) и полулунной формы при субдуральных гематомах (рис. 14).
Рис. 13. Ангиограмма (артериальная фаза) пострадавшего с эпидуральной гематомой. Бессосудистая зона в форме двояковыпуклой линзы со смещением и прижатием ветвей средней мозговой артерии
Наиболее информативным методом диагностики интракраниальных гематом является выполнение компьютерной томографии головного мозга. На аксиальных срезах острые внутричерепные гематомы визуализируются в виде гиперденсных (повышенной плотности) образований в виде полулуния при субдуральных (рис. 15) и двояковыпуклой линзы при эпидуральных гематомах (рис. 16).
В тех случаях, когда не имеется возможности подтвердить диагноз ни каротидной ангиографией, ни данными компьютерной томографии, прибегают к последнему диагностическому приему и первому хирургическому – наложению диагностических фрезевых отверстий.
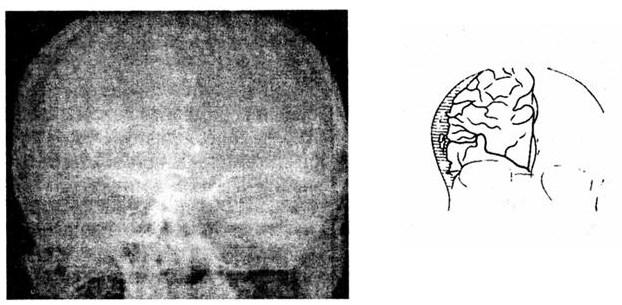
Рис. 14. Ангиограмма (артериальная фаза) пострадавшего с субдуральной гематомой. Бессосудистая зона, охватывающая конвекситальную поверхность полушария, смещение ветвей средней и передней мозговых артерий
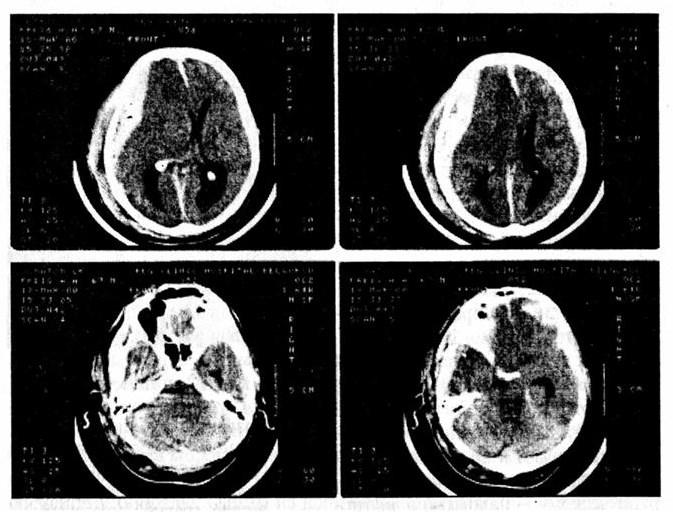
Рис. 15. Компьютерная томограмма при субдуральной гематоме
Рис. 16. Компьютерная томограмма при эпидуральной гематоме
Нельзя огранигиваться наложением только одного поискового фрезевого отверстия, так как оно может не «попасть» на гематому, и гематома не будет обнаружена. Число фрезевых отверстий зависит от числа мест, где наиболее часто локализуются гематомы. Обязательно нужно учитывать в каждом конкретном случае механизм травмы и результаты ранее проведенных исследований. С учетом того, что внутричерепные, особенно эпидуральные гематомы, чаще локализуются в области проекции средней оболочечной артерии и ее ветвей, первое фрезевое отверстие следует накладывать в чешуе височной кости.
Хирург должен хорошо знать топографию черепа и головного мозга и для определения правильного хирургического доступа использовать краниотопографические точки черепа и специальные схемы. Одна из таких схем предложена Крёнлейном (рис. 17): нижняя горизонтальная линия (1) проводится через нижний край глазницы и верхний край наружного слухового прохода; верхняя горизонтальная линия (2) параллельна первой и проходит через верхний край глазницы; передняя вертикальная линия (3) проводится через середину скуловой дуги перпендикулярно к горизонтальным линиям; задняя вертикальная линия (4) – также перпендикулярно через заднюю точку основания сосцевидного отростка. Проекцию центральной борозды (5) мозга (Роландовой) представляет линия, соединяющая точку пересечения верхней горизонтальной и передней вертикальной линий и точку пересечения задней вертикальной и сагиттальной линий. Проекцию сильвиевой борозды (6) представляет линия, делящая угол поровну между линиями центральной борозды и верхней горизонтальной. Только при отсутствии гематомы в этой области производят наложение фрезевых отверстий в других областях.
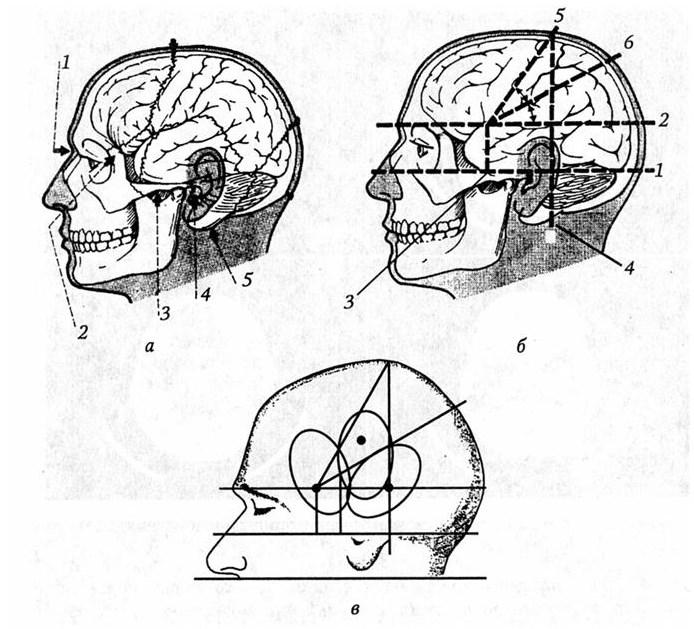
Рис. 17. Схема краниометрии Крёнлейна: а – видимые и прощупываемые образования на голове, служащие ориентировочными точками для доступа к определенным структурам мозга; 1 – переносица; 2 – верхне-наружный край глазницы; 3 – скуловая дуга; 4 – наружный слуховой проход; 5 – сосцевидный отросток; б – определение центральной борозды (5) и сильвиевой борозды (6).
Ориентировочные линии: 1 – нижняя горизонталь; 2 – верхняя горизонталь; 3 – линия, перпендикулярная к середине скуловой дуги; 4 – перпендикулярная линия, проведенная за сосцевидным отростком; 5 – центральная борозда; 6 – сильвиевая борозда (по Э. Пастору, 1985); в – проекционные соотношения схемы Крёнлейна и наибольшей частоты локализации гематом. Черными кружочками указаны места наложения фрезевых отверстий
Эпидуральные гематомы диагностируются легко при выявлении сгустков крови черного цвета в области фрезевого отверстия. Напряжение твердой мозговой оболочки (ТМО), отсутствие ее пульсации и синюшная окраска могут свидетельствовать о наличии субдуральной гематомы или массивного контузионного очага с пропитыванием коры головного мозга кровью. ТМО рассекают крестообразно и с помощью шпателей проводят ревизию субдурального пространства. Для поиска внутримозговой гематомы при верификации флюктуации, отсутствия или резкого ослабления пульсации мозга производят пункцию мозговой канюлей в трех направлениях (в височную, лобную и теменную доли). Канюля вводится осторожно в вещество мозга на глубину не более 4 см после предварительной точечной коагуляции коры.
Если гематома обнаружена, то хирург либо расширяет фрезевое отверстие, формируя трепанационное окно необходимых размеров, либо накладывает дополнительные отверстия для образования костного лоскута.
Как поступать, если гематома на стороне вмешательства не обнаружена? При условии выбухания мозга в рану, отсутствии его пульсации необходимо наложить поисковые фрезевые отверстия с другой стороны в такой же последовательности.
При подозрении на скопление крови в задней черепной ямке или дооперационной верификации субтенториальной гематомы производится декомпрессивная трепанация в области ЗЧЯ (операция Одди). Разрез мягких тканей производят по средней линии от наружного затылочного бугра до остистого отростка С. Края раны разводят ранорасширителем. Острым путем с использованием электрокоагулятора скелетируют нижнюю часть чешуи затылочной кости и дужку атланта. Заднюю дужку резецируют кусачками от середины в обе стороны не более чем на 2,5 см, не доходя до борозды позвоночной артерии во избежание ее повреждения. При этом кусачки должны ориентироваться строго перпендикулярно дуге атланта. Защитив ТМО шпателем в области резецированной дуги, накладывают фрезевое отверстие в чешуе затылочной кости. Кусачками резецируют чешую затылочной кости, формируя трепанационное отверстие необходимой величины. Затем линейным разрезом рассекают ТМО спинного мозга и атланто-затылочную мембрану. Разрезы ТМО над полушариями мозжечка проводят линейно под углом примерно 45°, формируя в итоге Y-образный разрез.
После удаления гематомы ТМО обязательно ушивается наглухо.
| Назад | Оглавление | Далее |