Советы по уходу
Часть IV. Сестринское дело в различных специальностях
Глава 1. Сестринское дело в терапии
Заболевания сердечно-сосудистой системы
Основные симптомы при заболеваниях сердечно-сосудистой системы
Одышка – это нарушение ритма, частоты или глубины дыхания, сопровождающееся ощущением нехватки воздуха. Причинами возникновения одышки у больных с заболеваниями сердечно-сосудистой системы являются увеличение содержания углекислого газа и уменьшение содержания кислорода в крови вследствие застойных явлений в малом круге кровообращения. Вначале одышка возникает только во время физической нагрузки. По мере прогрессирования заболевания она становится постоянной и не исчезает в состоянии покоя.
Удушье – крайняя степень выраженности одышки. Возникает внезапно в состоянии покоя или через некоторое время после физической нагрузки или эмоционального перенапряжения.
Приступ удушья характерен для острой левожелудочковой недостаточности и сопровождает такие заболевания, как острый инфаркт миокарда, пороки сердца.
Учащенное сердцебиение – ощущение сильных и частых, иногда неритмичных сокращений сердца. Оно может как сопровождать нарушения сердечного ритма, так и возникать при нормальном ритме работы сердца, например во время физической нагрузки, эмоционального волнения, при злоупотреблении алкоголем, кофеинсодержащими напитками. Нередко больные жалуются на ощущения перебоев в работе сердце – это преимущественно связано с экстрасистолией.
Боль в области сердца при различных заболеваниях имеет определенный характер, поэтому при опросе больного необходимо детально выяснить ее точную локализацию, иррадиацию, причины и условия ее возникновения, характер боли, продолжительность, средства от которых боль проходит.
Кровохарканье – появление примеси крови в мокроте. Возникновение кровохарканья чаще всего связано с застоем крови в малом круге кровообращения, выходом эритроцитов из растянутых капилляров в просвет альвеол.
Причина возникновения отеков при сердечно-сосудистых заболеваниях – венозный застой в большом круге кровообращения. Характерно этапное появление отеков: вначале они возникают на нижних конечностях (стопах) во второй половине дня (преимущественно вечером), а к утру исчезают, затем постепенно распространяются на всю поверхность ног, выраженность их перестает зависеть от времени суток. По мере прогрессирования заболевания наблюдается накопление жидкости в животе, развивается асцит.
Частая причина возникновения головной боли при заболеваниях сердечно-сосудистой системы – повышение АД.
Вынужденное положение. Если у обследуемого имеется легкая форма сердечной недостаточности, он предпочитает принимать горизонтальное положение на правом боку, поскольку лежание на левом боку, как правило, вызывает у пациента неприятные ощущения в области сердца. Сидячее положение более предпочтительно для больного с недостаточностью левого желудочка сердца.
При развившейся хронической недостаточности II–III степеней пациенту комфортнее сидеть со спущенными вниз ногами (ортопноэ). Как правило, в данном положении нарастает отечность ног, но одышка уменьшается. Человек, страдающий сосудистой недостаточностью, ощущает себя гораздо лучше, находясь в положении лежа.
Изменение цвета кожных покровов. Бледность лица часто отмечается при тяжелом ревмокардите и недостаточности клапанов аорты. При развитии коллапса кожные покровы больного бледные всегда. Цианоз (синюшность) губ, носа, кончика языка, конечностей (кисти, стопы), мочек ушей пациента в большинстве случаев свидетельствует о наличии тяжелой степени легочно-сердечной недостаточности.
Гипертоническая болезнь (эссенциальная гипертензия)
Гипертоническая болезнь – это заболевание, основной симптом которого – повышение артериального давления, обусловленное нарушением регуляции сосудистого тонуса.
Этиология
Выявляется нервно-психическое перенапряжение центральной нервной системы (ЦНС) как следствие эмоциональных стрессов, волнений, чрезмерных умственных нагрузок и т. д.
Существует наследственная предрасположенность к гипертонической болезни. Злоупотребление солью, перенесенные черепно-мозговые травмы повышают вероятность развития гипертонической болезни и относятся к факторам риска ее возникновения.
Клинические проявления
Основным симптомом гипертонической болезни является повышение АД выше 140/90 мм рт. ст. На начальных этапах заболевания больные периодически жалуются на общую слабость, снижение трудоспособности, головную боль, головокружения, шум в ушах, нарушение сна. Артериальное давление на этом этапе повышается периодически, но его цифры, как правило, невысоки. По мере прогрессирования заболевания повышение АД становится стабильным и более выраженным. Больные отмечают частое возникновение и большую продолжительность приступов головной боли, появление болей в сердце и одышку при физической нагрузке. Отмечаются изменения со стороны сердца, почек, сосудов головного мозга и глазного дна.
Один из симптомов гипертонической болезни – гипертензивные кризы.
Осложнения
Гипертензивный криз опасен развитием таких тяжелых осложнений, как нарушение мозгового кровообращения, инсульт, инфаркт миокарда, острая сердечная недостаточность.
Диагностика
1. Измерение АД.
2. Определение частоты пульса и его характеристик.
3. Рентгенологическое исследование сердца и органов грудной клетки.
4. Электрокардиография (ЭКГ).
5. Общий анализ мочи (ОАМ).
6. Общий анализ крови (ОАК).
7. Биохимический анализ крови.
8. Анализ мочи по Зимницкому, Нечипоренко.
9. Исследование глазного дна.
10. УЗИ почек.
11. Эхокардиография.
Лечение
1. Соблюдение режима труда и отдыха, нормализация ночного сна.
2. Диетотерапия: ограничение употребления поваренной соли и жидкости.
3. Медикаментозная терапия: β-адреноблокаторы, ингибиторы АПФ (ангиотензинпревращающего фермента), ингибиторы ангиотензиновых рецепторов, блокаторы кальциевых каналов, мочегонные, седативные препараты.
Профилактика
1. Ограничение потребления поваренной соли.
2. Отказ от вредных привычек.
3. Избегание стрессов и физических перегрузок.
4. Полноценный ночной сон.
5. Нормализация массы тела.
Провоцирующими факторами в развитии гипертензивных кризов выступают нервное и психическое перенапряжение, перемена погоды и т. д. Во время криза резкое и внезапное повышение АД сопровождается интенсивной головной болью, головокружением, мышечной дрожью, учащенным сердцебиением, шумом в ушах, нарушением зрения, покраснением или резким побледнением лица. Могут возникнуть боль в области сердца, тошнота, рвота.
Сестринский уход
1. Следует научить больного гипертонической болезнью придерживаться щадящего режима, дать рекомендации по соблюдению рациональной диеты (ограничить потребление соли, исключить острые и жареные блюда, крепкие бульоны, стремиться к нормализации повышенной массы тела). Необходимо объяснить больному, что исключение вредных привычек является важным компонентом терапии заболевания, убедить в пользе закаливания и дозированных физических нагрузок (прогулок, утренней гимнастики, ЛФК).
2. Нужно также рассказать родственникам пациента о важности полноценного сна больного для нормализации АД. Они должны усвоить, что во время отдыха больному нельзя мешать (не рекомендуется громко разговаривать, смотреть телевизор, слушать радио). Те же самые условия должны соблюдаться при лечении в стационаре.
3. Предупредить пациента, что действие некоторых гипотензивных препаратов не наступает немедленно (например, при приеме ингибиторов АПФ), а накапливается в течение 7–10 дней, поэтому нельзя бросать прием лекарства, не получив сразу же желаемого эффекта. Больной должен усвоить, что терапия гипертонической болезни пожизненная. Самовольная отмена препаратов может привести к ухудшению состояния и возникновению серьезных осложнений.
4. Для контроля за АД необходимо 2 раза в день его измерять, контролировать количество выпитой жидкости и выделенной мочи. Методики этих измерений должны быть объяснены больному и родственникам во избежание получения ошибочных результатов. Медсестра должна разъяснить больному и его родственникам правила сбора мочи на анализы (ОАМ, пробы Нечипоренко, Зимницкого), а также правила подготовки больного к сдаче крови на общий и биохимический анализ, к УЗИ.
5. В поликлинике больные гипертонической болезнью находятся, как правило, на диспансерном учете. Не реже двух раз в год такие больные должны быть вызваны на диспансерный осмотр к участковому врачу. Раз в год обязателен осмотр офтальмолога, кардиолога, невропатолога, уролога.
Ишемическая болезнь сердца
Ишемическая болезнь сердца (ИБС) – это группа заболеваний, в основе которых лежит несоответствие между потребностью миокарда в кислороде и его доставкой по коронарным сосудам.
Этиология
Атеросклероз коронарных сосудов.
Клинические проявления
ИБС может проявляться в виде стенокардии, инфаркта миокарда, кардиосклероза.
Стенокардия (грудная жаба). Основным ее симптомом является боль в сердце, локализующаяся за грудиной, имеющая давящий, сжимающий характер, иррадиирующая в левые плечо, руку, лопатку, половину шеи. Чаще всего она возникает в ответ на физическую нагрузку и прекращается в покое. Продолжительность болевого приступа – от 2 до 15 мин. Боль быстро купируется приемом нитроглицерина. Во время тяжелых приступов стенокардии могут отмечаться резкая слабость, потливость, бледность кожных покровов.
Различают четыре функциональных класса стенокардии:
1) больной хорошо переносит физические нагрузки, приступы стенокардии редкие, возникают только при очень интенсивных нагрузках – первый класс (латентная стенокардия);
2) характерно небольшое ограничение физической активности, приступы возникают при ходьбе по ровной местности на расстояние более 500 м, при подъеме на лестницу более чем на один этаж; вероятность возникновения приступов повышается в холодную ветреную погоду, при ходьбе против ветра – второй класс;
3) выраженное ограничение обычной физической нагрузки, приступы боли возникают при ходьбе по ровной местности на расстояние 100–500 м, при подъеме на один этаж – третий класс;
4) приступ боли возникает даже при незначительных физических нагрузках, при ходьбе по ровному месту на расстояние меньше 100 м, характерно возникновение приступов стенокардии в покое – четвертый класс.
Инфаркт миокарда – заболевание, для которого характерно образование участка ишемического некроза в миокарде вследствие нарушения кровообращения в коронарных сосудах. Чаще всего инфаркт миокарда развивается у мужчин после 40 лет.
Инфаркт миокарда обычно наблюдается у больных, которые в течение некоторого времени страдали стенокардией. Основным симптомом заболевания является боль за грудиной и в области сердца с такой же иррадиацией, как и при стенокардии. Боль носит раздирающий характер, отличается большей интенсивностью и продолжительностью, чем при стенокардии. Она длится более 1 ч., иногда до нескольких суток, не исчезает после приема нитроглицерина. При инфаркте миокарда болевые ощущения часто сопровождаются страхом смерти. Эта патология может осложниться разрывом сердечной мышцы, аневризмой сердца, кардиогенным шоком, возникновением нарушений сердечного ритма.
При развитии кардиогенного шока отмечаются следующие признаки: бледность кожи, холодный пот, акроцианоз, возбуждение, сменяющееся апатией, резкое снижение АД, нитевидный пульс, уменьшение диуреза (олигурия, анурия).
Атеросклеротический кардиосклероз – это безболевая форма ИБС, которая прогрессирует незаметно, длительное время не вызывая неприятных ощущений у больного. Вследствие хронической недостаточности коронарного кровообращения на фоне атеросклероза развивается хроническая ишемия миокарда, которая, в свою очередь, ведет к постепенному отмиранию мышечных волокон миокарда и замещению их соединительной тканью, т. е. диффузному атеросклеротическому кардиосклерозу.
Другая форма кардиосклероза развивается после инфаркта миокарда в результате образования рубцовой ткани в зоне инфаркта. Возникает очаговый постинфарктный кардиосклероз. Основные симптомы кардиосклероза – проявление постепенно нарастающей сердечной недостаточности (это одышка и отеки). Еще один симптом кардиосклероза – нарушения сердечного ритма, которые больной ощущает в виде приступов учащенного сердцебиения, перебоев в работе сердца.
Осложнения
Аневризма сердца, перикардит, тромбоэмболии, сердечная недостаточность.
Диагностика
1. ОАК.
2. Биохимический анализ крови (особое внимание обращают на содержание холестерина, фракций липидов, активность ферментов АсАТ, ЛДГ, КФК, показатели свертывающей системы крови).
3. ЭКГ в покое и при нагрузке (велоэргометрия).
4. ОАМ.
5. Рентгенологическое исследование органов грудной клетки.
6. Эхокардиография.
7. Коронарография.
К факторам риска развития ИБС относятся малая физическая активность, склонность к ожирению, злоупотребление алкоголем, курение. Более ранние формы атеросклероза отмечаются при сахарном диабете, гипертонической болезни.
Лечение
1. Соблюдение режима труда и отдыха.
2. Рациональное питание (антиатеросклеротическая, гиполипидемическая диета), нормализация массы тела.
3. Рациональные физические нагрузки, занятия лечебной физкультурой.
4. Отказ от вредных привычек (алкоголя, курения).
5. Медикаментозная терапия: нитраты, β-адреноблокаторы, антагонисты кальция, ингибиторы АПФ, антиагреганты, антикоагулянты, диуретики (при развитии сердечной недостаточности), антиаритмические, гиполипидемические, метаболические препараты.
6. При развитии острого инфаркта миокарда, кроме перечисленных групп лекарственных средств, назначаются наркотические анальгетики, ингаляции закиси азота.
7. При неэффективном медикаментозном лечении ИБС больному показаны коронаропластика или аортокоронарное шунтирование.
Профилактика
Необходимо вести активный образ жизни, рационально питаться.
Сестринский уход
1. Следует объяснить больному стенокардией правила приема лекарственных препаратов. Медсестра должна обратить внимание больного на то, что нитроглицерин надо принимать под язык, а не внутрь. Больной должен знать, что во время приема некоторых нитратов могут возникнуть головная боль, шум в голове, небольшое головокружение. Этих побочных эффектов можно избежать, если принимать нитроглицерин одновременно с валидолом. Если после приема 2–3 таблеток нитроглицерина боль не устраняется, то следует вызвать врача. Кроме того, больной должен понимать, что лечение ИБС пожизненное, его нужно убедить в необходимости продолжительного непрерывного лечения.
2. Пациент должен знать, что рациональное питание и дозированные физические нагрузки приводят к улучшению кровоснабжения сердечной мышцы и, как следствие, уменьшению клинических проявлений ИБС. Для профилактики приступов стенокардии больной должен уметь рассчитывать физическую нагрузку, исходя из функционального класса стенокардии, стараться избегать психоэмоциональных стрессов, учиться владеть собой.
3. Учитывая, что основной причиной возникновения ИБС является атеросклеротический процесс в коронарных сосудах, одним из компонентов лечения заболевания должна быть антиатеросклеротическая диета (стол № 10 с). Основные положения диеты: снижение потребления жиров, продуктов, содержащих холестерин, насыщенные жирные кислоты (животных жиров, сливок, яиц), замена при приготовлении пищи сливочного масла на растительное, увеличение потребления продуктов, богатых полиненасыщенными жирными кислотами (рыбы, птицы, морепродуктов), овощей и фруктов, ограничение поваренной соли в пище (до 3–5 г в сутки).
4. Особое внимание больного необходимо обратить на частоту и продолжительность приступов стенокардии. Если приступы стали более частыми и более продолжительными, возникают при меньшей, чем раньше, физической нагрузке или в состоянии покоя, хуже купируются нитроглицерином, это указывает на прогрессирование коронарной недостаточности, увеличение риска развития инфаркта миокарда. В этом случае больной должен немедленно обратиться к врачу для решения вопроса о госпитализации.
5. Медсестра обязана знать в полном объеме правила оказания помощи больному во время приступа стенокардии:
1) обеспечить больному полный покой, помочь ему сесть или лечь, обеспечить доступ свежего воздуха, расстегнуть стягивающие части одежды (пояс, ремень, пуговицы рубашки, развязать галстук);
2) дать больному таблетку нитроглицерина под язык (или накапать 1–2 капли капельного раствора нитроглицерина на кусочек сахара и также положить под язык);
3) при отсутствии нитроглицерина можно использовать валидол (в таблетках или каплях);
4) с отвлекающей целью можно поставить горчичники на область сердца и спину, использовать горячие ручные и ножные ванночки или грелки на стопы и кисти;
5) больные ИБС находятся на пожизненном диспансерном наблюдении участкового врача и кардиолога.
Перикардиты
Перикардит – это воспаление перикарда (серозной оболочки сердца).
Этиология
Возникновение часто связано с инфекционными и аллергическими заболеваниями пневмонией, ИБС.
Перикардит бывает острым и хроническим, сухим или выпотным (экссудативным).
Клинические проявления
Сухой перикардит. Основная жалоба – длительные боли в области сердца различного характера и интенсивности (от незначительной ноющей до мучительной). Боль не связана с физической нагрузкой, не купируется нитратами, иррадиирует в шею, левую лопатку, эпигастральную область. Боль усиливается на вдохе, при кашле, чиханьи, в положении лежа на спине (в положении сидя с наклоном туловища вперед боли нередко полностью исчезают). Болевой синдром сопровождается недомоганием, общей слабостью, субфебрильной температурой тела, потливостью. При аускультации области сердца отмечается шум трения перикарда (скребущий шум, который не зависит от фазы сердечной деятельности, усиливается при надавливании стетоскопом на поверхность грудной клетки).
Экссудативный перикардит. В зависимости от характера экссудата выделяют серозный, серозно-фибринозный, гнойный, геморрагический перикардиты. Для этой формы перикардита также характерна боль в области сердца, но по мере накопления выпота (экссудата) в перикардиальной полости интенсивность боли уменьшается. Отмечаются одышка, ортопноэ (больной предпочитает сидеть, наклонив туловище вперед), набухание вен шеи, отечность лица и шеи, учащенное сердцебиение. В результате сдавления пищевода могут появиться дисфагия, икота. При осмотре области сердца отмечаются выбухание околосердечной области, сглаженность межреберных промежутков.
Осложнения
Накопление большого количества жидкости может привести к тампонаде сердца и коллапсу.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. ЭКГ, фонокардиография (ФКГ).
5. Рентгенологическое обследование сердца.
6. Эхокардиография.
7. Диагностическая пункция перикарда с исследованием перикардиального выпота.
Напряженный ритм и особенности уклада современной городской жизни, высокие профессиональные требования в сочетании со сложными взаимоотношениями, характерными для современного производства, являются основой психоэмоциональных перегрузок и относятся к причинным факторам развития сердечно-сосудистых патологий.
Лечение
1. Лечебный режим.
2. Медикаментозная терапия: антибиотики, противовоспалительная терапия (нестероидные противовоспалительные средства и глюкокортикостероиды).
3. Лечебная пункция перикардиальной полости с аспирацией выпота и последующим введением антибиотиков, глюкокортикостероидов.
4. При отсутствии эффекта от консервативной терапии проводится хирургическое лечение.
Профилактика
Профилактика и своевременное лечение инфекционных заболеваний, сердечной патологии.
Сестринский уход
1. Больные с экссудативным перикардитом должны проходить лечение в стационаре. Им назначается строгий постельный режим на 3–4 недели (до исчезновения выпота в полости перикарда). При сухом перикардите строгий постельный режим не показан, но больной также нуждается в стационарном лечении, особенно при наличии тяжелого основного заболевания.
2. После выписки больного из стационара необходимо создать условия для его скорейшего полного выздоровления, восстановления трудоспособности. Рекомендуется избегать переохлаждений, физических перегрузок.
3. Обязательными являются меры по профилактике простудных заболеваний, санация очагов хронической инфекции. Рекомендуется отказ от вредных привычек (курения, алкоголя).
4. Питание больного, перенесшего перикардит, должно быть калорийным, сбалансированным по белкам, жирам, углеводам, витаминам, минеральным веществам. Для восстановления сил полезны мясо и мясные продукты, рыба, овощи, фрукты, соки. Прием пищи – 3–4 раза в день. При отсутствии осложнений перикардита прием жидкости не ограничивается.
5. Свежий воздух и дозированные физические нагрузки также являются немаловажным компонентом реабилитации. Рекомендуется регулярно проветривать помещение, где проживает больной, по мере восстановления сил показаны прогулки на свежем воздухе, лечебная гимнастика, плавание, занятия на тренажерах, спортивные игры.
6. Если перикардит развился на фоне другой патологии (системных заболеваний соединительной ткани, туберкулеза, аллергии, злокачественных новообразований), то необходимо организовать уход в соответствии с особенностями их течения.
Миокардит
Миокардит – воспалительное поражение сердечной мышцы.
Этиология
Заболевание вызывают бактериальная, паразитарная, грибковая и вирусная инфекции, аллергии, интоксикации, ревматизм, воздействие ионизирующей радиации.
Различают острый (до 3 месяцев) и подострый (3–6 месяцев), очаговый и диффузный миокардиты.
Клинические проявления
Основные симптомы миокардита – сердечная недостаточность, нарушение сердечного ритма. Степень их выраженности зависит от тяжести заболевания. При легком течении больной жалуется на неинтенсивные боли в области сердца постоянного ноющего характера, периодически возникающие ощущения перебоев в работе сердца, небольшую одышку при физической нагрузке. Тяжелая форма миокардита проявляется интенсивными болями, выраженной одышкой в покое и при нагрузке, учащенным сердцебиением и перебоями в работе сердца, значительной слабостью. При осмотре больного обращают на себя внимание тяжелое общее состояние больного, ортопноэ, бледность кожи и цианоз разной степени выраженности, отеки на ногах, иногда асцит. При исследовании пульса отмечаются его неритмичность, слабое наполнение, повышение температуры тела до субфебрильной, АД обычно снижено. Чаще всего миокардит заканчивается выздоровлением больного.
Осложнения
В тяжелых случаях миокардит может привести к возникновению миокардитического кардиосклероза (разрастанию соединительной ткани в сердечной мышце) и развитию хронической сердечной недостаточности.
Диагностика
1. ОАК.
2. Биохимическое исследование крови.
3. Иммунологическое исследование крови.
4. ЭКГ.
5. Рентгенологическое исследование органов грудной полсти.
6. Эхокардиография с доплеровским исследованием.
Лечение
1. Лечебный режим.
2. Лечебное питание (стол № 10 или 10 а).
3. Медикаментозная терапия: антибиотики (обязательна санация всех очагов инфекции), нестероидные противовоспалительные препараты, глюкокортикостероиды, антиагреганты, ангиопротекторы, антиоксиданты, гепарин, метаболическая терапия, при развитии недостаточности кровообращения – диуретики, сердечные гликозиды, при нарушениях сердечного ритма – антиаритмические средства.
Профилактика
Обязательны санация всех очагов инфекции, своевременное выявление и лечение инфекционных заболеваний.
Один из основных компонентов терапии миокардита – ограничение физической нагрузки, так как она оказывает неблагоприятное влияние на состояние сердца. Пациентам, перенесшим миокардит, физические нагрузки противопоказаны до полной нормализации ЭКГ и данных велоэргометрии (пробы с физической нагрузкой).
Сестринский уход
1. Больным миокардитом назначается строгий постельный режим, продолжительность которого зависит от тяжести заболевания (от 3–4 недель до нескольких месяцев). Пациентам, выписанным из стационара, необходимо создать комфортные условия, не допускать их до физической работы, а также защищать от чрезмерных психических переживаний. Обязательно следует провести беседу с родственниками больного и объяснить им причину таких ограничений, подчеркнув их временный характер.
2. Питание должно осуществляться в соответствии с лечебным столом № 10. Эта диета предусматривает ограничение поваренной соли до 3–5 г в сутки, некоторое уменьшение калорийности рациона, ограничение употребление свободной жидкости (до 800 мл в сутки). Запрещаются продукты, оказывающие тонизирующее воздействие (натуральный кофе, крепкий чай, какао, пряности), а также копченые, маринованные, жареные блюда, крепкие мясные и рыбные бульоны, свиное сало, бараний и говяжий жиры, продукты и напитки, способные вызывать метеоризм (капуста, бобовые, газированные напитки). Рекомендуется увеличить потребление овощей, ягод и фруктов, так как они обогащают рацион витаминами. Кроме того, ряд фруктов (курага, изюм, абрикосы, инжир, бананы) содержат большое количество калия, полезного таким больным. Принимать пищу рекомендуется 4–5 раз в день, небольшими порциями, последний прием пищи должен быть не позднее чем за 3 ч. до сна.
3. По рекомендации врача (после нормализации всех показателей и выздоровления больного) назначается ЛФК. В занятиях используют всевозможные упражнения на все группы мышц. Постепенно присоединяют упражнения со снарядами (мячами, палками, на скамейке), занятия на тренажерах. По мере восстановления сил больному рекомендуются малоподвижные спортивные игры, упражнения на развитие силы. Обязательные компоненты ЛФК для пациентов, перенесших миокардит, – дозированная ходьба, утренняя гимнастика. Занятия ЛФК проводятся при контроле пульса, АД.
4. С целью профилактики обострений заболевания необходимы своевременное выявление и санация очагов хронической инфекции.
5. Следует регулярно беседовать с больным о вреде курения, приема алкогольных напитков.
6. В течение года после выздоровления больные находятся на диспансерном наблюдении.
Кардиомиопатии
Кардиомиопатии – это заболевания миокарда, характеризующиеся кардиомегалией (увеличением размеров сердца).
Этиология
Эта группа заболеваний не связана ни с инфекционным, ни с каким-либо другим этиологическим фактором. В некоторых случаях в развитии заболевания имеет значение наследственность. Виды кардиомиопатий: гипертрофическая, дилатационная, рестриктивная.
Клинические проявления
Дилатационная кардиомиопатия характеризуется значительным расширением всех камер сердца, снижением сократительной функции миокарда, развитием сердечной недостаточности, нарушением ритма сердца, тромбоэмболией.
Основные проявления заболевания:
1) признаки недостаточности кровообращения (повышенная утомляемость, ортопноэ, одышка, приступы удушья, набухание вен шеи, акроцианоз, отеки на ногах, увеличение печени);
2) нарушение сердечного ритма (мерцательная аритмия, экстрасистолия, пароксизмальная тахикардия).
Характерный признак патологии – расширение границ сердца вправо и влево.
Гипертрофическая кардиомиопатия обусловлена очаговой или диффузной гипертрофией миокарда и уменьшением полостей желудочков. Заболевание обнаруживается в молодом и среднем возрасте. Основные проявления: боли в области сердца, ощущение учащенного сердцебиения и перебоев в работе сердца, головокружения; обмороки, одышка при физической нагрузке. При исследовании пульса отмечается высокий скачущий характер пульсовой волны. Границы сердца расширены влево.
Рестриктивная кардиомиопатия характеризуется выраженным фиброзом и утратой эластичности миокарда, вследствие чего нарушается диастолическая функция (наполнение) одного или обоих желудочков сердца. Основные симптомы: нарастающие признаки сердечной недостаточности (одышка, цианоз, набухание вен шеи, увеличение печени, асцит), различные варианты нарушения ритма сердца, тромбоэмболические осложнения, смещение границ сердца (вправо, влево или во все стороны).
Осложнения
Сердечная недостаточность, аритмии, тромбоэмболии.
Диагностика
1. ОАК.
2. Биохимический анализ крови.
3. ЭКГ.
4. ФКГ.
5. Рентгенография органов грудной клетки.
6. Эхокардиография.
7. Прижизненная биопсия миокарда.
Инфекции у больных кардиомиопатией протекают тяжелее, чаще сопровождаются развитием осложнений, способствуют повышению нагрузки на сердце и декомпенсации основного заболевания. В этой связи обязательными являются профилактика инфекционных заболеваний, санация очагов хронической инфекции.
Лечение
1. Лечебный режим.
2. Лечебное питание (стол № 10 и 10 а).
3. Медикаментозные препараты: при дилатационной кардиомиопатии – сердечные гликозиды, негликозидные инотропные средства, периферические вазодилататоры, диуретики, антиаритмики, антикоагулянты и антиагреганты, метаболическая терапия, хирургическое лечение (пересадка сердца); при гипертрофической кардиомиопатии добавляются β-адреноблокаторы и антагонисты кальция, хирургическое лечение предусматривает резекцию межжелудочковой перегородки и протезирование митрального клапана; при рестриктивной кардиомиопатии вводится терапия глюкокортикостероидами и цитостатиками. Хирургическое лечение подразумевает иссечение фиброзной ткани (при очаговой форме) и протезирование митрального клапана.
Профилактика
Профилактические мероприятия не разработаны.
Сестринский уход
1. Больным показан постельный режим в течение длительного времени, так как его соблюдение сокращает нагрузку на сердце, способствует уменьшению проявлений сердечно-сосудистой недостаточности. Продолжительность постельного режима – до нескольких месяцев, особенно при дилатационной кардиомиопатии.
2. Больному необходимо отказаться от курения и приема алкоголя, так как эти вредные привычки приводят к еще большему повреждению миокарда.
3. При наличии симптомов сердечной недостаточности питание больного должно проводиться в рамках лечебного стола № 10 (см. Миокардит) или № 10 а. Стол № 10 а предусматривает еще большее уменьшение нагрузки на сердечно-сосудистую систему, стимуляцию мочеотделения. По сравнению со столом № 10 в ней еще больше снижается калорийность рациона. Количество потребляемой жидкости ограничивается до 500–600 мл в сутки. Поваренная соль не добавляется при приготовлении блюда и не выдается для досаливания. Пища подается больному в перетертом или измельченном виде. Продукты отвариваются или готовятся на пару, реже запекаются. Питание должно быть частым – 6 раз в день, небольшими порциями.
4. Необходимо тщательно следить за состоянием больного, контролировать общее состояние, цвет кожных покровов, положение больного, подсчитывать пульс, измерять АД и суточный диурез.
5. При запорах ставятся очистительные клизмы, при выраженном метеоризме лежачим больным рекомендуется введение газоотводной трубки.
6. Лекарственные препараты должны выдаваться в строгом соответствии с указаниями врача. Необходимо тщательно следить за выполнением рекомендаций по режиму, питанию и терапии больного.
Инфекционный эндокардит
Инфекционный эндокардит – это воспалительное поражение эндокарда, вызванное инфекционным процессом. Чаще всего заболевание поражает эндокард клапанов, реже – эндокард сердечных полостей, сухожильных нитей, трабекул и папиллярных мышц.
Этиология
Патологию вызывают бактерии (чаще всего стрептококки и стафилококки), вирусы, грибы, простейшие. Часто эндокардит начинается после перенесенного гнойного отита, гайморита, стоматологического, хирургического или урологического вмешательства. Эндокардит может возникать как на интактных клапанах (первичный эндокардит), так и на клапанах, пораженных ревматическим процессом, атеросклерозом или на фоне врожденного порока сердца (вторичный эндокардит).
Клинические проявления
В зависимости от течения заболевания выделяют острый, подострый, рецидивирующий эндокардит.
Подострый эндокардит проявляется повышением температуры (от периодического субфебрилитета до постоянной гектической лихорадки), ознобом, потливостью, общей слабостью, болями в суставах. Кожа становится бледной с желтоватым оттенком (цвет «кофе с молоком»), изменяются ногтевые фаланги пальцев (вид «барабанных палочек»), ногти (вид «часовых стекол»), появляются петехии на коже и слизистых оболочках, аускультативные признаки поражения клапанов сердца, прогрессирующие признаки сердечной недостаточности. Наблюдаются увеличение печени и селезенки, тромбоэмболии в коронарных, мозговых, селезеночных, легочных, почечных артериях с развитием инфаркта соответствующего органа. Продолжительность заболевания – от 2 месяцев до 2 лет. Характерен положительный эффект от массивных доз антибиотиков.
Клинически острый (септический) эндокардит проявляется острым (бурным) развитием, гектической лихорадкой, ознобами, профузными потами, петехиями на коже и слизистых оболочках, геморрагическими осложнениями (возникают кровоизлияния в кожу с развитием некроза, носовые и желудочно-кишечные кровотечения), развитием нагноительных процессов в органах (абсцессов легких, печени, мозга, селезенки, гнойного менингита, энцефалита), быстрым прогрессированием сердечной недостаточности, тромбоэмболическими осложнениями. Продолжительность заболевания – до 2 месяцев.
Осложнения
Сердечная недостаточность, тромбоэмболии, пороки сердца.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. Иммунологический анализ крови.
5. Бактериологическое исследование крови.
6. ЭКГ, ФКГ.
7. Рентгенологическое исследование органов грудной полости.
8. Эхокардиография.
9. УЗИ печени и селезенки.
В последние годы заболеваемость инфекционным эндокардитом во всем мире возросла, что объясняется увеличением числа операций на сердце и сосудах, различных диагностических манипуляций, наркоманов, принимающих наркотики внутривенно, инфицированием интравенозных и интраартериальных катетеров.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: антибиотики и сульфаниламиды, антикоагулянты, антиагреганты, иммуномодуляторы, ингибиторы протеолитических ферментов, глюкокортикостероиды, дезинтоксикационная и метаболическая терапия.
4. Хирургическое лечение – санация клапанов сердца, эндокарда, хорд и реконструкция клапанов сердца.
Профилактика
Своевременное выявление и лечение инфекционных заболеваний.
Сестринский уход
1. Больные инфекционным эндокардитом подлежат стационарному лечению с соблюдением постельного режима до нормализации состояния, исчезновения лихорадки и констатации положительной динамики лабораторных показателей.
2. После выписки из стационара рекомендуется создать условия для быстрой реабилитации больного, восстановления трудоспособности.
3. В течение 2 месяцев больному необходимо ежедневно измерять утреннюю и вечернюю температуру тела (утреннюю – в 6.00–8.00, вечернюю – в 16.00–18.00), а 1 день в неделю термометрия проводится каждые 2–3 ч. Раз в 2 недели больной проходит осмотр врача, сдает кровь и мочу на анализ.
4. Питание пациента должно соответствовать столу № 15 (общий стол). Обязательным является увеличение потребления фруктов, овощей, ягод (как продуктов с высоким содержанием витаминов). Если вследствие массивной антибиотикотерапии у больного развился дисбактериоз, то наряду с эубиотиками (препаратами, восстанавливающими нормальную микрофлору кишечника) рекомендуется употреблять в пищу разнообразные кисломолочные продукты (кефир, ацидофилин, простоквашу, неострые сыры, ряженку, сметану и т. д.). Пища должна быть калорийной, вкусной, возбуждать у больного аппетит. Прием пищи – 4 раза в день. Алкоголь противопоказан.
5. С целью профилактики рецидивов заболевания следует избегать простудных заболеваний, проводить профилактику ОРВИ, гриппа, санировать очаги хронической инфекции, проводить мероприятия по оздоровлению и закаливанию организма (воздушные, солнечные ванны, контрастный душ, плавание, обливание и обтирания).
6. Больной, перенесший эндокардит, находится на диспансерном наблюдении в течение 2–3 лет после выздоровления. Через 1, 3 и 6 месяцев после выздоровления проводится профилактический курс антибиотикотерапии в течение 2–3 недель.
Пороки сердца
Пороки сердца – это стойкое патологическое изменение структуры клапанного аппарата сердца, сопровождающееся нарушением их функции, внутрисердечной и системной гемодинамики. Пороки сердца делятся на врожденные и приобретенные.
Этиология
Причинами возникновения приобретенных пороков являются ревматизм (в 90 %), инфекционный эндокардит, атеросклероз, травмы, сифилис.
Поражение клапана приводит к неполному смыканию его створок вследствие их деформации (к недостаточности клапана) или к сужению клапанного отверстия в результате сращения створок клапана и утолщения фиброзного кольца, к которому прикреплены клапаны (стенозу). Нередко имеет место сочетание недостаточности и стеноза на одном клапане. Чаще всего поражается митральный клапан сердца (между левым предсердием и левым желудочком), на втором месте по частоте поражения аортальный клапан (место выхода из левого желудочка аорты), реже всего поражается трикуспидальный клапан (между правым предсердием и правым желудочком). Если происходит одновременное поражение разных клапанов (чаще митрального и аортального), то такой порок называется комбинированным.
Клинические проявления
Недостаточность митрального клапана. Этот порок характеризуется неполным закрытием левого атриовентрикулярного отверстия створками клапана во время фазы систолы желудочков, в результате чего кровь частично возвращается в левое предсердие. При несильно выраженном дефекте клапана порок долгое время остается компенсированным. Больные чувствуют себя совершенно здоровыми, только в стадии декомпенсации появляются жалобы, обусловленные застойными явлениями в малом круге кровообращения, на одышку, учащенное сердцебиение, цианоз, отеки на ногах, чувство тяжести в правом подреберье. Характерны смещение границ сердца вверх и влево, усиленный и разлитой верхушечный толчок.
Стеноз левого атриовентрикулярного отверстия (митральный стеноз). При этом пороке вследствие затруднения перехода крови из левого предсердия в левый желудочек развивается гипертрофия сердечной мышцы, потом дилатация левого предсердия, что ведет к повышению давления в сосудах малого круга кровообращения. Легочная гипертензия способствует развитию вначале гипертрофии, а затем и дилатации правого желудочка. Этот порок декомпенсируется быстрее недостаточности митрального клапана. Пока порок компенсирован, больной не предъявляет никаких жалоб, диагноз ставится на основании данных инструментальных исследований. Симптомы декомпенсированного порока – одышка и учащенное сердцебиение при физической нагрузке, приступы удушья по ночам, кровохарканье, кашель, акроцианоз, цианотичный румянец щек. Если порок развивается в детстве, то возможно отставание ребенка в физическом развитии. При осмотре области сердца выявляется заметный сердечный толчок, при пальпации этой области отмечается симптом «кошачьего мурлыканья» – дрожание грудной клетки. Границы сердца смещаются вверх и вправо. При исследовании пульса на обеих руках его характеристики различны.
Недостаточность аортального клапана. При этом пороке сердца аортальные клапаны не закрывают полностью аортальное отверстие левого желудочка, поэтому в фазу диастолы сердца отмечается обратный ток крови из аорты в левый желудочек. Такое нарушение внутрисердечной гемодинамики приводит к тому, что левый желудочек, вынужденный в фазу систолы изгонять увеличенный объем крови, гипертрофируется. Данный порок может длительное время оставаться компенсированным. При декомпенсации порока развивается сердечная недостаточность. Основные проявления – боль в области сердца (по типу стенокардии), обмороки и головокружения при физической нагрузке, ощущение перебоев в работе сердца. При осмотре больного обращают на себя внимание бледность кожи, выраженная пульсация периферических, сонных («пляска каротид»), подключичных, плечевых, височных артерий. Пульсация сосудов шеи и головы может быть настолько сильной, что вызывает ритмичное подергивание головы (симптом Мюссе). При измерении АД отмечается повышение систолического и снижение диастолического давления, пульс высокий и скорый. Характерны смещение границ сердца влево и вниз, наличие усиленного, приподнимающегося, разлитого верхушечного толчка.
Стеноз устья аорты (аортальный стеноз). Стенозированное устье аорты представляет собой значительное препятствие для изгнания крови в аорту во время фазы систолы левого желудочка. Повышенная нагрузка на левый желудочек ведет к его гипертрофии, а впоследствии и к дилатации, что проявляется клиникой левожелудочковой сердечной недостаточности. Основные симптомы: боли в сердце (по типу стенокардии), одышка, ощущения перебоев в работе сердца, головная боль, головокружения, склонность к обморокам. Характерно низкое систолическое давление при нормальном диастолическом давлении. Пульс малый, медленный. При осмотре области сердца выявляются разлитой, увеличенный верхушечный толчок и пульсация во II межреберье (аортальная пульсация). Границы сердца смещены влево.
Большое значение в профилактике пороков сердца имеют закаливание организма, осуществляемое с детства, а также санация очагов хронической инфекции, особенно при хроническом тонзиллите, отите, синусите, кариесе зубов.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. Иммунологический анализ крови.
5. ЭКГ, ФКГ.
6. Ангиокардиография.
7. Рентгенография органов грудной полости.
8. Эхокардиография с доплеровским исследованием сердца и сосудов.
9. Ядерно-магнитная резонансная томография.
Лечение
1. Лечебный режим.
2. Лечение заболевания, которое вызвало возникновение порока (ревматизма, сифилиса).
3. Лечение сердечной недостаточности.
4. Хирургическое лечение: при митральной недостаточности – замена пораженного митрального клапана протезом; при митральном стенозе – митральная комиссуротомия; при недостаточности клапана аорты и стенозе устья аорты – имплантация искусственного клапана.
Профилактика
Для профилактики приобретенных пороков сердца имеет значение своевременное выявление и лечение инфекционных заболеваний и профилактическая антибактериальная терапия при ревматизме.
Сестринский уход
1. Уход за больными с сердечными пороками зависит от вида порока, степени компенсации, основного заболевания, вызвавшего развитие порока.
2. Питание больных в стадии компенсации сердечной деятельности проводится по тем же правилам, что и питание здоровых людей (стол № 15). При декомпенсированном состоянии питание осуществляется по общим принципам питания больных с сердечной недостаточностью (см. Хроническая сердечная недостаточность).
3. Больным показана кислородотерапия, поэтому при компенсированных пороках необходимы регулярные прогулки на свежем воздухе, при декомпенсированных – оксигенотерапия.
4. Уход за больными с декомпенсированными пороками, находящимися на постельном режиме, такой же, что и при хронической сердечной недостаточности.
Ревматизм
Ревматизм – инфекционно-аллергическое системное воспаление соединительной ткани с преимущественным поражением сердца. Кроме сердца и сосудов при ревматизме часто поражаются суставы и нервная система.
Этиология
Причина возникновения заболевания – инфицирование β-гемолитическим стрептококком группы А. Предрасполагающими факторами являются переохлаждение, молодой возраст (чаще всего регистрируется в возрасте 7–15 лет), наследственность. Заболевание развивается после перенесенной стрептококковой инфекции (тонзиллита, фарингита, скарлатины, отита).
Клинические проявления
На начальном этапе заболевание характеризуется повышением температуры тела до субфебрильной, слабостью, потливостью. Через несколько дней возникает боль в крупных суставах – голеностопных, коленных, плечевых, локтевых. Боль интенсивная, усиливается при пальпации, во время движений. При осмотре отмечается припухлость суставов, кожа над ними гиперемирована, горячая, движения в них резко ограничены из-за боли. Характерен летучий характер полиартрита (воспаляется то один, то другой сустав). Через несколько дней полиартрит купируется. Спустя 2–3 недели после начала заболевания присоединяются признаки поражения сердца – ощущение перебоев в работе сердца, учащенного сердцебиения, тяжесть, боли в области сердца, одышка. Как правило, поражаются миокард (миокардит) и эндокард (эндокардит).
Ревматический эндокардит приводит к грубым деформациям клапанного аппарата сердца и развитию пороков сердца. При своевременно начатом лечении ревматический эндокардит может закончиться без формирования порока. Ревматическое поражение кожи проявляется в виде ревматических узелков (плотных, безболезненных, небольшого размера), кольцевидной эритемы (высыпания в виде бледно-розовых колец) и узловатой эритемы (красных, плотных, болезненных образований). При поражении нервной системы развивается ревматическая (малая) хорея (непроизвольные подергивания мышц лица, туловища, рук).
Осложнения
Пороки сердца.
Диагностика
1. ОАК.
2. Биохимический анализ крови (общий белок, белковые фракции, С-реактивный белок).
3. Серологическое исследование крови (определение титра антистрептококковых антител).
4. Посев флоры из зева на определение чувствительности к антибиотикам.
5. ЭКГ, ФКГ.
6. Эхокардиография.
7. Рентгенологическое исследование органов грудной клетки.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: антибиотики группы пенициллина, нестероидные противовоспалительные препараты, аминохинолиновые соединения, глюкокортикостероиды, метаболическая терапия, лечение осложнений (диуретиками, сердечными гликозидами, антиаритмическими препаратами).
4. Санаторно-курортное лечение.
Профилактика
Профилактика заболевания делится на первичную (предупреждение первой атаки ревматизма) и вторичную (снижение частоты рецидивов). Первичная профилактика – закаливание, улучшение бытовых условий, раннее и эффективное лечение ангины и других острых стрептококковых заболеваний. Вторичная профилактика – регулярное (1 раз в 3 недели) введение антибиотика (бициллина).
Для ревматизма характерно рецидивирующее течение. Повторные ревматические атаки провоцируются переохлаждением, инфекционными заболеваниями, чрезмерными физическими нагрузками. При рецидивах преобладают симптомы поражения сердца.
Сестринский уход
1. Постель больного должна быть удобной, мягкой, комната, где он находится, – чистой, светлой, сухой, с постоянным притоком свежего воздуха.
2. При повышенной потливости необходимо регулярно обтирать больного влажным полотенцем, одеколоном, чаще, чем обычно, менять постельное и нательное белье. Особое внимание рекомендуется обращать на естественные складки (подмышечные и паховые области, промежность, область под молочными железами), где при недостаточно тщательном уходе, может развиться потница.
3. При болях в суставах нужно принять меры по предупреждению возможных травм. По назначению врача на больные суставы накладывают компрессы (сухие, спиртовые).
4. Необходимо контролировать прием лекарственных препаратов (напоминать больному, когда и как принимать лекарства, чем запивать, производить парентеральное введение лекарственных препаратов). При появлении побочных эффектов лечения об этом надо своевременно сообщить врачу.
5. Прием пищи осуществляется 5–6 раз в день, небольшими порциями. Следует ограничивать потребление поваренной соли (до 5–6 г в сутки) и легкоусвояемых углеводов (сахара, сладких фруктов, кондитерских изделий). При отсутствии отеков количество жидкости не ограничивается, при наличии отечного синдрома количество выпиваемой больным жидкости не должно превышать суточный диурез предыдущего дня более чем на 200–300 мл. Вне обострения рацион больного соответствует рациону здоровых людей (при отсутствии осложнений заболевания), питание должно быть витаминизированным, прием пищи – 4 раза в день.
6. Необходимо следить за физиологическими отправлениями больного (подсчитывать суточный диурез, при запорах ставить очистительные клизмы). После каждой дефекации лежачих больных подмывают теплой водой.
7. Нужно разъяснить пациенту, что в период ремиссии его работа не должна быть связана с пребыванием в холодных, влажных помещениях, с длительными командировками, ночными сменами, интенсивными физическими и психическими нагрузками. Обязателен полноценный ночной отдых.
8. Для профилактики рецидивов заболевания в период ремиссии надо активно выявлять и санировать очаги хронической инфекции (кариес, тонзиллит, пиелонефрит, холецистит и т. д.).
9. Больной ревматизмом находится на диспансерном наблюдении врача-терапевта и ревматолога. Важно контролировать регулярность осмотров, сдачи анализов, проведения противорецидивной терапии (2 раза в год).
Хроническая недостаточность кровообращения
Хроническая недостаточность кровообращения (ХНК) – это патологическое состояние, при котором сердечно-сосудистая система не способна обеспечить органы и ткани достаточным для нормального функционирования объемом крови.
Этиология
Развитие патологии могут спровоцировать пороки сердца, гипертоническая болезнь, миокардиты, кардиосклероз (атеросклеротический, постинфарктный), легочные заболевания, протекающие с гипертензией малого круга кровообращения (обструктивный бронхит, эмфизема легких), хронические интоксикации, эндокринные заболевания (ожирение, тиреотоксикоз).
Классификация хронической сердечной недостаточности (по Стражеско – Василенко):
1) начальная проявляется одышкой, сердцебиением, утомляемостью только при физической нагрузке – первая стадия;
2) признаки недостаточности кровообращения в покое выражены умеренно, при физической нагрузке проявляются ярко, отмечаются незначительные гемодинамические нарушения в большом или малом кругах кровообращения – стадия 2А;
3) отмечаются выраженные признаки сердечной недостаточности в покое, тяжелые гемодинамические нарушения в большом и малом кругах кровообращения – стадия 2Б;
4) наблюдаются выраженные нарушения гемодинамики, обмена веществ, необратимые изменения в органах и тканях – третья стадия.
Клинические проявления
Одышка вначале возникает только при физической нагрузке, затем и в состоянии покоя. Периодически возникающая выраженная одышка называется сердечной астмой. Как правило, больной принимает вынужденное положение. Отмечается акроцианоз – цианоз на участках тела, удаленных от сердца (губах, пальцах рук и ног, ушах, кончике носа).
Наблюдаются отеки. Вначале накопление жидкости в организме проявляется увеличением массы тела больного и уменьшением диуреза (скрытые отеки). При накоплении большого объема жидкости обнаруживаются видимые отеки. Вначале они наблюдаются в конце дня на стопах, в области голеностопного сустава, на голенях, а после ночного отдыха исчезают. Затем отеки становятся постоянными, их площадь постепенно возрастает. К отекам присоединяется накопление жидкости в серозных полостях (асцит, гидроторакс, гидроперикард).
Больные жалуются на ощущение тяжести в правом подреберье вследствие застойных явлений в печени, сердцебиение и перебои в работе сердца, сухой или с отхождением слизистой мокроты кашель, иногда кровохарканье. Также отмечаются повышенная утомляемость, слабость, снижение трудоспособности, нарушения сна.
Осложнения
Тромбозы, эмболии, аритмии, поражения печени и почек, связанные с застойными явлениями.
Диагностика
1. ОАК.
2. Биохимический анализ крови.
3. ОАМ.
4. Анализ мочи по Зимницкому.
5. ЭКГ.
6. Велоэргометрия.
7. Рентгенологическое исследование органов грудной полости.
8. Эхокардиография с доплеровским исследованием.
9. Оценка функции легких (спирография).
Лечение
1. Лечение основного заболевания, которое стало причиной развития сердечной недостаточности.
2. Лечебный режим.
3. Лечебное питание (стол № 10 или № 10а).
4. Медикаментозная терапия: сердечные гликозиды и негликозидные инотропные препараты, диуретики, периферические вазодилататоры, β-адреноблокаторы, метаболическая терапия, антиоксиданты и антигипоксанты.
5. Оптимальный кислородный режим.
6. Лечебная физкультура и массаж.
Профилактика
Своевременное выявление и лечение заболеваний сердца, занятия ЛФК.
Пациентам с ХСН необходимо создать комфортные условия дома и на рабочем месте, оберегать их от психоэмоционального перенапряжения, физических нагрузок. Обязательной является кислородо-терапия. На ранних стадиях ХНК рекомендуется как можно больше времени проводить на свежем воздухе, на конечных стадиях показана оксигенотерапия.
Сестринский уход
1. Рекомендуется обеспечить условия для продолжительного и полноценного ночного сна (не менее 8–10 ч.), во время отдыха устранять все возможные раздражители (не разговаривать в комнате, где отдыхает больной, не слушать музыку). Полезен одно– или двухчасовой дневной отдых. Пациент должен находиться в чистой, проветренной комнате.
2. Больным первой и второй стадиями ХНК после выписки из стационара ограничения режима не требуются, с третьей стадией рекомендуется домашний режим, а при прогрессировании проявлений ХНК – постельный режим.
3. Питание осуществляется в зависимости от степени выраженности ХНК: при стадиях 1 и 2А – стол № 10, при стадиях 2Б и 3 – стол № 10а. Стол № 10 предусматривает ограничение поваренной соли до 3–5 г в сутки, некоторое уменьшение калорийности рациона, ограничение употребления свободной жидкости (до 800 мл в сутки). Запрещаются продукты, оказывающие тонизирующее воздействие (натуральный кофе, крепкий чай, какао, пряности), а также копченые, маринованные, жареные блюда, крепкие мясные и рыбные бульоны, свиное сало, бараний и говяжий жиры, продукты и напитки, способные вызывать метеоризм (капуста, бобовые, газированные напитки). Следует увеличить потребление овощей, ягод и фруктов, так как они повышают витаминизированность рациона. Кроме того, ряд фруктов (курага, изюм, абрикосы, инжир, бананы) содержат большое количество калия, полезного таким больным. Принимать пищу нужно 4–5 раз в день небольшими порциями, последний прием пищи должен быть не позднее чем за 3 ч. до сна.
Стол № 10а предусматривает дальнейшее уменьшение нагрузки на сердечно-сосудистую систему, стимуляцию мочеотделения. По сравнению со столом № 10 в ней еще больше ограничивается употребление белков, жиров, углеводов, снижается калорийность рациона. Количество потребляемой жидкости сокращается до 500–600 мл в сутки. Поваренная соль не добавляется при приготовлении блюда и не выдается для досаливания. Пища подается больному в протертом или измельченном виде. Продукты отвариваются или готовятся на пару, реже запекаются. Питание должно быть частым (6 раз в день) и небольшими порциями. В некоторых случаях (по назначению врача) больным показана специальная калиевая диета, стимулирующая мочевыделение. При назначении этой диеты в рацион больного включают следующие продукты: телятину, блюда из пшеничной, овсяной, ячневой круп, молоко, творог, растительное масло, капусту, картофель, персики, абрикосы, изюм, курагу, бананы, мандарины, шиповник.
4. ЛФК применяется только по назначению врача. При первой стадии ХНК рекомендуются утренняя гимнастика (из исходных положений лежа, стоя, сидя выполняются общеукрепляющие упражнения для всех групп мышц), прогулки на свежем воздухе, терренкуры. Показано сочетание ЛФК и общего массажа.
При стадии 2А показана лечебная гимнастика, упражнения выполняются из положения сидя и лежа, темп медленный, допускается сочетание активных и пассивных упражнений, их чередование с дыхательными упражнениями. ЛФК может сочетаться с массажем нижних конечностей.
При стадии 2Б упражнения проводятся в исходном положении лежа, выполняются в медленном темпе, чередуются с дыхательными упражнениями. Массаж не назначается. Третья стадия ХНК является противопоказанием для ЛФК и массажа.
5. Уход за больным с третьей стадией ХНК, находящимся на постельном режиме:
1) постель должна быть мягкой и удобной, необходимо регулярно менять постельное белье, следить, чтобы на простыне не образовывались складки. Больного укладывают с приподнятым подголовником и подложенными под голову и под спину подушками (в таком положении облегчается дыхание); необходимо каждые 2 ч. менять положение больного в кровати;
2) обязательной является профилактика пролежней (подкладывание под крестец, локти, пятки, затылок резиновых кругов, мешочков с песком, ежедневное растирание этих же областей водкой или камфорным спиртом);
3) нужно следить за чистотой ротовой полости, ушей, глаз, носа;
4) при отеках ног кожа становится сухой и при малейшем раздражении на ней образуются ранки и язвы, которые быстро инфицируются и долго не заживают. Для профилактики таких осложнений рекомендуется регулярно смазывать сухую кожу ног вазелином, при выраженных отеках присыпать детским тальком или крахмалом;
5) при запорах больным ставятся очистительные клизмы, при метеоризме – газоотводные трубки.
Заболевания органов дыхания
Основные симптомы при заболеваниях органов дыхания
Основными симптомами заболеваний органов дыхания являются одышка, кашель, кровохарканье, боль в области грудной клетки, повышение температуры тела, интоксикация (головная боль, слабость, нарушение аппетита). При аускультации легких определяются хрипы.
Одышка может быть инспираторной (с затруднением вдоха), экспираторной (затрудненный выдох) и смешанной (затруднены и вдох, и выдох). Инспираторная одышка встречается при наличии инородного тела, отека или опухоли в гортани, бронхах, трахее. Экспираторная одышка наблюдается при бронхиальной астме, обструктивном бронхите. Смешанная одышка характерна для пневмонии.
Кашель при заболеваниях органов дыхания может быть сухим или влажным (с выделением мокроты). Количество мокроты колеблется от 10–15 мл до 1–2 л в сутки в зависимости от характера заболевания.
Кровохарканье – появление примеси крови в мокроте. Кровь может быть свежей или измененной. За сутки ее выделятся не более 50 мл.
При легочном кровотечении – выделение более 50 мл крови в сутки. Кровь при этом, как правило, неизмененная, алая, пенистая, практически без примесей мокроты. Иногда кровь вытекает изо рта практически без кашлевых толчков.
Боль в грудной клетке может возникать при поражении плевры и непосредственно легких.
Повышение температуры тела свидетельствует чаще всего о наличии воспалительного процесса.
Хрипы, выслушивающиеся над областью легких, могут быть сухими и влажными. Причинами возникновения сухих хрипов являются воспалительные процессы в стенке бронхов, спазм, накопление в них вязкого секрета. Влажные хрипы – результат скопления в бронхах, трахее и полостях легких жидкого секрета (экссудата, крови).
Пневмония
Пневмония – воспаление легких, протекающее с вовлечением всех структурных элементов легочной ткани и обязательным поражением альвеол легких, возникающее самостоятельно или как осложнение других заболеваний.
Этиология
Патологию вызывают бактерии, вирусы, простейшие, грибы и ассоциации микроорганизмов. Факторы, способствующие развитию заболевания: переохлаждение, ослабление резистентности организма. В зависимости от продолжительности заболевания выделяют острую (до 4 недель) и затяжную (4–8 недель) пневмонию. Воспалительный процесс может локализоваться в сегменте, дольке легкого (очаговая пневмония), легочной доле, правом или левом легком, или процесс может быть двусторонним (крупозная пневмония).
Наиболее тяжело пневмония протекает у пожилых людей, больных хроническими неспецифическими заболеваниями легких, страдающих сердечно-сосудистой патологией, алкоголизмом.
Клинические проявления
Для пневмонии характерно течение с чередованием следующих стадий: предпневмонического периода (от нескольких часов до нескольких суток), острой фазы, фазы разрешения.
Предпневмонический период начинается с повышения температуры тела до 39–40 °C, озноба, симптомов интоксикации (головной боли, слабости, раздражительности, нарушения сна и аппетита), возможна боль в грудной клетке (над очагом воспаления), усиливающаяся при движениях. Появляются сухой кашель, постепенно становящийся влажным, с выделением слизисто-гнойной мокроты, одышка. Иногда возникает боль в животе, симулирующая приступ острого аппендицита. При осмотре больного обращают на себя внимание гиперемия лица, герпетические высыпания на губах и носу. При выраженной дыхательной недостаточности возможен цианоз. Участие в дыхании грудной клетки на стороне поражения ограничено. При аускультации отмечаются ослабленное везикулярное дыхание и крепитирующие хрипы.
При острой фазе, в стадии разгара болезни, состояние больного тяжелое вследствие интоксикации. Отмечаются тахипноэ (учащение дыхания до 30–40 дыхательных движений в минуту), тахикардия, гипертермия, кашель влажный, с выделением мокроты ржавого оттенка. При аускультации характерно бронхиальное дыхание. В конце этой стадии наблюдается нормализация температуры. Снижение температуры может быть литическим или критическим (с развитием острой сосудистой недостаточности (коллапса)).
В фазе разрешения состояние больного постепенно улучшается, температура тела нормализируется, кашель становится влажным. При аускультации регистрируются ослабление бронхиального дыхания, влажные хрипы, крепитация.
Один из основных методов диагностики пневмонии – рентгенологическое исследование легких. На рентгенограмме в области воспалительного очага обнаруживается затемнение того или иного размера в зависимости от вида пневмонии. Рентгенологическое исследование является обязательным как для постановки диагноза, так и для подтверждения выздоровления больного, поскольку клиническое выздоровление происходит на 2–3 недели раньше рентгенологического.
Осложнения
Пневмония может осложниться развитием плеврита, абсцесса, бактериально-токсического шока, миокардита, эндокардита, отека мозга.
Диагностика
1. ОАК.
2. ОАМ.
3. Рентгенологическое исследование легких в двух проекциях.
4. Микроскопическое исследование мокроты.
5. Посев мокроты для идентификации флоры и исследования чувствительности флоры к антибиотикам.
6. Биохимический анализ крови, коагулограмма.
7. Иммунологические исследования.
8. Исследование функции внешнего дыхания.
9. В тяжелых случаях – определение концентрации газов в крови, кислотно-щелочного состояния, серологические исследования.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: антибиотики, сульфаниламиды, противовирусные препараты, отхаркивающие средства. Муколитики, спазмолитики, иммуномодуляторы, антиоксиданты, инфузионная терапия, противокашлевые, жаропонижающие, обезболивающие, сердечно-сосудистые средства.
4. Оксигенотерапия.
5. Физиотерапия (электрофорез, УВЧ-терапия, индуктотермия, банки, горчичники).
6. ЛФК (дыхательная гимнастика)
7. Массаж.
8. Санаторно-курортное лечение – через 3–6 месяцев после выздоровления.
Профилактика
Показаны рациональное питание, массаж и ЛФК, соблюдение благоприятного микроклимата в жилых помещениях. Пациент должен как можно чаще гулять.
При постельном режиме для профилактики застойной пневмонии рекомендуется чаще менять положение пациента, выполнять дыхательную гимнастику.
Сестринский уход
1. В большинстве случаев больные острой пневмонией подлежат госпитализации в стационар. Амбулаторное лечение возможно только лишь при легко протекающей пневмонии при условии правильного ухода за больным.
2. На период лихорадки пациенту назначается постельный режим. Переход на полупостельный режим возможен через 3 дня после нормализации температуры тела, исчезновения симптомов общей интоксикации организма.
3. Больной должен находиться в хорошо проветриваемом, теплом помещении. В комнате необходимо регулярно проводить влажную уборку. Свежий воздух нормализует сон больного, улучшает дренажную функцию бронхов, уменьшает спазм бронхов и способствует рассасыванию воспалительного очага. При проветривании комнаты надо избегать сквозняков. Нужно следить за тем, чтобы больной не лежал долго в одном и том же положении, так как это приводит к формированию застойных явлений в легких, возникновению опрелостей и пролежней. Больного надо регулярно (не реже чем через каждые 2 ч.) поворачивать с боку на бок, придавать ему полусидячее положение.
4. Регулярно следить за физиологическими отправлениями больного, подавать мочеприемник. При запорах ставить очистительную клизму. После каждого акта дефекации, а также 1–2 раза в день независимо от него необходимо подмывать больного.
5. Открытые части тела надо мыть теплой водой с мылом ежедневно утром и вечером. Руки больной должен мыть перед каждым приемом пищи и по мере загрязнения, особенно после мочеиспускания и дефекации.
6. Во время лихорадки больному рекомендуется давать большое количество жидкости (порядка 3 л в сутки) – кипяченую воду с соком лимона, минеральную воду без газа, фруктовые соки, отвар шиповника, морсы. Пища в этот период должна быть жидкой или полужидкой, витаминизированной, калорийной, легкоусвояемой. Полезны куриные бульоны, рыбные, овощные, молочные и фруктовые блюда. Кормить больного надо часто (5–6 раз в сутки), небольшими порциями. После нормализации температуры тела его переводят на общий стол, следя за тем, чтобы рацион был сбалансированным по основным питательным веществам (углеводам, белкам, жирам, витаминам) и достаточно калорийным. Курение и прием алкогольных напитков запрещаются.
7. При критическом (в течение нескольких часов) снижении температуры следует:
1) сообщить врачу о критическом снижении у больного температуры тела;
2) убрать из-под головы больного подушки или приподнять ножной конец кровати на 30–40 см;
3) дать больному выпить горячего чая, приложить к ногам горячие грелки;
4) регулярно подсчитывать пульс, частоту дыхательных движений, измерять АД.
8. Так как в этот период отмечается обильное потоотделение, нужно регулярно обтирать тело больного теплым полотенцем и менять нательное (а при необходимости и постельное) белье; оно должно быть теплым, а смена должна проводиться быстро, чтобы не переохладить больного.
9. После нормализации температуры тела и исчезновения симптомов интоксикации больному показана дыхательная гимнастика:
1) положить больного на здоровый бок;
2) предложить ему сделать глубокий вдох и более продолжительный выдох через губы, сложенные трубочкой, повторить упражнение 2–4 раза;
3) положить руку на верхнюю часть живота больного и попросить во время вдоха максимально выпятить живот, а во время выдоха максимально втянуть его, повторить упражнение 4–6 раз.
Дыхательную гимнастику необходимо проводить 6–8 раз в день.
10. По мере улучшения состояния больного переходят на сочетание дыхательной гимнастики с упражнениями для рук, ног, туловища (вдох – выпрямление туловища, разведение или поднятие рук, выдох – сгибание корпуса, сведение или опускание рук), подключают дыхательные упражнения с сопротивлением для увеличения силы дыхательных мышц. В дальнейшем назначаются общеукрепляющие физические упражнения, ходьба, игры, занятия на тренажерах.
11. В стадии разрешения пациенту показаны процедуры, ускоряющие рассасывание воспалительного очага (горчичники на грудную клетку спереди и сзади, банки, полуспиртовые согревающие компрессы). После того как сняты горчичники или банки, надо насухо вытереть кожу больного и сделать легкий массаж спины.
12. После перенесенной пневмонии больной в течение 1 года находится под диспансерным наблюдением врача-терапевта. Необходимо контролировать регулярность осмотров. Во время диспансерного наблюдения проводится комплекс лечебно-профилактических мероприятий: ежедневная утренняя гимнастика, дыхательные упражнения, массаж, физиотерапия, прием адаптогенов. Рекомендуются закаливание и здоровый образ жизни.
Хронический бронхит
Хронический бронхит – хроническое воспалительное заболевание бронхов.
Этиология
Заболевание могут вызвать вирусы, бактерии; курение, вдыхание загрязненного воздуха, производственные вредные факторы (токсичная пыль, пары, газы), действие слишком высокой или чрезмерно низкой температуры. Немаловажное значение в развитии патологии имеют наследственный фактор, перенесенные острые бронхиты, наличие хронических очагов инфекции, злоупотребление алкоголем.
Диагноз «хронический бронхит» ставится при наличии постоянно или периодически возникающего кашля с отделением мокроты не менее 3 месяцев в году в течение двух и более лет.
Клинические проявления
Постоянные симптомы хронического бронхита – кашель с отделением мокроты, одышка. Количество мокроты и интенсивность кашля возрастают в утреннее время после подъема больного. Кашель учащается в холодное и сырое время года. Эти симптомы сопровождаются общей слабостью, повышенной потливостью. Все проявления усиливаются во время обострения заболевания. В этот период мокрота приобретает слизисто-гнойный или гнойный характер, возможно повышение температуры тела до субфебрильной. Вне обострения на начальных стадиях заболевания состояние больного удовлетворительное. По мере прогрессирования болезни и при присоединении бронхиальной обструкции, эмфиземы легких и появлении симптомов дыхательной недостаточности состояние значительно ухудшается. При аускультации в стадии ремиссии отмечаются жесткое дыхание, сухие, влажные хрипы. Во время периода обострения заболевания количество хрипов увеличивается.
Осложнения
Бронхоэктатическая болезнь, эмфизема легких, пневмонии.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. Анализ мокроты (общий бактериологический).
5. Иммунологические исследования.
6. Бронхоскопия.
7. Рентгенография легких.
8. Спирография.
9. Пневмотахография.
Лечение
1. Устранение этиологических факторов (профессиональных вредностей, хронической инфекции, создание оптимального микроклимата дома и на рабочем месте).
2. Лечебный режим.
3. Лечебное питание.
4. Медикаментозная терапия: антибиотики, сульфаниламиды, антисептики, отхаркивающие средства, протеолитические ферменты, бронхо-расширяющие средства, иммуномодуляторы, адаптогены.
5. Позиционный дренаж.
6. Массаж.
7. Физиопроцедуры.
8. ЛФК (особенно полезны дыхательные упражнения, ходьба, йога).
9. Фитотерапия.
10. Санаторно-курортное лечение.
Профилактика
Необходимо своевременное и адекватное лечение острого бронхита. Больным следует отказаться от курения и по возможности избегать воздействия вредных факторов (таких, как загрязненный пылью и дымом воздух).
Сестринский уход
1. Уход за больным может потребоваться в период обострения заболевания.
2. Большинство больных хроническим бронхитом лечатся амбулаторно. Госпитализация показана только при тяжелом течении заболевания – при развитии осложнений, выраженной дыхательной недостаточности.
3. В первые 3 дня обострения хронического бронхита назначается постельный режим. Больной должен находиться в теплом, хорошо проветриваемом помещении. Его удобно устраивают в кровати, слегка приподняв изголовье.
4. Рацион больного хроническим бронхитом должен быть сбалансированным, с достаточным содержанием витаминов и белков (так как много белка теряется с мокротой). Следует увеличить содержание в рационе сырых овощей, фруктов, соков, кисломолочных продуктов, мяса и рыбы.
5. Необходимо провести с пациентом беседу о вреде курения.
6. С целью дезинтоксикации, облегчения отхаркивания мокроты, восполнения объема потерянной жидкости рекомендуется питье горячей жидкости (чая, настоев липового цвета, шиповника, бузины, молока, наполовину разбавленного минеральной водой или с небольшим количеством соды).
7. При повышении температуры тела необходимо оказать адекватную состоянию помощь.
Уход во время I стадии лихорадки:
1) укрыть пациента дополнительно одеялом;
2) приложить к конечностям грелки;
3) дать выпить теплые жаропонижающие напитки (чай из малины, липы, калины, отвар ивы, шиповника, смородины).
Уход во время II стадии лихорадки:
1) укрыть пациента простыней;
2) дать пациенту прохладное жаропонижающее питье;
3) протирать лицо, туловище, конечности пациента полотенцем, смоченным 3 %-ным раствором уксуса;
4) положить на лоб пузырь со льдом или холодный компресс;
5) по назначению врача давать жаропонижающие препараты при повышении температуры тела более 38 °C;
6) вызвать врача и организовать индивидуальный пост при ухудшении состояния пациента.
Уход во время III стадии лихорадки:
1) следить за гигиеной тела и белья пациента;
2) применять грелки;
3) давать пациенту пить тонизирующие напитки (чай, кофе);
4) при критическом снижении температуры немедленно сообщить врачу; убрать подушку из-под головы пациента и положить под ноги; подкожно ввести 1 мл 10–20 %-ного раствора кофеина-бензоата натрия или 1–2 мл 25 %-ного раствора кордиамина.
8. Медсестра должна контролировать своевременный прием лекарственных средств, назначенных врачом.
9. Необходимо следить, чтобы больной не сплевывал мокроту в носовой платок, полотенце, обеспечить его посудой для сбора мокроты с плотной крышкой.
10. После нормализации температуры тела проводятся следующие процедуры: горчичники, банки, согревающие компрессы на грудную клетку, ванночки с горчицей. Для ускорения восстановления слизистой оболочки бронхов осуществляются ингаляции с отварами ромашки, зверобоя, с ментоловым и эвкалиптовым маслом.
11. Больные хроническим бронхитом находятся на диспансерном наблюдении у терапевта. В зависимости от степени тяжести заболевания и от наличия осложнений количество осмотров колеблется от 3 до 6 раз в год. Дважды в год проводится противорецидивная терапия, включающая поливитаминотерапию, прием адаптогенов, отхаркивающих средств, физиотерапию, ЛФК, массаж, санаторно-курортное лечение.
Инфекционная деструкция легких
Инфекционная деструкция легких – это патологический процесс, характеризующийся омертвением и распадом легочной ткани в результате воздействия патогенных микроорганизмов. Выделяют две формы инфекционной деструкции легких – абсцесс и гангрену легкого.
Этиология
Патологию, как правило, вызывают бактерии (анаэробы, стафилококки, стрептококки), грибы, простейшие.
Клинические проявления
Абсцесс легкого – воспаление легочной ткани с образованием гнойно-некротического ограниченного очага. Абсцессы бывают острыми и хроническими. В течении острого абсцесса различают два периода: формирование абсцесса до прорыва в бронх; период после прорыва абсцесса в бронх.
До прорыва абсцесса в бронх отмечаются высокая температура тела, симптомы общей интоксикации организма, характерны проливные поты, сухой кашель, боль в груди на стороне поражения, усиливающаяся на вдохе и при кашле, одышка. При перкуссии легких определяется укорочение перкуторного звука над абсцессом.
После прорыва абсцесса в бронх возникает приступ кашля с выделением большого количества гнойной, иногда зловонной мокроты (до 500 мл). Если абсцесс был единичный, хорошо дренирующийся (образующийся гной сразу же удаляется через бронхи), то самочувствие больного улучшается, температура нормализуется, симптомы интоксикации значительно уменьшаются, при аускультации определяются влажные хрипы на фоне жесткого дыхания. В течение 1,5–2 месяцев клиническая картина полностью сворачивается.
Если абсцесс дренируется плохо, то сохраняется симптоматика первого периода. При длительном существовании абсцесса (хроническом абсцессе) развиваются анемия, истощение, происходит изменение пальцев рук (по типу «барабанных палочек») и ногтей (приобретают вид «часовых стекол»), развивается дыхательная недостаточность.
Гангрена легких – тяжелое заболевание, при котором развиваются обширный некроз и распад пораженной легочной ткани, причем этот процесс не склонен к четкому ограничению. Характерны общее тяжелое состояние больного, гектическая температура тела, озноб, проливной пот, выраженная общая интоксикация организма, одышка, тахикардия, боли в груди на стороне поражения, усиливающиеся при дыхании, кашле. При аускультации на стороне поражения определяются бронхиальное дыхание, влажные хрипы. Прорыв в бронх сопровождается сильным кашлем с выделением большого количества (иногда более 1 л) зловонной грязно-серой мокроты.
Предрасполагающими факторами в развитии инфекционной деструкции легких являются курение, хронический бронхит, бронхиальная астма, сахарный диабет, алкоголизм, челюстно-лицевая травма, переохлаждение, грипп.
Осложнения абсцесса легких и гангрены
Пиопневмоторакс, эмпиема плевры, инфекционно-токсический шок, сепсис, легочное кровотечение.
Диагностика
1. ОАК.
2. ОАМ.
3. Общий анализ кала.
4. Биохимический анализ крови.
5. Общий анализ мокроты.
6. Бактериоскопия и посев мокроты.
7. ЭКГ.
8. Рентгеноскопия и рентгенография легких.
9. Спирография.
10. Фибробронхоскопия.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия включает антибиотики, сульфаниламиды, отхаркивающие, протеолитические, муколитические препараты, инфузионную терапию, сердечные средства, белковые препараты, витаминотерапию.
4. Постуральный (позиционный) дренаж.
5. Хирургическое лечение (показано при гангрене легкого, при крупных абсцессах).
Профилактика
Адекватная антибактериальная терапия бронхолегочных заболеваний.
Сестринский уход
1. Уход за больным в период формирования абсцесса и на начальных этапах гангрены производится по общим правилам (см. Хронический бронхит, Острая пневмония).
2. Принципы питания те же, что и при бронхоэктатической болезни.
3. Обязательным является снабжение больного плевательницей с герметичной крышкой, в которую налито небольшое количество дезодорирующего раствора.
4. Необходимо проводить позиционный дренаж – изменение положения тела, которое вызывает кашель и способствует эффективному выделению гнойной мокроты. Больной из положения на спине постепенно делает поворот на 360°. После каждого поворота на 45° он делает глубокий вдох и форсированный выдох. Такие повороты повторяют 3–5 раз. Закончив повороты, пациент должен хорошо откашляться, затем принять позу «молящегося бедуина» – встать в кровати на колени, опустить голову вниз, коснувшись лбом кровати, опираясь на полусогнутые руки.
Следующая поза – «поиски червя под кроватью». Больной, лежа на кровати на правом боку, наклоняется вниз, стараясь достать обеими руками до пола. Через несколько минут поза воспроизводится из положения на левом боку.
Еще одна поза: больной встает перед стулом со стороны спинки, наклоняется через спинку, опираясь руками о сиденье и опуская голову вниз. Закончив упражнения, больной должен также хорошо откашляться.
Постуральный дренаж проводится в течение 30 мин. по 3–4 раза в день. Во время упражнений нужно следить за состоянием больного, так как возможны осложнения в виде кровохарканья и легочного кровотечения. Иногда возникают головные боли и боли в области сердца (в результате перераспределения крови во время принятия поз).
5. Пациент должен находиться в отдельном помещении, которое надо регулярно проветривать. Чтобы избежать неприятного гнилостного запаха изо рта, больному предлагают регулярно тщательно полоскать рот слабым раствором перманганата калия или питьевой соды.
6. Важно следить за выполнением гигиенических процедур (обтиранием тела пациента, систематической сменой постельного и нательного белья).
7. Регулярно требуется измерять температуру тела, АД, подсчитывать пульс и частоту дыхания.
8. Физиопроцедуры при деструктивных заболеваниях категорически запрещены.
9. Нужно контролировать выполнение врачебных рекомендаций, своевременно выявлять возможные побочные эффекты от препаратов (аллергические реакции).
10. Излеченные больные находятся на диспансерном наблюдении; необходимо проверять регулярность ими посещений врача, сдачи анализов, выполнения всех назначений.
11. Обязательно провести беседу о вреде курения, переохлаждений, пользе закаливания, оздоровительной физкультуры и спорта.
Бронхоэктатическая болезнь
Бронхоэктатическая болезнь – приобретенное или врожденное заболевание, сопровождающееся расширением бронхов, нарушением их функции и развитием в них нагноительных процессов. Чаще всего поражаются бронхи нижних отделов легких. При обострении гнойного воспалительного процесса бронхоэктазы заполняются гнойным содержимым.
Пациенты с бронхоэктатической болезнью часто страдают анемией, поэтому в их рационе постоянно должны присутствовать продукты, содержащие железо и витамин В (печень животных, яблоки, гранаты, овощи, зерновые, шпинат). Кроме того, рекомендуется увеличить потребление продуктов, содержащих витамин D, другие витамины группы В (В, В, В), аскорбиновую кислоту.
Этиология
Патологию вызывают генетически обусловленная неполноценность бронхиального дерева, инфекционно-воспалительные заболевания легких, перенесенные в детстве и часто рецидивирующие. Предрасполагающие факторы – наличие иммунодефицита, курение, хронические воспалительные заболевания верхних дыхательных путей (тонзиллит, синусит).
Течение заболевания характеризуется чередованием ремиссий и рецидивов.
Клинические проявления
Основное проявление заболевания – кашель с выделением большого количества гнойной мокроты. Она выделяется «полным ртом» и преимущественно в утренние часы. Мокрота периодически имеет неприятный запах. При обострении заболевания отмечаются повышение температуры тела, общая слабость, нарушение сна и аппетита (вплоть до анорексии), потливость, одышка, иногда кровохарканье. Для бронхоэктатической болезни характерно изменение формы пальцев рук: утолщение ногтевых фаланг по типу «барабанных палочек» и ногтей по типу «часовых стекол». При осмотре грудной клетки обращает внимание отставание пораженной стороны при дыхании. В случае развития эмфиземы легких грудная клетка приобретает бочкообразную форму. При аускультации легких определяются жесткое дыхание, влажные хрипы над очагом поражения.
Осложнения
Хронический обструктивный бронхит, эмфизема легких, дыхательная недостаточность, легочное кровотечение, миокардиодистрофия, очаговый нефрит.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. Иммунологические исследования.
5. Общий анализ мокроты.
6. Рентгенография легких.
7. Бронхография.
8. Бронхоскопия.
9. Спирография.
10. ЭКГ.
11. Консультация ЛОР-врача.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: антибиотики, сульфаниламиды, антисептики, отхаркивающие препараты, бронхолитики, дезинтоксикация, иммуномодуляторы, витамины.
4. Санация очагов хронической инфекции.
5. ЛФК (дыхательная гимнастика).
6. Массаж.
7. Физиотерапия.
8. Санаторно-курортное лечение.
9. Хирургическое лечение проводится при ограниченных (в переделах сегментов или долей) бронхоэктазах. В этом случае производят резекцию пораженного участка легкого.
Профилактика
Диспансеризация лиц с хроническими бронхолегочными заболеваниями.
Сестринский уход
1. Следить за тем, чтобы рацион больного содержал достаточное количество белка, чтобы покрывать потери его с мокротой. Необходимо увеличить потребление мясных, молочных, рыбных продуктов, яиц и блюд из них. С целью дезинтоксикации пациент должен пить большое количество разнообразной жидкости (минеральную воду, морсы, компоты, настои липового цвета, отвары шиповника, малины, зеленый чай). Для улучшения отхаркивания мокроты рекомендуется пить молоко с минеральной водой или пищевой содой.
2. Больной должен быть обеспечен посудой для сбора мокроты (плевательницей) с плотной крышкой. Таким способом производится профилактика распространения инфекции по воздуху и создается возможность учитывать суточное количество мокроты. Мокроту, перед тем как вылить в канализацию, обеззараживают 3 %-ным раствором хлорамина на протяжении 6 ч.
3. При обострении заболевания, повышении температуры тела, возникновении симптомов общей интоксикации уход за больным осуществляется аналогично уходу за больными пневмонией, хроническим бронхитом.
4. Лежачим больным 3–4 раза в день необходимо помогать принимать дренажное положение, при котором облегчается отток мокроты из различных участков легких (см. Инфекционная деструкция легких).
5. Больные бронхоэктатической болезнью подлежат диспансеризации. Противорецидивное лечение проводится 2 раза в год.
Бронхиальная астма
Бронхиальная астма – инфекционно-аллергическое заболевание, основным симптомом которого являются приступы удушья.
Этиология
Заболевание вызывают наследственная предрасположенность, сенсибилизация организма под действием аллергенов (бытовых, пыльцевых, пищевых, лекарственных), гиперреактивность бронхов (повышенная реакция бронхов на раздражающие воздействия).
Факторы, способствующие развитию бронхиальной астмы: респираторные инфекции, загрязнение воздуха, табакокурение и пассивное курение.
Клинические проявления
Приступ бронхиальной астмы состоит из трех периодов – предвестников, разгара, обратного развития.
Период предвестников: продолжительность его от нескольких минут до нескольких дней. Характерны насморк, чиханье, зуд в глазах и на коже, приступообразный кашель, головная боль, раздражительность, депрессия.
Период разгара (удушье): наблюдаются выраженная экспираторная одышка, свистящие хрипы, слышные на расстоянии, непродуктивный кашель, положение ортопноэ, может быть двигательное беспокойство, вспомогательная мускулатура участвует в акте дыхания, тахикардия; кожа бледная, цианотичная. Перкуторно определяется тимпанический звук; при аускультации – ослабленное дыхание, множественные сухие хрипы. Приступ заканчивается кашлем с отхождением вязкой стекловидной мокроты.
Период обратного развития продолжается до нескольких часов, больной жалуется на недомогание, слабость, разбитость, жажду.
Осложнения
Эмфизема легких, астматический статус, ателектаз легкого, пневмоторакс, дыхательная недостаточность, миокардиодистрофия, легочное сердце, сердечная недостаточность.
Астматический статус – тяжелый затянувшийся приступ бронхиальной астмы, протекающий с выраженной острой дыхательной недостаточностью. Причиной развития астматического статуса является формирование бронхообструкции, устойчивой к проводимой терапии. Возникновению астматического статуса способствуют острые и хронические воспалительные заболевания органов дыхательной системы, избыточное употребление седативных и снотворных препаратов, отмена глюкокортикостероидов, применение ряда лекарственных средств, таких как антибиотики, противовоспалительные препараты, вакцины, симпатомиметики.
Различаются три стадии астматического статуса:
1) относительная компенсация (возбужденное состояние больного, удушье, приступообразный сухой мучительный кашель с трудно отделяемой мокротой, ортопноэ, участие в дыхании вспомогательной мускулатуры, тахикардия, гипертония, набухание шейных вен, увеличение печени, отсутствие эффекта от применения эуфиллина и β-2-адреномиметиков) – первая стадия;
2) декомпенсация (стадия немого легкого) – крайне тяжелое общее состояние, для которого характерны резко выраженная одышка, поверхностное дыхание, сероватая влажная кожа, тахикардия, аритмия, гипотония, чередование периодов возбуждения и апатии, при аускультации легких выявляются «немые» зоны (в них не выслушиваются дыхательные шумы) – вторая стадия;
3) токсическая гиперкапническая кома – состояние крайне тяжелое (проявления: потеря сознания, разлитой цианоз кожных покровов, холодный пот, дыхание аритмичное, редкое, нитевидный пульс, выраженная гипотония, при аускультации легких шумы ослаблены или не выслушиваются) – третья стадия.
Обострению бронхиальной астмы способствуют воздействие аллергенов, инфекции дыхательных путей, применение лекарственных средств (β-адреноблокаторов, нестероидных противовоспалительных средств), изменение метеорологических условий (низкая температура, высокая влажность воздуха, колебания атмосферного давления, ветреная погода, гроза), а также физическая нагрузка.
Диагностика
1. ОАМ.
2. ОАК.
3. Анализ кала на яйца гельминтов.
4. Биохимический анализ крови.
5. Иммунологические исследования крови.
6. Общий анализ мокроты.
7. Рентгеноскопия и рентгенография легких.
8. Спирография.
9. ЭКГ.
10. Консультация аллерголога, лор-врача, стоматолога.
11. Исследование газового состава крови.
Лечение
1. Лечебный режим.
2. Прекращение контактов с аллергеном (если он известен).
3. Лечебное питание.
4. Медикаментозная терапия: специфическая и неспецифическая десенсибилизация, адаптогены, глюкокортикостероиды, иммуномодуляторы, мембраностабилизаторы, антигистаминные препараты, антиоксиданты, симпатомиметики, метилксантины, холинолитики, спазмолитики, отхаркивающие средства, антибиотики, антивирусные препараты.
5. Гемосорбция.
6. Плазмоферез.
7. Лазерное и ультрафиолетовое облучение крови.
9. Физиотерапия.
10. Массаж.
11. ЛФК.
12. Постуральный (позиционный) дренаж.
13. Санаторно-курортное лечение.
Профилактика
Выполнение элиминиционных мероприятий (устранение аллергена), очищение воздуха в жилом помещении (устройство вытяжки над кухонной плитой, проветривание). Следует своевременно лечить аллергические заболевания, предшествующие развитию бронхиальной астмы.
Для профилактики астматического статуса показано адекватное базисное лечение бронхиальной астмы.
Сестринский уход
1. Необходимо оказать неотложную помощь при приступе бронхиальной астмы и при астматическом статусе (см. Стандарты первой помощи при неотложных состояниях).
2. Во время приступа для облегчения отхождения мокроты и ее разжижения больному надо давать пить теплое молоко или теплую воду с питьевой содой, щелочные минеральные воды.
3. Как правило, приступ заканчивается отхождением густой стеклоподобной мокроты, поэтому нужно снабдить больного посудой для ее сбора.
4. Во время приступа отмечается повышенная потливость, поэтому после приступа надо обтереть тело больного теплым влажным полотенцем, сменить нательное белье.
5. После окончания приступа больного требуется уложить в постель, тепло укрыть, обеспечить психический и физический покой, проследить, чтобы никакие внешние раздражители не мешали спокойному сну.
6. Нельзя оставлять больного одного во время приступа, а также после его окончания, так как он может повториться.
7. В межприступный период уделить особое внимание элиминационным мероприятиям:
1) при аллергии на шерсть домашних животных не рекомендуется содержать их дома;
2) при аллергии на факторы, связанные с профессией, сменить род деятельности;
3) при аллергии на пыльцу растений желательно воздерживаться от контактов с растениями в период их цветения;
4) при аллергии на домашнюю пыль нужно избавиться от источников пыли – шерстяных одеял, мягких игрушек, матрасов, ковров; источники пыли, которые устранить не удается, необходимо подвергать уборке пылесосом, проветривать комнату.
8. Рацион больного бронхиальной астмой должен быть составлен таким образом, чтобы полностью исключить употребление продуктов, способных вызвать аллергическую реакцию (морепродукты, яйца, цитрусовые, шоколад, орехи, клубнику.
9. Рекомендуется массаж (классический, сегментарный, точечный).
10. Проводится постуральный дренаж, перед которым больной должен принять отхаркивающие средства, 1,5–2 стакана теплого питья.
11. Выполняются упражнения дыхательной гимнастики:
1) произносить гласные, звонкие и глухие согласные, шипящие звуки ([р], [ж], [ш], [з], [с], [у], [о], [а], [е], [й], [и]), выговаривая их громко, энергично (при этом возникает эффект вибромассажа). Упражнение повторять 5–10 раз;
2) чередовать полный вдох и серию выдохов с коротким толчкообразным диафрагмальным дыханием;
3) сделать неполный выдох и постараться как можно дольше задержать дыхание, повторять упражнение с интервалом в 5 мин;
4) упражнение для предотвращения приступа удушья выполняется в положении сидя: руки опустить на колени или расположить их на краю стола, расслабить мышцы плечевого пояса, спины и живота; дыхание должно быть спокойным, менее глубоким, чем обычно; стараться уменьшить объем вдоха, сохраняя прежнюю частоту дыхания; не разговаривать; сдерживать кашель; во время вдоха приподнимать пальцем кончик носа (расширение ноздрей приводит к рефлекторному расширению бронхов); выдыхать воздух рекомендуется через рот узким потоком.
Рак легкого
Рак легкого – злокачественное новообразование, развивающееся из эпителия бронхов и бронхиальных желез.
Этиология
Патологию вызывают воздействие продуктов сгорания нефти и ее производных, руды, содержащей радиоактивные вещества, курение (как активное, так и пассивное).
В зависимости от локализации опухоли различают центральный рак (опухоль исходит из главного, долевого и сегментарного бронхов) и периферический (исходит из более мелких бронхов).
Клинические проявления
На начальных стадиях заболевания симптоматика выражена слабо, самые частые из них – боль в груди, кашель, одышка, повышение температуры тела, слабость, потливость, повышенная утомляемость, на терминальной стадии – кахексия (общее истощение). Нередко вокруг опухоли развивается воспалительный процесс – перифокальная пневмония, что сопровождается повышением температуры тела, усилением кашля с выделением мокроты. Продолжительность процесса меньше, чем при банальной пневмонии.
При Центральном раке – кашель сопровождается затруднением выдоха, определяется свистящее дыхание, кашель постепенно становится надсадным, отмечается кровохарканье. При полном перекрытии просвета бронха опухолью развивается ателектаз части легкого, что сопровождается повышением температуры тела.
Периферический рак чаще всего выявляется случайно при рентгенологическом исследовании, так как четких симптомов на начальной стадии заболевания нет. При локализации опухоли вблизи плевры возникают интенсивные боли, связанные с ее вовлечением в новообразовательный процесс и раздражением межреберных нервов. При прорастании опухоли в средостение наблюдаются нарушение глотания (дисфагия), исчезновение голоса (афония), выраженный отек нижней части лица, шеи.
При уходе за онкологическими больными необходимо проявлять повышенную терпимость, отвлекать пациента от тяжелых мыслей, поддерживать в нем веру в успешное излечение. Ни в коем случае нельзя говорить, что его состояние безнадежно, что он поздно обратился за помощью.
Осложнения
Метастазы, гнойные воспалительные заболевания легких, легочные кровотечения.
Диагностика
1. ОАК.
2. ОАМ.
3. Кал на яйца гельминтов.
4. Общий анализ мокроты.
5. Биохимический анализ крови.
6. Рентгенография органов грудной клетки в двух проекциях.
7. Компьютерная томография.
8. Бронхоскопия.
9. Пункция плевральной полости.
10. Биопсия опухоли с гистологическим исследованием биоптата.
Лечение
1. Лечение заболевания хирургическое (удаление легкого или его доли).
2. Лучевая терапия проводится как дополнение к хирургическому лечению или как самостоятельная терапия у больных, не подлежащих операции.
3. Химиотерапия назначается в комбинации с хирургическим, лучевым лечением или как самостоятельная терапия.
Профилактика
Осуществление регулярного врачебного осмотра и флюорографического обследования (не реже 2 раз в год) у людей, входящих в группу риска.
Сестринский уход
1. Необходимо контролировать соблюдение правил при выполнении врачебных назначений и рекомендаций: регулярно вводить обезболивающие, сердечно-сосудистые средства, давать противокашлевые препараты.
2. Кормить больного часто, небольшими порциями. Пища должна быть жидкой или полужидкой (особенно при симптомах сдавления пищевода), вкусной (чтобы стимулировать аппетит), легкоусвояемой, витаминизированной, калорийной.
3. Тщательно контролировать чистоту кожных покровов, слизистых оболочек. Нужно регулярно обтирать и подмывать больного, проводить профилактику пролежней, менять постельное и нательное белье.
4. Для облегчения одышки больной должен находиться в хорошо проветриваемом помещении. Однако необходимо помнить о повышенном риске развития воспалительных процессов в легких у таких больных и предупреждать возникновение сквозняков.
5. При повышении температуры тела нужен уход по общим правилам (см. Хронический бронхит).
6. Во время проведения химиотерапии часто возникают такие осложнения, как тошнота, рвота. При этом надо обеспечить больного посудой для сбора рвотных масс, а во время рвоты придерживать его голову (если больной лежачий, помочь ему повернуться на бок и немного опустить голову вниз, чтобы избежать аспирации рвотных масс), после акта рвоты помочь больному прополоскать рот теплой водой.
7. Пациент должен находиться под постоянным наблюдением. Следует регулярно проводить подсчет пульса, числа дыхательных движений, измерение температуры тела, АД.
8. При возникновении легочного кровотечения оказать адекватную помощь (см. Стандарты оказания первой помощи при неотложных состояниях.)
9. После радикальной операции больной пожизненно состоит на диспансерном наблюдении. Необходимо регулярно вызывать его для диспансерного осмотра, сдачи анализов, прохождения исследований и проводить санитарно-просветительную работу.
Плеврит
Плеврит – воспаление плевры, сопровождающееся образованием на ее поверхности фибринозных наложений (сухой плеврит) или скоплением в плевральной полсти экссудата (экссудативный плеврит).
Этиология
Существуют инфекционные (бактерии, микобактерии туберкулеза, простейшие, грибы, вирусы, паразиты) и неинфекционные причины развития плевритов. Асептические плевриты развиваются при опухолевых процессах, системных заболеваниях соединительной ткани, травмах грудной клетки, остром панкреатите, инфаркте миокарда.
Клинические проявления
При сухом плеврите отмечаются боли в грудной клетке, усиливающиеся при дыхании, кашле, смехе, чиханье, наклоне туловища в здоровую сторону. Можно заметить ограничение участия грудной клетки на стороне поражения в акте дыхания (больной щадит больную сторону). Характерны повышение температуры тела до фебрильной, слабость, потливость, утомляемость, нарушение сна, аппетита, суставные, мышечные, головные боли. При аускультации определяется шум трения плевры (напоминает шорох бумаги, скрип снега, выслушивается и на вдохе, и на выдохе).
При экссудативном плеврите болевой синдром отсутствует (если ему не предшествовал сухой плеврит), отмечаются повышение температуры тела, симптомы интоксикации, ощущения тяжести, заложенности в грудной клетке, одышка, иногда сухой кашель рефлекторного характера. При осмотре выявляются вынужденное положение больного (на больном боку или полусидячее при большом количестве экссудата), цианоз кожи, набухание шейных вен, сглаженность и выбухание межреберных промежутков на стороне поражения, ограничение подвижности пораженной стороны грудной клетки. При перкуссии прослушивается тупой перкуторный звук над выпотом, при аускультации обнаруживается отсутствие дыхательных шумов над зоной выпота.
Осложнения
Дыхательная, сердечная недостаточность.
Плеврит может быть и своеобразным синдромом патологической иммунологической (аллергической) реакции сенсибилизированной плевры в ответ на инфекционно-токсическое раздражение с последующим накоплением в полости экссудата.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. Рентгенологическое исследование легких.
5. Компьютерная томография легких.
6. УЗИ сердца.
7. ЭКГ.
8. Плевральная пункция и исследование плевральной жидкости.
9. Консультация фтизиатра.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозное лечение: антибиотики, противотуберкулезные препараты, цитостатики, глюкокортикостероиды, противовоспалительные и десенсибилизирующие средства, иммуномодуляторы, дезинтоксикация, белковые препараты, поливитамины, жаропонижающие, противокашлевые, обезболивающие средства.
4. Эвакуация экссудата (плевральная пункция).
5. Физиотерапия.
6. ЛФК.
7. Массаж.
8. Санаторно-курортное лечение.
Профилактика
Профилактика плеврита заключается в своевременном и адекватном лечении инфекционно-воспалительных заболеваний органов грудной клетки.
Сестринский уход
1. Как правило, пациенту назначается постельный режим. Он должен больше лежать на больном боку или находиться в положении с поднятым подголовником (полусидячее положение).
2. При сильных болях в грудной клетке нужно давать обезболивающие средства, на место наибольшей болезненности можно поставить перцовый пластырь, горчичники, смазать 5 %-ным спиртовым раствором йода, наложить сдавливающую повязку.
3. Помощь при лихорадке оказывается по типу хронического бронхита.
4. Обязательным является регулярное выполнение гигиенических мероприятий, уход за кожей и слизистыми оболочками, смена постельного и нательного белья, профилактика пролежней, контроль за физиологическими отправлениями (в случае запоров ставится очистительная клизма).
5. Для облегчения одышки необходимо регулярно проветривать помещение, где находится больной, избегая сквозняков.
6. Пища должна быть вкусной, питательной, легкоусвояемой, калорийной, витаминизированной, во время лихорадки – жидкой или полужидкой. Больному нужно много пить. Рекомендуются теплые напитки (настои и отвары трав, молоко, чай, соки, морсы, минеральные воды).
7. При туберкулезном плеврите проводится тщательная дезинфекция всех предметов, с которыми контактировал больной, мокроты. При уходе за больным персоналу надо надевать халат, маску и резиновые перчатки. Обязательно ограничить контакт больного с окружающими.
Заболевания желудочно-кишечного тракта
Основные симптомы при заболеваниях желудочно-кишечного тракта
При заболеваниях пищеварительной системы больные предъявляют жалобы на нарушение аппетита и вкуса, отрыжку, изжогу, тошноту, рвоту, боль в различных частях живота, вздутие живота, понос, запор. Могут выявляться симптомы желудочно-кишечных кровотечений (рвота «кофейной гущей», прожилки крови в рвотных массах, мелена).
Гастроэзофагеальная рефлюксная болезнь
Гастроэзофагеальная рефлюксная болезнь – хроническое заболевание, в основе которого лежит ретроградное поступление желудочного содержимого в пищевод.
Этиология
Патологическое состояние могут вызывать гипотония пищеводного сфинктера вследствие употребления кофеинсодержащих продуктов и лекарственных препаратов, курение, употребление алкоголя, беременность, дискинезия пищевода, диафрагмальная грыжа, язвенная болезнь, избыточное употребление в пищу жирной пищи, мучных изделий, жареных и острых блюд.
Клинические проявления
Отмечаются изжога после употребления определенных продуктов, переедания, приема алкоголя, курения, в положении лежа, при наклоне туловища вперед и вниз, отрыжка горьким или кислым, ощущение затруднения при глотании пищи, боль за грудиной при глотании пищи (из-за воспаления слизистой оболочки пищевода), повышенное слюноотделение, икота.
Осложнения
Хронический эзофагит, язвы пищевода, пищеводные кровотечения.
Диагностика
1. ОАК.
2. ОАМ.
3. Анализ кала.
4. Биохимический анализ крови.
5. Реакция Грегерсена (анализ кала на скрытую кровь).
6. Фиброэзофагогастродуоденоскопия.
7. Рентгеноскопия желудка и пищевода.
8. УЗИ органов брюшной полости.
9. ЭКГ.
Лечение
1. Коррекция образа жизни (не рекомендуется ложиться в течение часа после еды, следует отказаться от вредных привычек).
2. Лечебное питание.
3. Медикаментозные препараты: антациды, вяжущие, обволакивающие средства, спазмолитики, гастропротекторы, блокаторы Н-гистаминорецепторов, блокаторы дофаминовых рецепторов, витаминотерапия.
4. Хирургическое лечение.
Профилактика
Не следует ложиться сразу после приема пищи, есть перед сном. Исключить переедание и вредные привычки.
Пациентам с гастроэзофагеальной рефлюксной болезнью рекомендуются умеренные физические нагрузки без подъема тяжестей, наклонов вперед, без выполнения упражнений, связанных с растяжением мышц передней стенки живота.
Сестринский уход
1. Проводятся мероприятия, направленные на снижение массы тела (рациональное питание, дозированные физические нагрузки).
2. Необходим отказ от курения и злоупотребления алкоголем. Больной должен перестать носить одежду, стягивающую живот (тугие ремни, пояса, обтягивающие брюки и юбки, бандажи и т. д.).
3. Во время сна нужно избегать строго горизонтального положения, необходимо следить, чтобы подголовник был слегка (на 10–15 см) приподнят над уровнем кровати.
4. Питание больного должно быть частым, последний прием пищи – не позднее 3–4 ч. до сна. Порции еды даются небольшие, рекомендуется избегать переедания. После приема пищи больной не должен лежать в течение 3–4 ч., полезны непродолжительные прогулки на свежем воздухе сразу после еды (в течение 30–60 мин.). Из рациона надо исключить продукты, способствующие рефлюксу и оказывающие раздражающее воздействие на слизистую оболочку пищевода (кофеинсодержащие продукты, жирные сорта мяса и рыбы, сливочное масло, маргарин, цитрусовые, перец и острые приправы, жареные и копченые блюда, шоколад, газированные напитки).
Хронический гастрит
Хронический гастрит – хроническое воспаление слизистой оболочки желудка, приводящее к нарушению секреторной, инкреторной и моторной функций желудка.
Этиология
Патологическое состояние могут вызывать инфекция (H. pyloris), алиментарный фактор, иммунные нарушения, злоупотребление алкоголем и курение, влияние профессиональных вредностей, наличие хронических заболеваний других органов и систем (сердечно-сосудистых, эндокринных, анемий, обменных нарушений, очагов хронической инфекции, почечной недостаточности).
Клинические проявления
Для хронического хеликобактерного гастрита (без секреторной недостаточности) характерны боль в эпигастрии через 1,5 ч. после еды, голодные боли, изжога, отрыжка кислым, склонность к запорам. При осмотре полости рта – влажный язык (чистый или слегка обложен), при пальпации живота выявляется болезненность в эпигастральной области.
При хроническом аутоиммунном гастрите (с секреторной недостаточностью) отмечаются чувство тяжести, реже тупые боли в эпигастральной области после еды, отрыжка воздухом или тухлым, изжога, плохой аппетит, вздутие живота, периодические поносы, похудение, сухость и бледность кожи, выпадение волос и ломкость ногтей; язык обложен налетом; при пальпации живота в эпигастрии определяется разлитая болезненность.
При длительном течении хеликобактерного гастрита происходит снижение секреторной активности желудка и симптомы становятся похожими на таковые, как при аутоиммунном гастрите.
Осложнения
Язвенная болезнь желудка, рак желудка.
Диагностика
1. ОАК.
2. ОАМ.
3. Исследование кала на скрытую кровь (реакции Грегерсена).
4. Биохимический анализ крови.
5. Исследование секреторной функции желудка.
6. Фиброэзофагогастродуоденоскопия с биопсией слизистой оболочки желудка и последующим гистологическим исследованием биоптата.
7. Диагностика хеликобактерной инфекции (микробиологический, гистологический, иммунологический методы).
8. Рентгеноскопия желудка.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: холинолитики, спазмолитики, противовоспалительные средства, коррекция нарушений секреторной функции желудка, антибиотики (при хеликобактерном гастрите), поливитаминотерапия, заместительная терапия, ферментные и усиливающие репарацию и регенерацию слизистой оболочки желудка препараты.
4. Фитотерапия.
5. Физиотерапия.
6. Лечение минеральными водами.
7. Санаторно-курортное лечение.
Профилактика
Показаны рациональное питание и отказ от вредных привычек.
Сестринский уход
1. Особенности лечебного питания при хеликобактерном гастрите в период обострения. Прием пищи – небольшими порциями 4–5 раз в день. Из рациона исключаются следующие продукты: мясные и рыбные бульоны, простые углеводы (сахар, варенье, конфеты), наваристые супы, жареные блюда, сыр, икра, хлеб, сухари, мучные изделия, овощи, фрукты. Рекомендуются молоко, супы с гречневой, манной, овсяной крупами, яйца всмятку, котлеты (паровые) из мяса, рыбы. Потребление поваренной соли ограничивается. Через 1–2 недели в рацион включают отварной картофель, мясо, рыбу, кашу, некислые молочные продукты. Вне обострения больные должны избегать консервированных, копченых, жареных блюд, острых приправ, газированных напитков.
2. Особенности лечебного питания при аутоиммунном гастрите. Во время рецидива прием пищи должен происходить каждые 2–3 ч. маленькими порциями. Еда должна быть теплой, полужидкой. Из рациона исключаются копчености, соленья, маринады, супы, приправы, жареные блюда, молоко, сметана, виноградный и яблочный соки, ограничивается потребление кофе, крепкого черного чая. Полностью запрещаются пиво и другие алкогольные напитки. По мере стихания воспалительного процесса рацион расширяют, включая супы из овощей, макаронных изделий, молочные супы, кисломолочные продукты, яйца и паровые омлеты, блюда из нежирного мяса и рыбы, овощи и фрукты в виде пюре, кисели, галеты, сушки. Вне обострения больные переводятся на общий стол. Им следует избегать тугоплавких животных жиров, жирных сортов мяса, птицы и рыбы, жареных блюд, консервированных и копченых продуктов, острых приправ, свежей выпечки, капусты и винограда.
3. Пациентам показано лечение минеральными водами. При сохраненной секреторной функции рекомендуются щелочные минеральные воды. Минеральную воду держат в открытой бутылке (чтобы вышел газ), нагревают до 37 °C, принимают по 0,5–0,75 стакана 3 раза в день за 1 ч. до еды в течение 3 недель. При пониженной кислотности рекомендуются минеральные воды повышенной минерализации. Воду нагревают до температуры 30 °C, пить ее нужно медленно, маленькими глотками, по 0,5 стакана 2–3 раза в день за 15–20 мин. до еды в течение 3 недель.
4. ЛФК начинают проводить в период стихания обострения и продолжают в период ремиссии. Используют общеукрепляющие упражнения для всех групп мышц, уделяя особое внимание упражнениям на брюшной пресс (при пониженной кислотности желудочного сока упражнения на брюшной пресс выполняются с большей интенсивностью, чем при повышенной). При гастрите с повышенной кислотностью рекомендуется перед занятием ЛФК выпить минеральную воду, а через 15–20 мин. после занятия – поесть. При гастрите с пониженной кислотностью после занятия ЛФК выпить минеральную воду, а через 15–20 мин. – поесть.
Для хронического гастрита характерны периоды обострения заболевания и ремиссии. В период ремиссии заболевание практически никак не проявляется. Рецидивы провоцируются погрешностями в диете, инфекционными заболеваниями, приемом лекарственных препаратов и т. д.
Хронический энтероколит
Хронический энтероколит – это воспалительное поражение слизистой оболочки толстой кишки. Патологический процесс может распространяться на всю кишку или на отдельные ее участки.
Этиология
Заболевание может возникнуть вследствие не полностью излеченного острого колита, паразитарных, глистных инвазий, употребления грубой и недостаточно обработанной (термически и механически) пищи, содержащей большое количество углеводов и минимум белков, нерегулярного приема пищи, злоупотребления острой пищей, алкоголем, экзогенных и эндогенных интоксикаций, ферментопатии, аллергических факторов, приема некоторых лекарственных средств.
Клинические проявления
При хроническом энтероколите наблюдаются болевой синдром, вздутие живота, расстройство стула (жидкий стул, содержащий кусочки непереваренной пищи, слизь, иногда запоры или их чередование с поносом); возможны тошнота, нарушение аппетита, болезненность толстой кишки при пальпации на всем протяжении или на отдельных ее участках, повышенная чувствительность при пальпации подвздошной и поясничной областей, астеноневротические реакции (недомогание, утомляемость, нарушение сна, снижение работоспособности). Нередко отмечается снижение массы тела больного. При длительно текущем заболевании обнаруживаются трофические нарушения (сухость кожи, ломкость и расслоение ногтей), явления глоссита (воспаление тканей языка), кровоточивость десен, стоматит, эзофагит (воспалительное поражение тканей пищевода).
Осложнения
Язвенное поражение кишечника, рак толстой кишки, гиповитаминозы.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. Копрологическое исследование.
5. Анализ кала на яйца глистов, дисбактериоз.
6. Исследование всасывательной способности кишечника.
7. Исследование содержания пищеварительных ферментов.
8. Фиброэзофагодуоденоскопия.
9. Ирригоскопия.
10. УЗИ органов брюшной полости.
11. Колоноскопия.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: антибиотики и сульфаниламиды, противогрибковые препараты, спазмолитики, вяжущие, обволакивающие средства, адсорбенты, иммуномодуляторы, метаболиты, ферментные препараты, эубиотики, поливитамины.
4. Физиотерапия.
5. ЛФК.
6. Фитотерапия.
7. Лечение минеральными водами.
8. Санаторно-курортное лечение.
Профилактика
Своевременное лечение острого энтероколита и лечебное питание.
Сестринский уход
1. Большинство больных энтероколитом лечится в амбулаторных условиях. В период обострения к режиму больного предъявляются следующие требования: исключение психического и физического перенапряжения, создание условий для полноценного ночного отдыха.
2. Питание в период обострения. Первые 2 дня пациентам рекомендуется голодная диета (пить 1,5–2 л крепкого горячего чая с лимоном или отвара шиповника), кефирная, ацидофильная, яблочная или морковная диета. В последующие дни больных переводят на стол № 4. Продукты отваривают и протирают, пища не должна быть очень холодной или очень горячей. Прием пищи – 5–6 раз в день, небольшими порциями. Рекомендуются супы с протертым мясом, отварное мясо, птица и рыба, паровые котлеты, протертые каши, сваренные на воде, кисели, желе из ягод и фруктов, свежий творог, сливочное масло. Бобовые и макаронные изделия, соусы, пряности, алкоголь исключаются. Вне обострения питание осуществляется согласно столу № 4 в. Употребляются отварные или запеченные, умеренной температуры, неизмельченные блюда. Противопоказаны свежий хлеб, жирные бульоны и супы на них, жирная рыба, птица, мясо, жареные, копченые, консервированные блюда, тугоплавкие жиры, пшенная и перловая каши, абрикосы, сливы, острый сыр, кислый творог, крепкий кофе и чай.
3. Необходимы дыхательные упражнения, ходьба, упражнения с наклонами, поворотами туловища, на брюшной пресс.
4. При лечении минеральными водами используют слабоминерализованные воды. Воду держат до выхода газа, согревают до 30 °C, принимают по 0,25 стакана за 30 мин. до еды.
5. Обязательна диспансеризация пациентов.
Язвенная болезнь
Язвенная болезнь – хроническое заболевание, характеризующееся возникновением язвенного дефекта в желудке и луковице двенадцатиперстной кишки.
Этиология
Заболевание вызывают инфекционный фактор (H. Pyloris), алиментарный фактор (грубая пища, жареные, острые, пряные блюда, соления, маринады, копчености, переедание, нарушение режима питания), курение, злоупотребление алкоголем, нервно-психические факторы (отрицательные эмоции, напряженная интеллектуальная деятельность), генетическая предрасположенность. Симптоматические язвы возникают при воздействии некоторых медикаментов (салицилатов, глюкокортикостероидов), при недостаточности кровообращения, коллагенозах, лучевой болезни.
Чаще встречаются единичные язвы, реже – множественные.
Клинические проявления
Язвенная болезнь двенадцатиперстной кишки чаще развивается у молодых людей. Основное проявление – болевой синдром. Боль локализуется в эпигастрии справа от срединной линии, различной интенсивности и характера. Боли при этом заболевании поздние, голодные, ночные, стихают после приема пищи, раствора соды, молока, после рвоты. Изжога, отрыжка кислым часто сопровождают язвенную болезнь двенадцатиперстной кишки. Характерно наличие хорошего аппетита, нередки запоры. При поверхностном прощупывании отмечается болезненность в эпигастрии справа, иногда – местное защитное напряжение мышц передней брюшной стенки. Рецидивы язвенной болезни двенадцатиперстной кишки чаще наступают весной и осенью. Длительность обострений – от 1 до 2 месяцев.
Язвенная болезнь желудка чаще развивается у лиц пожилого возраста. Боль при этой локализации язвенного дефекта отмечается в подложечной области, иногда в левой части эпигастральной области. Характерна ранняя боль, т. е. боль возникает через 30–60 мин. после еды, продолжается в течение 1–2 ч. Как правило, она бывает достаточно интенсивной и прекращается после того, как пища эвакуируется из желудка. Кроме болевого синдрома, отмечаются изжога и отрыжка кислым, тошнота. Рвота непостоянна, наступает на высоте боли, вызывает ее облегчение. При пальпации живота выявляется разлитая болезненность в эпигастральной области, локальное напряжение мышц передней брюшной стенки отсутствует.
Ежегодно жертвами язвенной болезни становятся сотни тысяч человек. Язва желудка и двенадцатиперстной кишки – это одна из самых распространенных причин внутреннего кровотечения при заболеваниях органов пищеварительной системы.
Осложнения
Желудочно-кишечное кровотечение, прободение язвы (перфорация), пенетрация (прорастание) язвы в рядом расположенные органы (поджелудочную железу), малигнизация (озлокачествление) язвы.
Диагностика
1. ОАК.
2. ОАМ.
3. Копрограмма.
4. Реакция Грегерсена.
5. Биохимический анализ крови.
6. Фиброэзофагогастродуоденоскопия с прицельной биопсией.
7. Рентгеноскопия желудка и двенадцатиперстной кишки.
8. Исследование секреторной функции желудка.
9. Исследование биоптатов слизистой желудка для выявления хеликобактериоза.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: антибиотики, антациды, обволакивающие, седативные, спазмолитические препараты, гастропротекторы, препараты, снижающие кислотность желудочного сока (блокаторы Н-гистаминовых рецепторов, блокаторы протоновой помпы, холинолитики), средства, нормализующие моторную функцию желудка и двенадцатиперстной кишки, средства, стимулирующие процессы репарации и регенерации, витамины.
4. Физиотерапия.
5. ЛФК.
6. Массаж.
7. Фитотерапия.
8. Лечение минеральными водами.
9. Санаторно-курортное лечение.
10. Хирургическое лечение по показаниям: прободение, пенетрация, озлокачествление язвы, выраженный рубцовый процесс в выходном отделе желудка, повторные массивные кровотечения, тяжелый болевой синдром, неэффективность проводимой терапии.
Профилактика
Необходимо придерживаться рационального питания, исключить вредные привычки, нормализовать режим труда и отдыха.
Сестринский уход
1. Обострение язвенной болезни всегда является показанием для стационарного лечения больного.
2. Вне обострения рацион больного соответствует общему столу (№ 15). В некоторых случаях рекомендуется принимать пищу несколько чаще, чем здоровым людям (4–5 раз в день). Рацион пациента с язвенной болезнью должен быть полноценным по всем основным питательным веществам. Особое внимание уделяют содержанию белка (особенно в стадии рубцевания язвы), так как рацион должен способствовать восстановлению слизистой оболочки.
3. Лечение минеральными водами проводится после согласования с врачом. Применяются минеральные воды, после предварительного выдерживания для устранения газа и нагрева до 40 °C. Пить минеральную воду надо по 0,5–1 стакану за 30 мин. до еды при язвенной болезни желудка и через 1,5–2 ч. после еды при язвенной болезни двенадцатиперстной кишки. Продолжительность лечения – 3 недели.
4. Занятия ЛФК проводят через 5–7 дней от начала обострения (при лечении) после исчезновения интенсивных болей и нормализации лабораторных показателей. В течение 2 недель больной выполняет дыхательные упражнения – брюшное дыхание при малой амплитуде колебаний брюшной стенки. Одновременно с дыхательными упражнениями осуществляют сгибание и разгибание рук, ног, повороты туловища, головы. Постепенно брюшное дыхание углубляется. Далее назначаются дозированная ходьба, упражнения с гантелями, на гимнастической стенке и скамейке, спортивные игры. Противопоказаны упражнения с резкими и быстрыми движениями, усиливающие колебания внутрибрюшного давления.
5. Дважды в год проводят профилактическое лечение, включающее диетическое питание, продолжительный сон, медикаментозное лечение, физиотерапию, лечение хронических очагов инфекции и сопутствующих заболеваний, отказ от курения и приема алкоголя.
6. С больными должны регулярно проводиться санитарно-просветительная работа с целью пропаганды здорового образа жизни, закаливания, рационального питания, правильной организации труда и отдыха, беседы о вреде алкоголя, курения, переедания, нерегулярного приема пищи.
Хронический панкреатит
Хронический панкреатит – прогрессирующее заболевание поджелудочной железы воспалительного характера, протекающее с выраженными нарушениями ее секреторной функции и гормональной активности.
Этиология
Патологическое состояние могут спровоцировать злоупотребление алкоголем, переедание, употребление пряностей, жирной пищи, копченостей, заболевания желчевыводящих путей и печени, двенадцатиперстной кишки, прием некоторых лекарственных препаратов, вирусная инфекция, перенесенный острый панкреатит.
Клинические проявления
Основное проявление – болевой синдром: приступы резкой боли в верхней части живота, подложечной области, левом подреберье, иногда в правом подреберье. Часто боль носит опоясывающий характер и провоцируется приемом обильной, жареной, жирной пищи, алкоголя. По характеру боли давящие, жгучие, сверлящие, усиливающиеся в положении лежа, ослабевающие в положении больного сидя с наклоном туловища вперед. Продолжительность болевого приступа – от нескольких часов до нескольких дней. При пальпации живота и спины можно обнаружить характерные для панкреатита болевые точки и зоны повышенной чувствительности. Болевой синдром сопровождается различными диспепсическими явлениями – повышенным слюноотделением, отрыжкой, тошнотой, рвотой, вздутием живота, нарушением аппетита.
Для псевдотуморозной формы хронического панкреатита характерно увеличение размеров железы, она пальпируется через переднюю брюшную стенку. Часто развивается желтуха (вследствие сдавления увеличенной головкой железы желчных протоков). В таких случаях необходимо провести дифференциальную диагностику панкреатита и рака головки поджелудочной железы.
Латентная форма хронического панкреатита возникает у лиц, длительное время страдающих заболеваниями пищеварительного тракта, при нерациональном питании. Отмечаются тошнота, ощущение тяжести в подложечной области после приема пищи, вздутие живота, неустойчивый стул. Если больные придерживаются диеты, эти явления на некоторое время исчезают. В дальнейшем вследствие ферментной недостаточности нарушаются процессы переваривания и всасывания пищи. Стул становится многократным и обильным, со зловонным гнилостным запахом и большим содержанием жира. Иногда отмечается чередование запоров и поносов.
Длительно существующий хронический панкреатит приводит к похудению, развитию поносов, нарушению синтеза инсулина и развитию сахарного диабета.
Осложнения
Сахарный диабет, рак поджелудочной железы.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. Копроцитограмма.
5. Анализ мочи на α-амилазу.
6. Определение уровня ферментов в дуоденальном соке.
7. Ретроградная холедохопанкреатография.
8. УЗИ поджелудочной железы.
9. Радиоизотопное сканирование поджелудочной железы.
Лечение
1. Лечебное питание.
2. Медикаментозная терапия: холинолитики, анальгетики, спазмолитики, блокаторы Н-гистаминорецепторов, противовоспалительные препараты, дезинтоксикация, ферментные препараты, гепатопротекторы.
3. Лечение минеральными водами.
4. Физиотерапия.
5. Санаторно-курортное лечение.
6. Хирургическое лечение по показаниям: при кисте поджелудочной железы, нарушении оттока секрета поджелудочной железы из-за рубцового сужения протоков.
Профилактика
Необходимо соблюдать режим рационального питания, отказаться от вредных привычек.
Сестринский уход
1. В первые дни обострения заболевания (2–3 дня) рекомендуется голод. Больной только пьет минеральную воду, отвар шиповника и некрепкий чай (до 1,5 л в сутки). Затем больного переводят на стол № 5. Продукты отвариваются, готовятся на пару или запекаются. Больной должен есть маленькими порциями 5–6 раз в день. Запрещаются мясные, рыбные, куриные бульоны, грибные, овощные отвары, овощи и фрукты (особенно бобовые, капуста, редис), свежий хлеб, молоко, мед, варенье, кофе, какао, шоколад, кислые фрукты и соки из них, газированные и спиртные напитки, тугоплавкие жиры.
2. В дни обострения больным показан постельный режим. Необходимо выполнять гигиенические процедуры, регулярно проветривать и убирать помещение. С целью обезболивания на область эпигастрия рекомендуется класть пузырь со льдом на 20 мин., при необходимости процедуру можно повторить через 30 мин.
3. Если обострение заболевания сопровождается тошнотой и рвотой, нужно обеспечить больного посудой для сбора рвотных масс. После окончания акта рвоты больному следует дать прополоскать рот теплой водой или бледным раствором перманганата калия.
4. Важно контролировать состояние больного (измерять температуру тела, АД, посчитывать пульс).
5. Показано применение минеральных вод. Воду нагревают до 40 °C, принимают по 0,25–0,5 стакана 3 раза в день при повышенной кислотности желудка через 1 ч. после еды, при пониженной – за 30 мин. до еды. Курс лечения – 1 месяц.
Хронический некалькулезный холецистит
Хронический некалькулезный холецистит – хроническое воспалительное заболевание желчного пузыря.
Этиология
Патологическое состояние вызывают бактериальная инфекция (занос инфекции из очагов хронической инфекции), аллергия, хронические воспалительные заболевания органов ЖКТ, перенесенный острый холецистит.
Клинические проявления
Основным симптомом заболевания является боль в области правого подреберья, реже – в подложечной области. Боли возникают или усиливаются после переедания, употребления жирной, острой, жареной, чрезмерно горячей или холодной пищи, приема алкоголя, психического или физического перенапряжения, могут быть ноющими, практически постоянными или интенсивными, приступообразными. Характерна иррадиация боли в правое плечо, под правую лопатку. Болевой синдром сопровождается диспепсическими проявлениями – тошнотой, рвотой, часто с примесью желчи, отрыжкой горьким, горечью во рту. Обострение хронического холецистита может протекать с повышением температуры тела, познабливанием. При пальпации живота определяется локальная болезненность в области расположения желчного пузыря, отмечается болезненное ощущение при поколачивании по правой реберной дуге ребром ладони. Хронический холецистит часто сопровождается хроническим панкреатитом, гастродуоденитом.
Осложнения
Билиарный панкреатит, холангит, желчнокаменная болезнь, гепатит, перитонит.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. Иммунологические исследования крови.
5. УЗИ печени, желчного пузыря, поджелудочной железы.
6. Фиброэзофагогастродуоденоскопия.
7. Фракционное дуоденальное зондирование.
8. Исследование желчи.
9. ЭКГ.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: спазмолитики, анальгетики, антибиотики, дезинтоксикационная терапия, желчегонные средства, транквилизаторы, седативные средства, иммуномодуляторы.
4. Физиотерапия.
5. Лечение минеральными водами.
6. Санаторно-курортное лечение.
Профилактика
Необходимо вести активный образ жизни, рационально питаться, своевременно лечить хронические инфекционные заболевания.
Развитие хронического некалькулезного холецистита могут спровоцировать такие факторы, как ожирение, беременность, психоэмоциональные стрессы, нарушение режима питания, злоупотребление жирной или жареной пищей, недостаточное содержание в пище растительной клетчатки, дисбактериоз, сахарный диабет, подагра, наследственная отягощенность.
Сестринский уход
1. При легком обострении заболевания лечение проводится в амбулаторных условиях.
2. При выраженном болевом синдроме в течение недели больному показан полупостельный режим. Если боли неинтенсивные, постельный режим назначается на 2–4 дня. Необходимо регулярно менять постельное белье, следить за чистотой помещения, часто проветривать его. При рвоте нужно подать больному посуду для сбора рвотных масс, подержать голову, помочь прополоскать рот. При выраженных болях с целью снятия спазма на область правого подреберья надо приложить горячую грелку.
3. В течение первых 2 дней обострения больному рекомендуется полуголодная диета – до 1,5 л жидкости (сладкого чая, минеральной воды, отвара шиповника) с сухариками. В некоторых случаях показано проведение разгрузочных дней (рисово-компотного, арбузного, виноградного, творожно-кефирного). Далее рацион расширяется. В него вводят слизистые супы из круп, каши (рисовую, овсяную), кисели, желе, нежирный творог, мясо. Прием пищи – 5–6 раз в день, небольшими порциями. По мере стабилизации состояния в рацион включают супы молочные, овощные, нежирные сорта мяса, птицы и рыбы (отварные или приготовленные на пару), каши, макаронные изделия, овощи, фрукты (сырые и отварные), белковые омлеты, молоко, кисломолочные продукты, неострый сыр, чай, некрепкий кофе, соки, отвар шиповника, растительное масло.
4. ЛФК при хроническом холецистите применяется в стадии ремиссии. Предполагаются общеукрепляющие упражнения для всех групп мышц с исходным положением на спине, правом боку, четвереньках, упражнения на расслабление, на снарядах, с предметами, игровые упражнения. Противопоказаны силовые упражнения и такие, которые вызывают резкое повышение внутрибрюшного давления или связаны с сотрясением тела. Продолжительность занятий – до 30 мин.
5. Пациентам необходимо регулярное посещение терапевта (2 раза в год).
Функциональные расстройства кишечника
Функциональные расстройства кишечника (синдром раздраженного кишечника) – комплекс функциональных расстройств толстой кишки, продолжающийся более 3 месяцев.
Этиология
Патологические расстройства могут вызвать психоэмоциональное перенапряжение, стрессы, гиподинамия, нарушение режима питания, недостаточное содержание в рационе растительной клетчатки, заболевания женских половых органов, нарушения менструального цикла, гипотиреоз, сахарный диабет, ожирение, дисбактериоз.
Клинические проявления
Общее состояние больного удовлетворительное. Отмечаются боли преимущественно в области пупка и в нижних отделах живота. Боли беспокоят больного только в дневное время. Интенсивность их уменьшается после отхождения газов или дефекации. Отмечается нарушения стула в виде поносов, запоров, их чередования. Стул нередко кашицеобразный, с примесью слизи. Больные жалуются на ощущение неполного опорожнения кишечника. Характерно вздутие живота, которое усиливается в вечернее время. У некоторых больных возможны диспепсические симптомы (тошнота, отрыжка воздухом, чувство тяжести в эпигастральной области). При пальпации живота выявляется болезненность толстой кишки.
Осложнения
Развитие хронических заболеваний желудочно-кишечного тракта.
Диагностика
1. ОАК.
2. ОАМ.
3. Исследование кала на наличие гельминтов и простейших.
4. Копрологический анализ.
5. Исследование кала на дисбактериоз.
6. Биохимический анализ крови.
7. УЗИ органов брюшной полости.
8. Фиброгастроэзофагоскопия.
9. Колоноскопия.
10. Ректороманоскопия.
Лечение
1. Лечебное питание.
2. Лечение заболеваний, которые привели к развитию синдрома раздраженного кишечника.
3. Медикаментозная терапия: седативные препараты, транквилизаторы, антидепрессанты, спазмолитики, холиноблокаторы, противодиарейные (при диарее) и слабительные средства, масляные клизмы (при запорах).
4. Физиотерапия.
5. ЛФК.
6. Массаж.
7. Санаторно-курортное лечение.
Профилактика
Основой профилактики является рациональное питание. Во время приема пищи рекомендуется соблюдение правильной осанки, не следует ложиться сразу после еды.
Сестринский уход
1. Больному необходимо создать условия, благоприятные для выздоровления (физический и психический покой, отсутствие сильных переживаний, стрессов). С седативной целью рекомендуется принимать препараты валерианы, пиона, пустырника. По назначению врача используются транквилизаторы, антидепрессанты. Полезны прогулки на свежем воздухе, особенно на ночь, различные расслабляющие методики (аутотренинг, терапия музыкой, медитация).
2. Рацион больного должен строиться с учетом преобладающей жалобы. При запорах следует обогатить рацион продуктами, содержащими большое количество растительной клетчатки (овощами, фруктами, кашами, отрубями, ростками пшеницы). В этом случае противопоказаны продукты, оказывающие раздражающее воздействие на слизистую оболочку кишки (острые приправы, пряности, алкоголь, крепкий кофе), а также продукты, тормозящие перистальтику (сдоба, тугоплавкие жиры). При преобладании диареи из рациона больного надо исключить свежий хлеб, жирные бульоны и супы на них, жирную рыбу, птицу, мясо, жареные, копченые, консервированные блюда, тугоплавкие жиры, пшенную и перловую каши, абрикосы, сливы, острый сыр, кислый творог, крепкий кофе и чай.
3. Больной должен стараться не сдерживать позывы на дефекацию (особенно при запорах), регулярно опорожнять кишечник.
4. При склонности к кишечным спазмам проводят общеукрепляющие упражнения, темп упражнений медленный, плавный, большая часть из них выполняется из исходного положения лежа на спине и в коленно-локтевом положении (для снятия спазма кишечника и нормализации перистальтики).
Полезны упражнения в теплой воде, плавание, медленные прогулки. При выполнении дыхательных упражнений во время брюшного дыхания нельзя допускать большого напряжения брюшного пресса. Противопоказаны силовые упражнения, прыжки, бег. При атонии кишечника выполняются общеукрепляющие упражнения со снарядами и без снарядов, но в быстром темпе, с частой сменой исходного положения. Особое внимание уделяется упражнениям для укрепления мышц брюшного пресса. Дыхательные упражнения должны быть энергичными. Рекомендуются спортивные игры, плавание, ходьба на лыжах.
В основе синдрома раздраженного кишечника лежит нарушение его двигательной функции. В этой связи своеобразной реакцией на прием пищи или эмоциональный стресс является повышение двигательной активности мышц толстой кишки. Это основная причина возникновения болей в животе при данной патологии.
Рак желудка
Рак желудка – злокачественная опухоль слизистой оболочки желудка. Чаще всего болеют мужчины в возрасте старше 50 лет.
Этиология
Патологическое состояние обычно вызывают предшествующий хронический гастрит, хроническая язва желудка, полипы желудка. Предрасполагающими факторами являются наследственность, работа на вредных для здоровья производствах.
Клинические проявления
Рак желудка длительное время протекает бессимптомно, или имеются симптомы, характерные для предракового заболевания (гастрит, язвенная болезнь). Возникающие по мере развития симптомы можно разделить на две группы: местные и общие. Местные симптомы: снижение, отсутствие аппетита, отвращение к мясу, рыбе, тупая давящая боль в эпигастрии, чувство переполнения и распирания в эпигастральной области, диспепсические проявления (отрыжка, изжога, неприятный привкус во рту, повышенное слюноотделение, тошнота, рвота, неприятный запах изо рта). Общие симптомы: слабость, повышенная утомляемость, снижение работоспособности, массы тела, лабильность настроения, анемия, повышение температуры тела. При пальпации живота иногда можно определить опухоль.
Осложнения
Желудочное кровотечение, перфорация опухоли, ее инфицирование, пенетрация.
Диагностика
1. ОАК.
2. ОАМ.
3. Биохимический анализ крови.
4. Фиброэзофагогастродуоденоскопия.
5. УЗИ органов брюшной полости.
6. Рентгенография желудка.
7. ЭКГ.
8. Лапароскопия с биопсией.
9. Компьютерная томография.
Лечение
1. Хирургическое – радикальная или паллиативная операция.
2. Химиотерапия как дополнение к хирургическому лечению.
3. Симптоматическая терапия: обезболивание (в том числе наркотическими анальгетиками), сердечно-сосудистые средства, противорвотные препараты.
Профилактика
Своевременная диагностика и лечение гастритов, язвенной болезни, постоянное соблюдение лечебной диеты при наличии хронических заболеваний желудка. Избегание воздействия онкогенных факторов на вредных производствах.
Сестринский уход
1. Для больного раком желудка (особенно неоперабельным) грамотный уход является основным моментом в терапии и избавляет его от многих страданий. При контакте с такими больными всегда надо учитывать переживаемые ими горе, боль и страх и соответственно относиться к ним. При общении с большинством раковых больных часто приходится прибегать к лжи во спасение, стараясь оставить больному хотя бы надежду на выздоровление.
2. Большинство больных в терминальной стадии рака находятся на постельном режиме. При уходе за такими больными требуется тщательно и в полном объеме выполнять все гигиенические процедуры (обтирание тела больного, туалет полости рта, подмывание больного, общий душ или ванна), регулярно менять постельное и нательное белье, проводить профилактику пролежней, следить за физиологическими отправлениями больного (подавать утку, судно, при запорах ставить очистительную клизму, при задержке газов – газоотводную трубку). Помещение, где находится больной, должно быть чистым, проветренным, солнечным.
3. Больного кормят часто, маленькими порциями. Пища должна быть полужидкой или жидкой, не содержащей раздражающих веществ, теплой. Рекомендуются бульоны, протертые супы, каши, пюре, кисели, желе. Для уменьшения симптомов интоксикации больному дают много жидкости (чай, отвары и настои трав, компоты, соки). Истощенных больных кормят в кровати, придав им положение полусидя или приподняв голову вместе с подушкой. Прикрыв грудь салфеткой, вливают небольшие порции пищи в рот и ждут, пока больной проглотит еду. Поят таких больных из специальных поильников, маленьких чайников или при помощи гибких трубочек. Перед едой и после нее обязательно помогают больному вымыть руки, а после приема пищи еще и прополоскать рот.
4. Необходимо отвлекать больного от грустных мыслей, беседуя с ним, организовывая просмотр телепередач, прослушивание радио, музыкальных произведений. Ходячих больных нужно регулярно в любую погоду выводить на прогулки.
5. При повышении температуры тела осуществляют уход по общим правилам ухода за лихорадящими больными (см. Хронический бронхит).
6. В случае рвоты надо подать больному посуду для сбора рвотных масс, придержать голову, после рвоты – помочь ополоснуть полость рта теплой водой, отваром ромашки.
7. Учитывая возможное возникновение осложнений, нужно следить за видом стула, рвотных масс (дегтеобразный стул и рвотные массы в виде кофейной гущи указывают на желудочно-кишечное кровотечение), пульсом, АД, цветом кожных покровов, общим самочувствием.
Хронический гепатит
Хронический гепатит – хронический диффузный воспалительный процесс в печени длительностью более 6 месяцев.
Этиология
Заболевание вызывают перенесенный острый вирусный гепатит, злоупотребление алкоголем, нарушение функции иммунной системы (аутоиммунные реакции), воздействие некоторых лекарственных средств (салицилатов, тетрациклина, анаболических стероидов, транквилизаторов, противосудорожных препаратов).
В зависимости от этиологического фактора выделяют: хронические вирусные гепатиты В, С, D, хронический аутоиммунный гепатит, хронический токсический гепатит.
Клинические проявления
Отмечаются общая слабость, утомляемость, субфебрильная температура тела, снижение массы тела, нарушение аппетита, чувство тяжести и боль в правом подреберье, тошнота, горечь во рту, вздутие живота, чередование запоров с поносами, иногда возникают носовые кровотечения. При осмотре отмечаются желтушность кожи и склер, кожный зуд, в некоторых случаях – геморрагические высыпания на коже. При пальпации живота выявляется увеличение печени (она плотная, болезненная). Иногда наблюдается увеличение селезенки, преходящий асцит.
Носителей вирусов гепатита B и C – миллионы. Следует отметить, что из-за недостатка информации о путях заражения вирусными гепатитами и мерах защиты от них, распространенности наркомании, соблюдения правил гигиены уровень заболеваемости вирусными гепатитами неуклонно растет.
Осложнения
Для хронического гепатита D и С характерен большой процент перехода в цирроз печени. Хронический гепатит С нередко приводит к формированию рака печени.
Диагностика
1. ОАМ.
2. ОАК.
3. Копрограмма.
4. Биохимический анализ крови.
5. Иммунологический анализ крови.
6. УЗИ печени.
7. Биопсия печени.
8. Серологические исследования (определение сывороточных маркеров вирусов гепатита В, С, D).
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: противовирусные препараты, дезинтоксикация, глюкокортикостероиды, цитостатики, иммуномодуляторы, коферменты и метаболические препараты, поливитамины.
4. Санаторно-курортное лечение.
Профилактика
Для вирусных гепатитов – использование одноразового медицинского инструментария, дезинфекция предметов ухода за больным и его выделений (кала, мочи, рвотных масс и др), использование презервативов.
Для токсического гепатита – ограничение потребления алкоголя, использование гепатотоксических препаратов по строгим показаниям.
Сестринский уход
1. Для нормализации функции печени и уменьшения нагрузки на нее больной должен полостью исключить прием алкоголя, прекратить прием лекарственных препаратов, повышающих нагрузку на печень, рационально организовать режим труда и отдыха (устранить воздействие вредных производственных факторов, исключить физические и эмоциональные перегрузки, стараться в течение короткого времени отдыхать днем, создать условия для продолжительного и полноценного ночного отдыха).
2. Питание больного хроническим гепатитом должно быть полноценным. Пища – легкоусвояемой, обогащенной витаминами, минеральными веществами, белками и ненасыщенными жирными кислотами. Прием пищи рекомендуется 4–5 раз в день. В период обострения пища должна быть механически, химически и термически щадящей. Из рациона необходимо исключить жареные, острые, копченые блюда, жирные сорта мяса, птицы, рыбы, пряности, соусы, маринованные консервированные продукты, полуфабрикаты, внутренности животных, сало, тугоплавкие жиры, бобовые, кислые ягоды и фрукты, шпинат, щавель, сладости, кофе, какао. Количество жидкости должно достигать 2 л в сутки, потребление поваренной соли ограничивают до 6 г в сутки.
3. В период обострения пациенту показан нестрогий постельный режим для улучшения функционирования печени. Необходимо контролировать соблюдение гигиенических процедур, регулярность смены постельного и нательного белья. Комната должна быть чистой, светлой, проветренной.
4. Требуется контроль выполнения назначений врача, соблюдения диеты, лечебного режима.
5. Осуществляется контроль общего состояния больного. При появлении вялости, сонливости, головной боли, тошноты, рвоты, боли в животе, снижении аппетита нужно незамедлительно поставить в известность врача.
6. Важно следить за регулярным осмотром больных хроническим гепатитом, сдачей ими анализов, прохождением исследований, соблюдением рекомендация врача.
Циррозы печени
Циррозы печени – хроническое прогрессирующее заболевание печени, протекающее со значительным уменьшением числа функционирующих гепатоцитов, перестройкой структуры паренхимы и сосудистой системы печени с последующим развитием печеночной недостаточности и портальной гипертензии. Чаще болеют мужчины.
Этиология
Патологическое состояние провоцируют перенесенный вирусный гепатит, аутоиммунный гепатит, хроническое злоупотребление алкоголем, генетически обусловленные нарушения обмена веществ, нарушение проходимости желчевыводящих путей, токсическое действие различных химических веществ (профессиональных вредностей, лекарственных веществ, грибных ядов).
Клинические проявления
Отмечаются боли и чувство тяжести в эпигастрии и в правом подреберье, усиливающиеся после приема пищи и физической нагрузки; тошнота, рвота, чувство горечи во рту, кожный зуд, раздражительность, утомляемость, вздутие живота, повышение температуры тела, снижение массы тела, импотенция, нарушение менструального цикла, неприятный печеночный запах изо рта. При осмотре обращают внимание на сокращение мышечной массы, желтушную окраску кожи, слизистых оболочек, пальцы в виде «барабанных палочек», расширение вен передней брюшной стенки, «сосудистые звездочки», ангиомы, «печеночные ладони», ярко-красный цвет губ и языка, уменьшение выраженности вторичных половых признаков, атрофию половых органов, асцит. С течением заболевания присоединяются симптомы, обусловленные вторичным поражением сердца, почек, поджелудочной железы, головного мозга, эндокринных желез. Характерно увеличение селезенки при уменьшении размеров печени. Поражение нервной системы проявляется развитием печеночной энцефалопатии (отмечаются нарушение сна, снижение памяти, головные боли, головокружение, апатия, тремор пальцев рук, крайнее проявление – развитие печеночной комы).
Осложнения
Печеночная недостаточность.
Диагностика
1. ОАК.
2. ОАМ (с определением содержания в моче билирубина и уробилина).
3. Биохимический анализ крови.
4. Иммунологическое исследование крови.
5. Фиброэзофагогастродуоденоскопия.
6. УЗИ печени, селезенки.
7. Радиоизотопное сканирование печени.
8. Лапароскопия с прицельной биопсией печени.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: гепатопротекторы, анаболики, витамины, глюкокортикостероиды, мочегонные средства, препараты железа, дезинтоксикационная и трансфузионная терапия.
4. Хирургическое лечение.
Пациентам с циррозом печени показаны трудоустройство с учетом воздействия профессиональных факторов, оказывающих токсическое воздействие на печень, при необходимости – смена профессиональной деятельности, рациональный режим труда и отдыха, полноценный ночной сон, ограничение физических и эмоциональных нагрузок, отказ от алкоголя и курения.
Профилактика
Следует исключить употребление алкогольных напитков. Нужно своевременно диагностировать и лечить гепатиты.
Сестринский уход
1. В период декомпенсации и обострения процесса больному рекомендуется постельный режим. В стадии компенсации и при неактивном процессе больной нуждается только в соблюдении диеты и коррекции образа жизни.
2. Питание больных циррозом печени проводится по тем же правилам, что при хроническом гепатите. Рекомендуется регулярно устраивать разгрузочные дни (ягодные, фруктовые, молочные, творожные). При асците в рационе больного увеличивают содержание белка (до 1 г на 1 кг массы тела больного) и уменьшают содержание поваренной соли до 2 г в сутки. При развитии печеночной энцефалопатии количество белка в рационе сокращают, животные белки заменяют на растительные. Рацион больного в этот период состоит преимущественно из овощей, ягод и фруктов.
3. При уходе за больным в стадии декомпенсации, находящимся на постельном режиме, надо выполнять все обязательные гигиенические процедуры, контролировать показатели пульса, АД, физиологические отправления, проводить мероприятия, направленные на регуляцию функции кишечника, оценивать общее состояние больного, цвет кожных покровов, соответствие диуреза количеству выделенной мочи (особенно при асците). При необходимости проведения манипуляций и исследований – качественно и по правилам подготовить больного к их выполнению.
Заболевания почек
Основные симптомы при заболеваниях почек
Основные симптомы при заболеваниях почек связаны главным образом с нарушениями процесса образования мочи и мочевыделения, который называется диурезом. Суточный диурез у здорового человека составляет от 1000 до 1800 мл, но может довольно существенно варьироваться в зависимости от температуры окружающей среды, степени физической нагрузки и т. д. Если у человека имеются те или иные заболевания мочевыделительной системы, количество выделяемой мочи изменяется (увеличивается или уменьшается) вне зависимости от внешних факторов. В норме 60–80 % суточного диуреза приходится на дневное время (с 8 до 20 ч). При некоторых заболеваниях, когда больной постоянно находится в горизонтальном положении, основная часть суточного выделения мочи может смещаться на ночные часы. Данное изменение суточного ритма диуреза получило название никтурии.
Для многих болезней почек характерны отеки, проявляющиеся на лице и делающие его одутловатым, и нижних конечностях. Отеки имеют свойство увеличиваться к утру и уменьшаться (порой довольно значительно) к вечеру. Нередко отеки бывают малозаметными и обнаруживаются, если только надавить пальцем на кожные покровы, а затем резко его убирать (на секунду становится заметным незначительное углубление в месте нажатия). Постоянное возникновение отеков характерно для серьезных дисфункций почек, в частности для гломерулонефритов.
Уменьшение количества выделяемой больным мочи называется олигурией. При этом суточный диурез составляет менее 500 мл. Олигурия является частым симптомом острого воспаления почечных клубочков (гломерулонефритов), отмечается также при увеличении потоотделения, снижении количества потребляемой жидкости, в период нарастания отеков при сердечной недостаточности, отравлении некоторыми ядами с нефротоксическим действием.
Полное или практически полное отсутствие выделения мочи называется анурией. При ней суточный диурез составляет менее 50 мл. Данный симптом характерен для острой почечной недостаточности при остром гломерулонефрите, токсических поражениях почек (например, солями тяжелых металлов), блокаде мочевых путей новообразованиями, мочевыми камнями, увеличенной простатой. Наблюдается анурия и при ряде патологий других органов – закупорке почечной артерии, употреблении больших доз наркотических средств.
Анурию следует отличать от ишурии – задержки мочи вследствие невозможности опорожнения мочевого пузыря.
Увеличение количества мочи получило название полиурии. В этом случае суточный диурез может возрастать до 10 л. Данный симптом нередко свидетельствует о развитии необратимых изменений в ткани почек на фоне их хронических заболеваний, однако при острых поражениях полиурия является обнадеживающим признаком нормализации функций почек.
У пациентов с заболеваниями почек зачастую отмечаются нарушения процесса мочеиспускания. Болезненные и слишком частые мочеиспускания обычно связаны с инфекционными процессами, протекающими в мочевых путях (циститами, уретритами), воспалениями предстательной железы (простатитами), а также с наличием мочекаменной болезни или туберкулезного поражения почек. Учащенное мочеиспускание (свыше 6 раз в сутки) называется поллакиурией, которой при острых воспалениях мочевого пузыря часто сопутствует странгурия (болезненное мочеиспускание).
Важный симптом при ряде заболеваний – изменение цвета мочи. Потемнение мочи (цвет кофе) является симптомом заболеваний печени, желчевыводящих путей и крови. Покраснение мочи происходит вследствие попадания в нее крови (цвет мясных помоев). Данный симптом может наблюдаться при мочекаменной болезни в результате травмирования мочевых путей камнем, а также при опухолях почек, остром воспалении ткани почек, реже – при хроническом гломерулонефрите.
Нередко пациенты жалуются на боли различной интенсивности. Локализуясь в поясничной области, они могут быть симптомом сдавления мочеточников, инфаркта почки, растяжения почечной капсулы или опухоли данного органа. Крайне интенсивная, нестерпимая режущая боль с одной стороны живота, иррадиирующая в лобковую область и в нижнюю конечность соответствующей стороны, называется почечной коликой и является одним из неотложных состояний, требующих оказания срочной медицинской помощи.
При заболеваниях почек у больного могут наблюдаться изменения кожных покровов. Бледная сухая кожа является одним из симптомов тяжелого течения гломерулонефрита. Бледная сухая кожа, имеющая небольшой желтушный оттенок, свидетельствует о продолжительной почечной недостаточности. Кровоизлияния в кожу нередко возникают при наличии хронической почечной недостаточности.
Безусловно, заболеваниям почек и мочевыводящих путей нередко сопутствует ухудшение общего состояния больного. Пациенты жалуются на повышенную утомляемость, общую слабость, головные боли различной интенсивности, потерю веса, снижение аппетита. Повышение общей температуры может быть одним из симптомов инфекции, опухоли или гломерулонефрита. Для тяжелых поражений почек характерно стойкое повышение артериального давления, что может привести к такому осложнению, как снижение зрения до полной слепоты.
Гломерулонефриты
Острый диффузный гломерулонефрит – острое иммуновоспалительное заболевание почек. На начальном этапе заболевания поражаются клубочки почек, затем постепенно в процесс вовлекаются все почечные структуры.
Этиология
Патологическое состояние вызывают перенесенная стрептококковая инфекция (ангина, фарингит, скарлатина, рожа), вирусные инфекции, введение вакцин, сывороток, алкогольная интоксикация, генетическая предрасположенность. Болеют преимущественно дети и молодые люди.
Клинические проявления
Заболевание начинается через 1–3 недели после перенесенного инфекционного заболевания. Характерны боли в пояснице, повышение температуры тела, головная боль, тошнота, рвота, снижение зрения, уменьшение количества отделяемой мочи, которая имеет цвет мясных помоев, повышение АД, одышка, бледные отеки лица, век. В анализах мочи выявляются протеинурия, гематурия, цилиндрурия.
При хроническом гломерулонефрите лечебный режим включает следующие мероприятия: создание эмоционально комфортных условий существования, предотвращение переохлаждений, физических и эмоциональных перегрузок, смена работы, связанной с пребыванием в холодных и жарких помещениях, с ночными дежурствами, организация полноценного ночного сна и ежедневного дневного отдыха в течение 1,5 ч.
Осложнения
Острая сердечная недостаточность, острая почечная недостаточность, эклампсия, кровоизлияние в мозг, острые расстройства зрения.
Хронический гломерулонефрит – хроническое прогрессирующее иммуновоспалительное поражение структур обеих почек, ведущее к развитию нефросклероза и хронической почечной недостаточности.
Этиология
Заболевание вызывают перенесенный острый гломерулонефрит, стрептококковая инфекция (ангина, фарингит, скарлатина, рожа), вирусные инфекции, введение вакцин, сывороток, алкогольная интоксикация, генетическая предрасположенность.
Выделяются следующие формы хронического гломерулонефрита: латентная, нефротическая, гипертоническая, гематурическая и смешанная. Течение хронического гломерулонефрита характеризуется чередованием рецидивов и ремиссий.
Клинические проявления
Латентная форма: самочувствие больного удовлетворительное, отеки, гипертония отсутствуют, в анализе мочи небольшая протеинурия (до 2 г/сут), микрогематурия, цилиндрурия. Течение этой формы длительное (до 20 лет), нередко выявляется случайно во время диспансерного осмотра.
Нефротическая форма: слабость, вялость, нарушение аппетита, значительные отеки, иногда асцит, гидроторакс, анасарка. В анализе мочи отмечается значительная протеинурия (больше 5 г/сут), цилиндрурия. Развивается анемия.
Гипертоническая форма: выраженная артериальная гипертония, головная боль, головокружение, снижение зрения, одышка, тахикардия, изменения сосудов глазного дна. В анализе мочи регистрируются небольшая протеинурия, микрогематурия, снижение относительной плотности.
Гематурическая форма: АД в норме, отеков нет, жалоб нет, в анализе мочи обнаруживаются макрогематурия или стойкая микрогематурия.
Смешанная форма – сочетание проявлений нефротической и гипертонической форм гломерулонефрита.
Осложнения
Хроническая почечная недостаточность.
Диагностика гломерулонефритов
1. ОАК.
2. ОАМ.
3. Анализ кала.
4. Ежедневное измерение суточного диуреза и количества выпитой жидкости.
5. Анализ мочи по Нечипоренко, Зимницкому.
6. Биохимический анализ крови.
7. Проба Реберга.
8. Иммунологические исследования крови.
9. Иммунофлюоресцентное исследование биоптатов почек.
10. Исследование глазного дна.
11. УЗИ почек.
12. ЭКГ.
Лечение гломерулонефритов
1. Лечебное питание.
2. Лечебный режим.
3. Медикаментозная терапия: антибиотики, нестероидные противовоспалительные препараты, антикоагулянты и антиагреганты, иммунодепрессанты (глюкокортикостероиды, цитостатики), симптоматическая терапия (гипотензивные, мочегонные, кровоостанавливающие препараты).
4. Фитотерапия и физиотерапия (при хроническом гломерулонефрите).
5. Санаторно-курортное лечение.
Профилактика гломерулонефритов
Своевременная диагностика и лечение стрептококковых инфекций, аллергических заболеваний. Следует избегать переохлаждений.
Сестринский уход при гломерулонефритах
1. Острый гломерулонефрит является абсолютным показанием для госпитализации больного. Продолжительность стационарного лечения составляет 1–2 месяца. После излечения заболевания больному в течение 2 лет противопоказаны работа в условиях высоких или низких температур, связанная с длительным пребыванием на ногах, долгосрочными командировками, контакты с вредными химическими веществами. Женщинам в течение 3 лет рекомендуется предохраняться от беременности. В течение 1 года противопоказаны бег, длительная ходьба, плавание. Обязательна санация всех имеющихся очагов хронической инфекции (миндалин, зубов, ушей).
2. В первые дни болезни при остром гломерулонефрите обязательно назначается бессолевой стол № 7а с ограничением животного белка (из рациона исключаются мясо и рыба). Высокая калорийность рациона обеспечивается углеводистыми продуктами (картофелем, овсяной и рисовой кашами, капустой, арбузами, молоком). Затем переходят на малосолевую диету, при которой пищу готовят без соли, но вводят ее в готовые блюда вначале по 0,5 г в сутки, затем постепенно увеличивают до 3–4 г в сутки. Для улучшения вкуса блюд можно добавлять чеснок, лук, приправы. Общее количество употребляемой жидкости в сутки должно превышать на 300–500 мл объем выделенной накануне мочи. Через 7–10 дней в рацион включают мясо, рыбу. С десятого дня пациента переводят на стол № 7б. Противопоказаны аллергенные продукты (цитрусовые, яйца, орехи, клубника, шоколад), острые, соленые блюда, экстрактивные вещества. Через 3–4 недели от начала заболевания пациента переводят на диету № 7, при которой содержание белка соответствует возрастной норме. Полезны изюм, курага, чернослив, картофель в связи с высоким содержанием калия в них.
3. Рацион больных, перенесших острый гломерулонефрит, соответствует столу № 15 с ограничением поваренной соли до 8 г в сутки в течение месяца после выздоровления (для улучшения вкусовых качеств рекомендуются уксус, хрен, горчица, лук, чеснок). Полезны свежие овощи, фрукты, ягоды, соки из них.
4. Необходимо осуществлять профилактику инфекционных заболеваний, обязательно проведение контрольного анализа мочи. Исключаются вакцинации.
5. При обострении хронического гломерулонефрита показана госпитализация до исчезновения симптомов заболевания, улучшения анализов мочи.
6. Диета при латентной и гематурической формах гломерулонефрита в стадии ремиссии отличается от общего стола только ограничением содержания поваренной соли до 10 г в сутки. При гипертонической форме заболевания назначается молочно-растительная диета с добавлением нежирных сортов мяса, птицы и рыбы и уменьшением количества поваренной соли до 6–8 г в сутки. При нефротической и смешанной формах показана также молочно-растительная диета. Количество соли ограничивается до 3 г в сутки, количество выпиваемой жидкости – до 800 мл в сутки, содержание белка в рационе должно составлять 1 г на 1 кг массы тела. Рекомендуется включение в диету блюд из овса (каш, киселей), растительного масла, морепродуктов, чеснока, арбузов, дынь, винограда.
7. После перенесенного острого гломерулонефрита диспансерное наблюдение проводится в течение 2 лет. В это время осуществляются регулярные врачебные осмотры, делаются анализы мочи.
Хронический пиелонефрит
Хронический пиелонефрит – хроническое инфекционно-воспалительное заболевание почек с преимущественным поражением канальцев, чашечек, лоханок и интерстициальной ткани почек.
Этиология
Заболевание вызывают различные микроорганизмы и их ассоциации. Чаще всего возбудителем является кишечная палочка. Пути проникновения инфекции: восходящий (уриногенный), гематогенный и лимфогенный.
Факторы, способствующие развитию пиелонефрита, – перенесенный острый пиелонефрит, урологические манипуляции, беременность, сахарный диабет, переохлаждение, наличие очагов хронической инфекции, наследственная склонность, пороки развития почек, иммунодефицитные состояния.
Клинические проявления
В период обострения отмечаются повышение температуры тела, ознобы, слабость, снижение работоспособности, плохой сон и аппетит, вялость, головная боль, ноющая боль в пояснице с иррадиацией в нижние отделы живота, бедро, половые органы, дизурические явления (учащенное мочеиспускание, боль при мочеиспускании) и полиурия. В анализе мочи отмечаются умеренная протеинурия, микрогематурия, лейкоцитурия и бактериурия. Содержание в моче белка бактерий и форменных элементов крови придают ей неприятный запах и приводят к выпадению осадка. При осмотре больного выявляются бледность кожи и видимых слизистых оболочек, пастозность лица, болезненность при поколачивании по поясничной области. Вне обострения состояние здоровья улучшается, могут наблюдаться бледность, похудение, пониженный аппетит, темные круги вокруг глаз, потливость.
Осложнения
Хроническая почечная недостаточность, артериальная гипертензия.
Диагностика
1. ОАМ.
2. ОАК.
3. Копрограмма.
4. Анализ мочи по Зимницкому, Нечипоренко.
5. Определение бактериурии, исследование мочи на стерильность, определение чувствительности флоры мочи к антибиотикам.
6. Иммунологические исследования.
7. Биохимический анализ крови.
8. Проба Реберга.
9. Обзорная рентгенография области почек, хромоцистоскопия.
10. Внутривенная ренография.
11. УЗИ почек.
12. ЭКГ.
13. Исследование глазного дна.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: антибиотики, сульфаниламиды, биопрепараты, витаминотерапия, антигистаминные, противовоспалительные препараты, жаропонижающая терапия, антиоксиданты, биостимуляторы.
4. Санация внепочечных очагов хронической инфекции.
5. Физиотерапия (в стадии ремиссии) – электрофорез, УВЧ, лазерная терапия, парафино– и озокеритолечение.
6. Фитотерапия.
7. Дренажное положение.
Профилактика
Показано лечение циститов и уретритов. Следить за достаточным приемом жидкости (не менее 1,5 л в сутки).
Сестринский уход
1. Показан постельный режим на весь период повышенной температуры, дизурии и болей в пояснице. Рекомендуются психический и физический покой, тепло (особенно для ног и области поясницы). Необходимо следить за чистотой кожных покровов и слизистых оболочек больного, регулярно проветривать комнату, где он находится, осуществлять влажную уборку. Температура в комнате должна поддерживаться на уровне 20–22 °C. Требуется создать условия для достаточно продолжительного и глубокого ночного сна, для чего устраняются все возможные раздражители, обеспечивается поступление в комнату свежего воздуха.
2. Назначается молочно-растительная диета (стол № 5) без ограничения соли, но с полным исключением продуктов, богатых экстрактивными веществами (крепких мясных и рыбных бульонов, колбас, консервов, чеснока, лука, бобовых, шоколада, какао, цитрусовых, жареных, копченых блюд), острых блюд, приправ. Рекомендуется назначать на несколько дней продукты, изменяющие реакцию мочи: 2–3 дня – хлеб, мучные изделия, яйца, мясо (для подкисления мочи), следующие 2–3 дня – фрукты, овощи, молоко (для подщелачивания мочи). Такое чередование создает условия для уничтожения патогенной флоры в почках. Необходимо увеличить количество жидкости до 2–3 л в сутки, включив фруктовые, овощные и ягодные соки, отвар шиповника, минеральные воды, клюквенный и брусничный морс, компоты. Мочегонное действие оказывают арбузы, дыни и тыква. В период обострения следует ограничить употребление поваренной соли до 6–8 г в сутки, вне обострения разрешается довести ее количество до 15 г.
3. Для увеличения диуреза показана фитотерапия (почечный зонтичный чай, толокнянка, хвощ полевой, золототысячник, брусника).
4. Количество мочеиспусканий необходимо регулировать таким образом, чтобы больной мочился каждые 2–2,5 ч., и контролировать количество выделяемой за сутки мочи и его соответствие выпитой жидкости.
5. Для нормализации уродинамики надо регулярно принимать дренажное (коленно-локтевое) положение на твердой поверхности (не реже 3 раз в день по 5–10 мин.).
6. Следить за выполнением назначений врача (сдачей анализов, осуществлением процедур, введением медикаментозных препаратов).
Хроническая почечная недостаточность
Хроническая почечная недостаточность (ХПН) – синдром, развивающийся в результате резкого снижения количества функционирующих нефронов, проявляющийся нарушениями экскреторной и инкреторной функций почек, обменных процессов, расстройствами гомеостаза.
Этиология
ХПН развивается как осложнение хронического, подострого гломерулонефрита, хронического пиелонефрита, туберкулеза почек, врожденных заболеваний почек, системных заболеваний соединительной ткани (системной красной волчанки, дерматомиозита, ревматоидного артрита), заболеваний сердечно-сосудистой системы (артериальных гипертензий и гипертонической болезни), эндокринных заболеваний (сахарного диабета, подагры).
Клинические проявления
Симптомы общей интоксикации: слабость, вялость, утомляемость, снижение работоспособности, раздражительность, апатия, плохой сон и аппетит.
Дистрофический синдром: снижение массы тела (до кахексии), уменьшение мышечной массы, мышечная слабость, сухая желтовато-бледная или землисто-серая кожа, выраженный кожный зуд.
Желудочно-кишечный синдром: неприятный вкус во рту, тошнота, поносы, стоматит, жажда, икота.
Сердечно-сосудистый синдром: артериальная гипертензия, головные боли, боли в области сердца, ухудшение зрения, возможны кровоизлияние в мозг, сердечная недостаточность; в терминальной стадии развивается уремический перикардит.
Легочный синдром: развитие пневмонии, отека легких.
Костно-суставной синдром: боли в костях, мышечная слабость, переломы ребер, боль в позвоночнике.
Эндокринные расстройства: импотенция, нарушение менструального цикла, атрофия наружных половых органов.
Анемический синдром: бледность кожи и слизистых; наличие анемии подтверждается лабораторно.
Синдром поражения нервной системы: головная боль, апатия, сонливость или эйфория, возбуждение, судороги, в крайнем варианте – кома.
Отечный синдром: на начальных этапах увеличение массы тела вследствие задержки воды, затем появление отеков стоп, голеней, на терминальной стадии – выпот в серозных полостях, анасарка, отек легких, мозга.
Осложнения
Уремические энцефалопатия, миокардиодистрофия, легочная и сердечно-сосудистая недостаточность, язвенные поражения желудочно-кишечного тракта.
Для ХПН характерно волнообразное течение с чередованием рецидивов и ремиссий. К декомпенсации и ухудшению течения ХПН приводят обострение основного почечного заболевания, в результате которого сформировалась ХПН, простудные заболевания, отравления, оперативные вмешательства, применение некоторых лекарственных препаратов.
Диагностика
1. ОАК.
2. ОАМ.
3. Определение суточного диуреза и его соответствия количеству выпитой жидкости.
4. Анализ мочи по Зимницкому, Нечипоренко.
5. Проба Реберга.
6. Биохимический анализ крови.
7. Радиоизотопная ренография и сканирование почек.
8. УЗИ почек.
9. Исследование глазного дна.
10. ЭКГ.
Лечение
1. Лечение основного заболевания.
2. Лечебный режим.
3. Лечебное питание.
4. Медикаментозная терапия: сорбенты, антиазотемические и гипотензивные средства, анаболики, дезинтоксикация, препараты железа, поливитаминотерапия.
5. Перитонеальный диализ, гемодиализ.
6. Хирургическое лечение: пересадка почек.
Профилактика
Лечение хронических заболеваний почек.
Сестринский уход
1. Больным ХПН необходимо скорректировать режим труда и отдыха: избегать работы, связанной с переохлаждением, перегреванием, продолжительным стоянием на ногах, ночными сменами, длительными командировками, физическими перегрузками, эмоциональными стрессами. Организация работы должна быть такой, чтобы больной мог позволить себе ежедневный полуторачасовой отдых в середине дня. Обязательными условиями нормального самочувствия и поддержания заболевания в состоянии компенсации является благоприятный эмоциональный климат в семье. Близкие больного должны относиться к нему сочувственно, поддерживать и подбадривать больного, не намекая на его ущербность, создавать условия для продолжительного и качественного ночного отдыха (включающие отдельную комнату, регулярное проветривание, ночью – сон при открытом окне, устранение всех возможных раздражителей во время отдыха больного).
2. Питание больного ХПН должно быть калорийным, сбалансированным по содержанию витаминов и минеральных веществ. Особенность диеты – ограничение содержания в ней белковых продуктов (с обязательным подсчетом суточного потребления белка с использованием специальных таблиц) и продуктов, содержащих соли фосфора. Адекватная калорийность рациона обеспечивается за счет увеличения потребления углеводов и жиров. Также проводится учет выпитой жидкости (ее соответствия диурезу) и употребления поваренной соли (если АД в норме и нет отеков, потребление соли не ограничивают; при артериальной гипертензии ее ограничивают до 3–5 г в сутки). При нормальной выделительной функции почек (диурез в норме) и отсутствии отеков больному необходимо пить много жидкости (до 3 л в сутки) с целью дезинтоксикации (минеральные воды, чай, соки, отвары и настои лечебных трав, морсы и т. д.)
3. В некоторых случаях больных ХПН беспокоит выраженный зуд кожи вследствие выделения через потовые железы и отложения на коже кристалликов мочевой кислоты. Зуд приводит к расчесам, которые легко инфицируются, вызывая возникновение гнойничковых кожных заболеваний, пиодермии. С профилактической целью рекомендуется регулярное выполнение гигиенических процедур (принятие гигиенической ванны, гигиенического душа), тяжелым больным проводят регулярное обтирание кожи влажным полотенцем, подмывание, обработку кожных складок, смену нательного и постельного белья. Тщательный контроль за состоянием кожи и профилактика пролежней обязательны у тяжелых больных, так как при условиях сниженного иммунитета (что характерно для ХПН) любой местный инфекционный процесс может быстро перерасти в генерализованную инфекцию.
4. Мочевая кислота выделяется также и через слюнные железы, поэтому больному рекомендуется регулярно ополаскивать рот теплой водой, бледно-розовым раствором марганцовки, отваром ромашки и смазывать углы рта вазелином.
5. При рвоте необходимо подать больному посуду для сбора рвотных масс, после рвоты – помочь прополоскать ротовую полость теплой водой. Для профилактики гипохлоремии при многократной рвоте давать больному подсоленную воду.
6. Обязательной является профилактика простудных заболеваний, так как любая инфекция способствует декомпенсации почечной деятельности и ухудшению течения ХПН.
7. Необходимо контролировать регулярность и правильность выполнения врачебных назначений, приема лекарственных средств, сбора и сдачи на анализ биологического материала.
8. Следует систематически проводить беседы с больным, поддерживать в нем веру в выздоровление.
Заболевания соединительной ткани
Основные симптомы при заболеваниях соединительной ткани
При заболеваниях соединительной ткани больные жалуются на повышение температуры тела, ознобы, слабость, утомляемость, эритематозные высыпания на коже, боли в мышцах, суставах. Заболевания часто сопровождаются поражением внутренних органов (миокардитом, пневмонитом, гломерулонефритом).
Системная красная волчанка
Системная красная волчанка – это аутоиммунное поражение соединительной ткани с вовлечением в процесс сосудов микроциркуляции. Заболевание вызывает патологию внутренних органов.
Этиология
Не установлена.
Провоцирующими факторами являются лекарственная аллергия, переохлаждение, чрезмерная инсоляция, воздействие вибрации, физические и психические травмы, эндокринные нарушения, инфекционные заболевания, генетическая предрасположенность.
Клинические проявления
Болеют преимущественно женщины детородного возраста (20–30 лет). На начальных этапах заболевания отмечаются слабость, снижение массы тела, немотивированное повышение температуры, боль в суставах, нарушение аппетита, сна.
Поражение кожи и слизистых оболочек: симптом «бабочки» на лице (стойкая эритема в области щек и носа в виде бабочки), выраженное покраснение губ с сероватыми чешуйками и корочками, трофические нарушения, эритематозные пятна, высыпания, эрозии, изъязвления на коже и слизистых различной локализации.
Поражение опорно-двигательного аппарата: интенсивные длительные боли в одном или нескольких суставах, утренняя скованность в суставах, деформация суставов, асептические некрозы головок костей, мышечная слабость, боли в мышцах.
Поражение внутренних органов: плеврит, легочная гипертензия, перикардит, миокардит, недостаточность кровообращения, пороки сердца, эрозивный гастрит и дуоденит, желтуха, волчаночный нефрит.
Поражение нервной системы: астеновегетативный синдром, менингоэнцефалит, энцефалит, полиневрит.
Характерно увеличение лимфатических узлов, печени и селезенки.
Осложнения
Присоединение вторичной инфекции (кокковой, туберкулезной, грибковой, вирусной), связанное с нарушением иммунитета или неадекватным лечением глюкокортикостероидами.
Системная красная волчанка – это хроническое заболевание, протекающее длительно и волнообразно. Состояния продолжительной ремиссии на месяцы или даже на годы можно добиться при адекватном лечении. Зачастую после многолетнего наблюдения и соответствующей терапии пациент считается выздоровевшим. Следует помнить, что об этой болезни забывать нельзя, так как при воздействии провоцирующих факторов она может вернуться и через десятки лет.
Диагностика
1. ОАК, ОАМ.
2. Биохимический анализ крови.
3. Исследование крови на LE-клетки.
4. Иммунологические исследования крови, серологические реакции.
5. ЭКГ.
6. ФКГ.
7. Биопсия кожи, мышц, лимфатических узлов.
8. Компьютерная томография головного мозга.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозное лечение: глюкокортикостероиды, препараты калия, витамины, анаболические гормоны, мочегонные, гипотензивные, нестероидные противовоспалительные препараты, цитостатики, иммунотерапия, антиагреганты и антикоагулянты.
4. Плазмаферез.
5. ЛФК, массаж.
6. Санаторно-курортное лечение.
Профилактика
Профилактических мер не существует.
Сестринский уход
1. Необходимо объяснить пациенту об особенностях ухода за кожей при системной красной волчанке. Следует избегать воздействия солнечных лучей и флуоресцентных ламп. Поэтому нужно носить солнцезащитные очки, шляпы, одежду, максимально закрывающую тело даже в теплое время года. Рекомендуется пользоваться кремом, защищающим от ультрафиолетовых лучей.
2. Кожа пациентов с этим заболеванием склонна к аллергическим проявлениям. Поэтому надо использовать гипоаллергенные косметические средства и мыло нейтральной реакции.
3. Питание при системной красной волчанке должно быть гипоаллергенным, содержать достаточное количество белков, витаминов и железа.
4. Во время лечения цитостатиками и глюкокортикостероидами необходима профилактика инфекционных заболеваний (соблюдение правил личной гигиены, избегание контактов с инфекционными больными и др.)
Системная склеродермия
Системная склеродермия – прогрессирующий фиброз соединительной ткани внутренних органов и стенок сосудов с преимущественным поражением кожи.
Этиология
Не установлена.
Провоцирующими факторами являются лекарственная аллергия, переохлаждение, чрезмерная инсоляция, воздействие вибрации, физические и психические травмы, эндокринные нарушения, инфекционные заболевания, генетическая предрасположенность.
Клинические проявления
Сопровождается стойкой артралгией (болями в суставах), снижением массы тела, лихорадкой.
Характерно нарушение кровоснабжения и трофики тканей кистей и стоп (синдром Рейно), приводящее к болям в кистях и стопах, изменению их чувствительности и двигательной функции, впоследствии – к некрозу тканей пораженной конечности.
Поражение кожи: возникают распространенный плотный отек, уплотнение, атрофия и пигментация кожи. Наиболее выражены изменения на коже лица и конечностей. Заболеванию свойственны изъязвления и гнойнички на концевых фалангах пальцев, которые отличаются болезненностью и трудно поддаются заживлению. Кроме того, наблюдаются деформация ногтей, выпадение волос (вплоть до облысения) и другие нарушения трофики.
Поражение сосудов внутренних органов ведет к кровоизлияниям, возникновению участков ишемии и некроза с соответствующей клинической картиной (в том числе распад легочной ткани, склеродермическая почка и др.).
Поражение почек: гломерулонефрит с гипертоническим синдромом и почечной недостаточностью.
Поражение пищевода: нарушение глотания, развитие язв пищевода.
Поражение нервной системы: полиневрит, астеновегетативный синдром, стойкий неврит тройничного нерва.
Осложнения
Хроническая почечная недостаточность, внутренние кровотечения.
Диагностика
1. ОАК, ОАМ, исследование кала.
2. Биохимический анализ крови.
3. Иммунологическое исследование крови.
4. Рентгенологическое исследование пищевода, желудка, легких, опорно-двигательного аппарата.
5. ЭКГ, ФКГ.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозное лечение: глюкокортикостероиды, препараты калия, витамины, анаболические гормоны, мочегонные, гипотензивные, нестероидные противовоспалительные препараты, цитостатики, иммунотерапия, антиагреганты и антикоагулянты.
4. Плазмаферез.
5. ЛФК, массаж.
6. Санаторно-курортное лечение.
Профилактика
Профилактических мер не существует.
Сестринский уход
1. Необходим тщательный уход за кожей. Следует избегать переохлаждения и инфицирования кожи. Гигиенический маникюр надо выполнять очень осторожно, чтобы не поранить кожу. Для профилактики мелкого травматизма рекомендуется носить закрытую обувь, нельзя ходить босиком. Рекомендуется использовать увлажняющие и смягчающие гипоаллергенные средства ухода за кожей.
2. Больному нужно разъяснить о вреде курения, которое усугубляет течение данного заболевания.
3. Питание больных склеродермией должно быть гипоаллергенным.
Дерматомиозит
Дерматомиозит – заболевание, характеризующееся нарушением двигательной функции в результате системного поражения скелетных и гладких мышц, а также поражением кожи, нервов и внутренних органов.
Этиология
Не установлена.
Провоцирующими факторами являются лекарственная аллергия, переохлаждение, чрезмерная инсоляция, воздействие вибрации, физические и психические травмы, эндокринные нарушения, инфекционные заболевания, генетическая предрасположенность.
Рано начатое адекватное лечение дерматомиозита, планомерная реабилитация и квалифицированный контроль за состоянием больного позволяют добиться хороших результатов, а в ряде случаев и длительной ремиссии.
Клинические проявления
Начало заболевания постепенное, отмечаются прогрессирующая слабость в проксимальных мышцах конечностей, кожная сыпь, боли в суставах, повышение температуры тела, иногда ознобы.
Поражение мышц: прогрессирующая мышечная слабость, миалгия, нарушения глотания, приступы кашля, поперхивание, нарушение дыхания (вследствие поражения диафрагмы). Боль в мышцах усиливается при движении и прощупывании, неуклонно нарастает мышечная слабость, на высоте патологических проявлений больные практически полностью обездвижены.
Поражение кожи и слизистых оболочек: пятнистая сыпь вокруг глаз (в виде очков), в области скул, носа, на туловище, покраснение и шелушение ладоней, конъюнктивит, стоматит.
Поражение сердца: миокардит, перикардит.
Поражение нервной системы: астенодепрессивный и астенический синдромы, менингит, энцефалит с судорожными припадками.
Осложнения
Аспирационная пневмония, недостаточность дыхательной функции, трофические язвы, пролежни.
Диагностика
1. ОАК, ОАМ.
2. Биохимический анализ крови.
3. Иммунологические исследования крови.
4. Биопсия кожно-мышечного лоскута.
5. Рентгенологическое исследование сердца, легких, костей, ЖКТ.
6. ЭКГ.
7. Спирография.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозное лечение: глюкокортикостероиды, препараты калия, витамины, анаболические гормоны, мочегонные, гипотензивные, нестероидные противовоспалительные препараты, цитостатики, иммунотерапия, антиагреганты и антикоагулянты.
4. Плазмаферез.
5. ЛФК, массаж.
6. Санаторно-курортное лечение.
Профилактика
Профилактических мер не существует.
Сестринский уход
1. Постель больного дерматомиозитом должна быть мягкой, удобной, теплой. Болезненные суставы надо защищать от микротравм.
2. По назначению врача на суставы накладывают согревающие компрессы.
3. Необходимо следить за своевременным приемом лекарственных средств, напоминать больному, когда их пить (до или после еды), чем запивать, отмечать возможные осложнения и побочные эффекты терапии.
4. Контроль за выполнением гигиенических процедур. Помощь при смене постельного и нательного белья, стрижке ногтей, мытье тела (при болях и тугоподвижности суставов, мышечных болях и слабости больной не может самостоятельно справиться с этими элементарными действиями).
5. Рацион больного должен быть обогащен витаминами группы В, С, D, ненасыщенными жирными кислотами. Рекомендуется ограничить потребление поваренной соли. Рацион должен быть сбалансирован, пища – калорийной, легкоусвояемой.
6. Выполнение упражнений лечебной физкультуры, направленных на профилактику обездвиживания пораженных суставов, разработку различных групп мышц. При дерматомиозите назначается специальный комплекс упражнений для мимической мускулатуры лица, уменьшения сгибательных контрактур в суставах (особенно межфаланговых). Выполняются активные и пассивные движения во всех суставах. Занятия лечебной физкультурой проводятся в период минимальной активности иммуновоспалительного процесса при тщательном контроле состояния больного.
Во время лихорадки требуется уход за больным согласно плану, описанному в главе «Хронический бронхит».
7. Учитывая необходимость длительного лечения, риск возникновения разнообразных осложнений от применяемых препаратов (особенно при назначении глюкокортикостероидов, цитостатиков), важно регулярно проводить беседы с больным, объясняя смысл проводимого лечения, убеждая его быть терпеливым, обращать внимание на положительный эффект от терапии, стимулировать проявление положительных эмоций. Также обязательны беседы с родственниками больного. Надо разъяснить им суть заболевания, цели и направления лечения, возможные осложнения, убедить быть терпеливыми и оказывать больному всестороннюю поддержку.
8. Необходимо помочь больному рационально организовать работу и отдых (отказаться от ночной работы, предотвращать физические и эмоциональные перегрузки).
Заболевания опорно-двигательного аппарата
Основные симптомы при заболеваниях опорно-двигательного аппарата
Для заболеваний опорно-двигательного аппарата характерны боль в суставах, нарушение подвижности сустава, контрактуры, деформация суставов, изменения мышц (гипотрофия), рентгенологические изменения в пораженных суставах.
Деформирующий остеоартроз
Деформирующий остеоартроз – хроническое дегенеративное заболевание суставов, приводящее к их деформации.
Этиология
Чрезмерная физическая нагрузка на суставной хрящ, наследственная предрасположенность.
Предрасполагающие факторы: несбалансированность питания, профессиональные вредности и другие интоксикации, злоупотребление алкоголем, перенесенные вирусные инфекции, избыточная масса тела, эндокринные заболевания, другие заболевания опорно-двигательного аппарата (плоскостопие, сколиоз), перенесенные травмы суставов.
Клинические проявления
Боль в суставах, появляющаяся и усиливающаяся при нагрузке, уменьшающаяся и исчезающая ночью, в состоянии покоя.
Характерны суставные боли, которые возникают в начале движения, а затем исчезают.
«Заклинивание» сустава вследствие вклинения между суставными поверхностями кусочков некротизированного хряща. В остальном ограничение подвижности в суставах выражено слабо.
Хруст при движениях в суставах.
Деформация (изменение конфигурации) сустава.
Осложнения
Вторичный синовит, гемартрозы, остеонекрозы.
Диагностика
1. ОАК, ОАМ.
2. Биохимический анализ крови.
3. Рентгенография суставов.
4. Биопсия синовиальной оболочки, исследование синовиальной жидкости.
Чаще деформирующим остеоартрозом болеют женщины старше 50 лет. При данном патологическом состоянии обычно поражаются тазобедренные суставы, реже – коленные, локтевые, плечевые, мелкие суставы кисти.
Лечение
1. Лечебный режим.
2. Рациональное питание.
3. Медикаментозная терапия: хондропротекторы, ингибиторы протеолитических ферментов, метаболическая терапия, нестероидные противовоспалительные препараты, поливитамины, антиоксиданты.
4. Физиотерапия.
5. ЛФК, массаж.
6. Хирургическое лечение (ортопедическое).
7. Санаторно-курортное лечение.
Профилактика
1. Нормализация массы тела.
2. Активный образ жизни.
3. Своевременное лечение травм и заболеваний суставов.
Сестринский уход
1. Так как основным этиологическим фактором в развитии заболевания является чрезмерная нагрузка на суставы, то один из компонентов лечения является разгрузка пораженных суставов. Больному противопоказаны продолжительная ходьба, подъемы и спуски по лестницам, длительное пребывание на ногах, ношение тяжестей. При ходьбе больной должен пользоваться палкой для опоры или костылями, отдыхать каждые 10 мин. Если работа больного связана с вышеперечисленными нагрузками, ее необходимо сменить.
2. Еще один способ разгрузки суставов – уменьшение массы тела (борьба с ожирением). С этой целью советуют придерживаться стола № 8 (см. Ожирение). Больному необходимо регулярно устраивать разгрузочные дни (творожные, кефирные, яблочные, рисово-компотные, мясные, овощные и т. д.).
3. ЛФК. Назначаются общеукрепляющие упражнения для неповрежденных суставов. Упражнения для пораженного сустава производятся в положении лежа на боку, спине, сидя или занимаются ЛФК в бассейне. Для пораженного сустава показаны маховые упражнения (для увеличения объема движений) и упражнения на сопротивление (для увеличения мышечной силы). Активные упражнения чередуют с упражнениями на расслабление для мышечных групп с повышенным тонусом. Все они должны выполняться систематически (лучше ежедневно). При поражении суставов нижних конечностей и позвоночника рекомендуется дозированная ходьба, при поражении суставов верхних конечностей – легкие виды труда. При всех формах заболевания полезны плавание, велосипедная езда.
4. Лечебный массаж. Проводится расслабляющий массаж для мышц с повышенным тонусом и тонизирующий – для гипотрофированных, ослабленных мышц.
Заболевания системы крови
Железодефицитная анемия
Железодефицитная анемия – заболевание, связанное с недостатком железа в крови и костном мозге, в результате чего нарушается синтез гемоглобина и возникают трофические расстройства в тканях.
Этиология
Хроническая кровопотеря (вследствие маточного, желудочно-кишечного кровотечений), повышенная потребность в железе (при беременности, родах, лактации, в период роста и полового созревания), недостаточное поступление железа в организм, нарушение всасывания железа (хронический энтерит, операции на тонком кишечнике), нарушение транспорта железа.
Клинические проявления
Отмечаются слабость, повышенная утомляемость, снижение трудоспособности, шум в ушах, головокружение, мелькание «мушек» перед глазами, сердцебиение, одышка при физической нагрузке, обмороки, тахикардия, гипотония.
При осмотре отмечаются бледность кожи и слизистых оболочек. Характерна низкая устойчивость к различным инфекционным заболеваниям. Выраженность заболевания зависит от того, насколько организм адаптирован к анемии, пола и возраста пациента.
При исследовании крови больных с железодефицитной анемией определяют снижение количества эритроцитов, гемоглобина, уменьшение цветового показателя.
Осложнения
Нарушения работы внутренних органов.
Диагностика
1. ОАМ, ОАК, исследование кала на скрытую кровь.
2. Определение уровня сывороточного железа.
3. Биохимический анализ крови.
4. Иммунологический анализ крови.
5. ЭКГ.
6. Эхокардиография.
7. УЗИ органов брюшной полости, матки и придатков (у женщин).
Лечение
1 Устранение причинного фактора анемии.
2. Диетотерапия.
3. Медикаментозная терапия: препараты железа, поливитаминотерапия.
Профилактика
1. Рациональное питание.
2. Лечение желудочно-кишечных заболеваний.
Сестринский уход
1. Нужно выявлять и проводить санацию очагов хронической инфекции.
2. Рекомендуется лечебное питание, обогащенное витаминами и железом. Требуется увеличить потребление следующих железосодержащих продуктов: субпродуктов (печени, почек, легких), телятины, говядины, круп овсяной и гречневой, пшеничной, бобовых, белых грибов, рыбы (особенно сельди), фруктов (чернослива, изюма, яблок, абрикосов, персиков), овощей, зелени.
Кроме железа, для нормального образования гемоглобина необходимо достаточное поступление в организм других минеральных веществ – меди, кобальта, марганца и цинка. Медь содержится в говядине, почках, крупах, бобовых, грибах, фруктах, ягодах (арбузе, клюкве, землянике); марганец – в крупах, бобовых, зелени (щавеле, петрушке, шпинате), ягодах; цинк – в мясе птицы, яйцах, дрожжах, сыре, субпродуктах; кобальт – в молоке, мясе, бобовых, ягодах, орехах, зелени и овощах. Показан больным железодефицитной анемии мед (при отсутствии противопоказаний).
3. После нормализации уровня гемоглобина и эритроцитов надо регулярно проходить профилактическое лечение (особенно женщинам с обильными менструациями), которое заключается в курсовом приеме препаратов железа.
4. Больной, перенесший анемию, должен находиться на диспансерном учете и дважды в год сдавать кровь на общий анализ и определение уровня сывороточного железа.
Характерными симптомами железодефицитной анемии являются извращение вкуса и обоняния (желание съесть что-либо несъедобное и пристрастие к неприятным запахам), сухость, шелушение кожи, образование на коже трещин, ломкость ногтей, тусклость волос, трещины в углах рта.
В-дефицитная анемия
В-дефицитная анемия – анемия, связанная с недостатком в организме витамина В.
Этиология
Нарушение синтеза слизистой оболочкой желудка внутреннего фактора Касла (при атрофическом гастрите, раке желудка, после резекции желудка), нарушение всасывания витамина В в тонком кишечнике (после резекции кишечника, при раке тонкой кишки, применении некоторых лекарственных средств), повышенный расход витамина В (при глистной инвазии, многоплодной беременности, тиреотоксикозе), недостаточное поступление этого витамина с пищей (при строгом вегетарианстве).
Клинические проявления
Характерны нарастающая слабость, одышка, сердцебиение, головокружение, боли в сердце, отеки ног или общие отеки, жгучая боль в языке, периодический понос, онемение кончиков пальцев, ощущение ползания мурашек и покалывания в кистях и стопах. При осмотре отмечаются бледность кожи (иногда с лимонным оттенком) и желтоватый оттенок склер. На коже часто обнаруживают точечные кровоизлияния, пигментные пятна.
Типичным для В-дефицитной анемии является поражение языка – гунтеровский глоссит (сначала воспаленные участки языка приобретают яркую окраску, затем появляются трещины и высыпания, которые наиболее часто локализуются на кончике или боковых поверхностях органа. Постепенно сосочки языка атрофируются, он приобретает гладкий, блестящий вид – «лакированный» язык).
Анемия часто сопровождается симптомами гастрита и энтерита. Характерно увеличение печени, иногда селезенки.
Поражение ЦНС проявляется угнетением сухожильных рефлексов, нарушением координации движений, значительным нарушением глубокой чувствительности при сохранении поверхностной.
При исследовании крови отмечаются снижение содержания эритроцитов, увеличение цветового показателя, наличие специфических для этого вида анемии клеток мегалобластов (эритроцитов-гигантов).
Осложнения
Нарушение работы внутренних органов, деятельности центральной нервной системы.
Диагностика
1. ОАМ, ОАК, исследование кала на скрытую кровь и яйца гельминтов.
2. Биохимический анализ крови.
3. Иммунологический анализ крови.
4. ЭКГ.
5. Эхокардиография.
6. Фиброэзофагогастродуоденоскопия.
7. УЗИ печени и селезенки, поджелудочной железы.
8. Исследование желудочной секреции.
9. Фиброколоноскопия.
10. Стернальная пункция.
Лечение
1. Лечебное питание (отказ от вегетарианства).
2. Устранение этиологического фактора.
3. Медикаментозная терапия: препараты витамина В.
Профилактика
1. Рациональное питание.
2. Прием поливитаминных комплексов при состояниях, требующих повышенной потребности в витаминах (при беременности, заболеваниях пищеварительной системы и др.).
Сестринский уход
1. Витамин В содержится в мясе, субпродуктах, яйцах, сыре, поэтому эти продукты необходимо включать в рацион больного.
2. Больных, у которых анемия развивалась вследствие строгого вегетарианства, важно убедить во вреде подобного одностороннего питания, порекомендовать чтение соответствующей научно-популярной литературы.
3. Необходимо контролировать правильность и своевременность выполнения врачебных назначений, регулярность посещения врачебных осмотров и сдачи анализов.
Лейкозы
Лейкозы – злокачественные новообразования кроветворной ткани с первичным очагом в костном мозге и лимфоидной ткани и с последующим распространением (путем метастазирования) в селезенку, периферическую кровь, лимфатические узлы и другие ткани.
При остром лейкозе в костном мозге происходит развитие эмбриональных клеток крови, неспособных переходить в зрелые формы, и замещение ими нормальных клеток.
При хроническом лейкозе опухоль состоит из более зрелых и дифференцированных клеток.
Этиология
Ионизирующая радиация, вирусная инфекция, воздействие химических веществ (бензола и других промышленных ядов), генетические факторы.
Клинические проявления
Острый лейкоз. Начало заболевания может быть разнообразным – острым, постепенным, бессимптомным. Общие признаки: слабость, вялость, повышенная утомляемость, боль в суставах и костях, повышение температуры тела, головная боль. Отмечаются увеличение лимфатических узлов, печени, селезенки, обширные кровоизлияния в коже, носовые, маточные, желудочно-кишечные, легочные кровотечения, анемия, выраженная интоксикация (слабость, потливость, отсутствие аппетита, снижение массы тела, тошнота, рвота), частые инфекционные заболевания (пневмонии), принимающие тяжелое течение.
При инфильтрации лейкозными клетками органов развиваются внекостные очаги лейкоза. В ОАК отмечаются увеличение лейкоцитов за счет лейкозных клеток (до 100 × 10/л), бластные клетки.
Хронический лимфолейкоз – опухолевый процесс лимфоидной ткани. Опухоль состоит из незрелых лимфоцитов. Характеризуется генерализованным увеличением лимфатических узлов, селезенки и печени, развитием анемии. Отмечаются общая слабость организма, потливость, повышение температуры тела. При осмотре наблюдаются бледная кожа, кожная сыпь, увеличенные безболезненные лимфатические узлы (достигают размера куриного яйца). Поражение внутренних органов проявляется тошнотой, рвотой, поносом, развитием пневмонии, дистрофии миокарда. В терминальной стадии развивается кахексия, состояние больного очень тяжелое.
Хронический миелолейкоз – опухоль, локализующаяся в костном мозге, селезенке, печени и лимфатических узлах и состоящая из миелоидных элементов (созревающих гранулоцитов). Характерны симптомы общей интоксикации организма, субфебрильная температура тела, похудение, выраженная боль в левом подреберье, значительное увеличение селезенки и печени, боль в костях и суставах, геморрагический синдром (кровоизлияния, кровотечения). Развивается иммунодефицитное состояние, приводящее к началу гнойно-воспалительных процессов в различных органах.
Осложнения
Нейролейкемия, инфекции, язвенно-некротические поражения.
Иммунодефицитные состояния характерны для всех видов лейкозов и для лимфогранулематоза (особенно в период рецидива). Поэтому при уходе за такими больными необходимо проводить профилактику возникновения гнойно-воспалительных заболеваний.
Диагностика
1. ОАК, ОАМ.
2. Стернальная пункция или трепанобиопсия подвздошной кости и анализ пунктата костного мозга (миелограмма).
3. Биохимический анализ крови.
4. Цитохимические, цитогенетические и иммунологические методы исследования.
5. ЭКГ.
6. УЗИ сердца, печени, селезенки.
7. Радиоизотопное сканирование печени.
8. Спинно-мозговая пункция.
Профилактика
Избегание вредного воздействия радиации и химических веществ, вызывающих онкомутации клеток крови.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: дезинтоксикация, иммуномодуляторы, противорвотные препараты, цитостатики, лечение осложнений (анемии, геморрагического синдрома, инфекционных заболеваний), глюкокортикостероиды, витаминотерапия.
4. Трансплантация костного мозга.
5. Спленэктомия, лучевая терапия (при хроническом лейкозе).
Сестринский уход
1. Острый лейкоз является показанием для госпитализации больного в гематологический стационар. Больного помещают в асептическую палату, ограничивают посещение родственников (чтобы уменьшить риск инфицирования больного и развития тяжелых инфекционных заболеваний на фоне сниженного иммунитета).
2. Ограничивать контакт больного с окружающими людьми и посещение им мест большого скопления людей, часто менять положение лежачего больного в постели, регулярно проветривать комнату, укрывая в это время лежачего больного и прикрывая ему голову.
3. Питание больного должно быть калорийным, легкоусвояемым, витаминизированным. Кормить его нужно маленькими порциями, пища не должна быть грубой.
4. Прием цитостатиков нередко осложняется развитием рвоты. В этом случае необходимо регулярно давать больному противорвотные средства. При возникновении акта рвоты нужно подать больному посуду для сбора рвотных масс, поддержать голову (если пациент лежачий, повернуть его на бок и слегка опустить голову вниз для профилактики попадания рвотных масс в дыхательные пути). После окончания рвоты надо помочь ему прополоскать рот теплой водой, отваром ромашки.
5. Важно следить за чистотой кожных покровов, регулярностью проведения гигиенических процедур.
6. При повышенной температуре тела обеспечить уход согласно алгоритму ухода за лихорадящим больным.
7. Лежачим больным требуются тщательный уход за кожей, профилактика образования пролежней.
8. При выраженных обширных кровоизлияниях, мацерации кожи следует присыпать пораженные участки тальком.
9. Учитывая повышенную вероятность инфекционного поражения слизистых оболочек, особое внимание необходимо уделить уходу за полостью рта. Его надо регулярно полоскать дезинфицирующими растворами (бледным раствором перманганата калия, 2 %-ным раствором борной кислоты).
10. Больным лейкозами и лимфогранулематозом тепловые процедуры противопоказаны.
11. Контроль за приемом лекарственных средств, выполнением назначений врача, сдачей анализов.
Лимфогранулематоз
Лимфогранулематоз (болезнь Ходжкина) – опухолевое заболевание лимфатической системы.
Этиология
Не выявлена.
Клинические проявления
Характерно увеличение лимфатических узлов (вначале шейных, надключичных, подмышечных, узлов средостения, впоследствии – всех групп лимфатических узлов). Узлы плотные, спаяны между собой, впоследствии они сливаются и образуют конгломераты. Опухолевая интоксикация проявляется резкой слабостью, похудением, потливостью, повышением температуры тела, кожным зудом, болями в костях. Наблюдаются увеличение селезенки, поражение внутренних органов, развитие инфекционных заболевания с тяжелым течением. В ОАК отмечаются увеличение СОЭ (скорости оседания эритроцитов), уменьшение содержания лимфоцитов. При биопсии пораженных лимфатических узлов выявляются гигантские клетки Березовского – Штенберга.
Осложнения
Амилоидоз почек, кишечника, нарушение функции внутренних органов из-за их сдавления конгломератами лимфатических узлов.
Диагностика
1. ОАК, ОАМ, анализ кала.
2. Стернальная пункция или трепанобиопсия подвздошной кости и анализ пунктата костного мозга (миелограмма).
3. Биохимический анализ крови.
4. Биопсия периферических лимфатических узлов.
5. Цитохимические, цитогенетические и иммунологические методы исследования.
6. ЭКГ.
7. УЗИ сердца, печени, селезенки, почек, лимфатических узлов.
8. Рентгенологическое исследование (компьютерная томография) органов грудной клетки.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: цитостатики, иммунотерапия.
4. Лучевая терапия.
5. Спленэктомия.
Профилактика
Профилактических мер не существует.
Сестринский уход
Уход за больным лимфогранулематозом соответствует уходу при лейкозах.
Геморрагический васкулит
Геморрагический васкулит (болезнь Шенлейна – Геноха) – системное заболевание сосудов, при котором возникает воспаление и некроз стенок мелких сосудов.
Этиология
Бактериологическая инфекция, прием лекарственных препаратов, введение сывороток, вакцин, укусы насекомых, употребление продуктов, способных вызвать аллергические реакции (яиц, молочных продуктов, рыбы, клубники, шоколада, цитрусовых).
Геморрагический васкулит может начаться в любом возрасте. Максимальное число случаев геморрагического васкулита приходится на возраст 4–12 лет. Начало геморрагического васкулита возможно через 1–4 недели после ангины, ОРВИ, скарлатины или другого инфекционного заболевания.
Клинические проявления
Под воздействием иммуновоспалительного процесса возникает повышенная проницаемость мелких кровеносных сосудов, вследствие чего часть плазмы и эритроцитов попадает в окружающие ткани.
В зависимости от клинических симптомов различают следующие формы геморрагического васкулита – простую, суставную, абдоминальную, почечную, смешанную.
Простая (кожная) форма – наиболее легкий вариант заболевания. Высыпания на коже вначале имеют вид красноватых пятен, которые быстро принимают характер кровоизлияния. Характерна симметричность элементов, которые возникают преимущественно на разгибательной поверхности конечностей (чаще всего на голенях), а также на бедрах, ягодицах, стопах; в более редких случаях геморрагические элементы локализуются на предплечье, лице. На нижних конечностях высыпания концентрируются вблизи суставов (коленного, голеностопного). Отмечаются вялость, головная боль, потеря аппетита, незначительное повышение температуры тела. Кровоизлияния исчезают через 10–15 дней.
Суставная форма характеризуется, помимо симптомов общей интоксикации организма и кожных высыпаний, воспалительными явлениями в суставах. Кожа над ними гиперемирована, с отеками, отмечается нарушение функции сустава. Суставные симптомы могут развиваться одновременно с кожными проявлениями, предшествовать им или возникать позднее. Чаще всего поражаются крупные суставы – локтевой, коленный, голеностопный. Геморрагические высыпания локализуются главным образом в области суставов, сохраняются до 2 недель, затем постепенно проходят, температура нормализуется. Все суставные изменения проходят без следа.
Абдоминальная форма. Возникают спастические боли в животе, тошнота, рвота. Возможно желудочно-кишечное кровотечение (проявляется рвотой цвета кофейной гущи, меленой, гипотонией, тахикардией). Одновременно наблюдаются геморрагические кожные высыпания.
Почечная форма. Развивается картина гломерулонефрита – острого, подострого или хронического. Характерны гематурия, протеинурия, цилиндрурия, возникновение отеков, гипертензии. Эта форма заболевания может осложняться развитием острой или хронической почечной недостаточности. Поражение почек протекает на фоне кожных высыпаний, однако они могут предшествовать гломерулонефриту или, наоборот, следовать за ним.
Течение заболевания часто волнообразное и может длиться годами с чередованиями рецидивов и ремиссий. Прогноз в большинстве случаев благоприятный.
Осложнения
При абдоминальной и почечной формах возможно развитие перитонита, инвагинации кишок, гломерулонефрита, почечной недостаточности.
Диагностика
1. ОАК, ОАМ.
2. Биохимический анализ крови.
3. Иммунологический анализ крови.
4. Фиброэзофагогастродуоденоскопия.
5. Колоноскопия.
6. ЭКГ.
7. УЗИ почек.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: антикоагулянты, антиагреганты, глюкокортикостероиды, нестероидные противовоспалительные средства, негормональные иммунодепрессанты, переливание свежезамороженной плазмы, витаминотерапия, препараты железа.
4. Плазмаферез.
Профилактика рецидивов
1. Профилактика, своевременное выявление и лечение инфекционных заболеваний.
2. Отказ от профилактических прививок и туберкулиновых проб, назначение лекарственных препаратов (антибиотиков, витаминов и др.), часто являющихся аллергенами только в исключительных случаях.
3. Гипоаллергенная диета.
Сестринский уход
1. Лечение больного геморрагическим васкулитом проводится в стационаре.
2. После выписки домой больному необходимо создать эмоциональный и физический комфорт, препятствовать физическим и психическим перегрузкам.
3. Важно избегать переохлаждения.
4. После выписки из стационара больной должен питаться по принципам общего стола. Рекомендуется исключить из рациона продукты, способные вызвать аллергические реакции (морепродукты, шоколад, яйца, орехи, цитрусовые, клубнику).
5. По назначению врача нужно продолжать прием железосодержащих препаратов (для лечения анемии).
6. В течение 1 года больной, перенесший геморрагический васкулит, должен регулярно проходить диспансерные осмотры у терапевта, гематолога, при необходимости – у нефролога. Надо проконтролировать регулярность посещения врачей, сдачи анализов.
Болезни эндокринной системы
Сахарный диабет
Сахарный диабет – эндокринное заболевание, в основе которого лежит абсолютная или относительная недостаточность гормона поджелудочной железы – инсулина. Различают инсулинозависимый сахарный диабет (или сахарный диабет I типа) и инсулинонезависимый сахарный диабет (или сахарный диабет II типа).
Этиология
Наследственная предрасположенность, аутоиммунные процессы, вирусные инфекции, воздействие токсических веществ, ожирение.
Клинические проявления
Сахарный диабет I типа чаще развивается в молодом возрасте.
Сахарный диабет II типа постепенно развивается в зрелом возрасте, часто обнаруживается случайно при диспансерном осмотре.
В число основных симптомов входят слабость, полидипсия (выраженная жажда, больные могут выпивать до 5 л воды в сутки), полиурия (повышенное выделение мочи), полифагия (выраженное усиление аппетита), похудение (более характерно для сахарного диабета I типа), сухость во рту, кожный зуд. При осмотре больного наблюдаются гнойничковые (пиодермия) и грибковые поражения кожи, желтые липидные пятна в области век.
Нередко сахарный диабет сочетается с хроническими заболеваниями органов ЖКТ. Такие больные более подвержены заболеванию туберкулезом, пневмонией, пиелонефритом, циститом.
Больные сахарным диабетом должны регулярно проводить исследование уровня гликемии и глюкозурии при помощи тест-полосок. Это позволяет более длительное время поддерживать компенсированное течение заболевания вне стационара, реже госпитализировать больного.
Осложнения
При длительном течении, частых декомпенсациях, неадекватном лечении сахарного диабета развиваются сосудистые осложнения – ангиопатии. Поражение мелких сосудов, например нижних конечностей, называется микроангиопатией (поражение сосудов сетчатки – ретинопатией, почек – нефропатией), крупных – макроангиопатией (атеросклероз аорты, коронарных, церебральных и периферических артерий).
Диабетическая нефропатия характеризуется постепенным развитием почечной недостаточности, проявляется протеинурией, артериальной гипертензией, развитием отеков, а в терминальной стадии – уремией (накоплением азотистых шлаков в крови).
Диабетическая ретинопатия характеризуется постепенным падением остроты зрения (вплоть до слепоты).
Микроангиопатия нижних конечностей характеризуется нарастающим нарушением кровоснабжения дистальных отделов ног, приводящим к развитию трофических язв и гангрены конечности.
Тяжелым осложнением сахарного диабета является кома. Чаще всего наблюдаются гипогликемическая и диабетическая (кетонемическая) кома.
Гипогликемическая кома возникает вследствие резкого снижения содержания глюкозы в крови. Причинами гипогликемической комы могут быть передозировка инсулина или пероральных сахароснижающих средств, нарушение диеты (несвоевременный прием пищи после введения инсулина или недостаточное содержание углеводов в рационе), интенсивная физическая или психическая нагрузка, прием некоторых лекарственных препаратов.
Коматозное состояние развивается быстро (в течение нескольких минут). Ему предшествует гипогликемическое состояние, для которого характерны внезапная слабость, сильный голод, тахикардия, головокружение, дрожание рук, двоение в глазах, повышенное потоотделение, психомоторное возбуждение, возможны бред, галлюцинации, судороги. Проявления гипогликемической комы: больной без сознания, отмечаются судороги, зрачки расширены, кожа влажная, пульс и АД в норме, запах ацетона от больного не исходит. Опасность гипогликемической комы заключатся в риске развития отека мозга.
Гипергликемическая (кетонемическая, кетоацидотическая) кома наступает вследствие выраженной инсулиновой недостаточности, снижения утилизации глюкозы тканями, развития тяжелого кетоацидоза, в результате чего нарушаются обмен веществ и функционирование всех органов и систем.
Причины, приводящие к кетоацидотической коме: отсутствие инсулинотерапии, недостаточная инсулинотерапия, грубое нарушение диеты с повышенным потреблением легкоусвояемых углеводов и жиров. Коматозное состояние развивается медленно (в течение 1–2 дней). Вначале сознание больного сохранено, отмечаются вялость, сонливость, тошнота, боль в животе, жажда, учащенное мочеиспускание, головная боль. При осмотре больного наблюдаются сухость кожи и слизистых оболочек, сниженный тонус мышц, тахикардия, аритмия, от больного исходит запах ацетона.
При отсутствии своевременной помощи развивается прекома: заторможенность и вялость усиливаются, постепенно переходят в ступор, появляются рвота, одышка, снижение зрения, усиливаются боли в животе и головная боль. При осмотре: кожа сухая, лицо осунувшееся, глаза запавшие, глазные яблоки мягкие, на щеках румянец, дыхание шумное, глубокое, тахикардия, гипотония, рефлексы снижены. Через 1–2 ч. развивается собственно кетоацидотическая кома: сознание отсутствует, шумное дыхание с резким запахом ацетона в выдыхаемом воздухе, кожа и слизистые сухие, холодные, тонус мышц снижен, тоны сердца глухие, аритмия.
Диагностика
1. ОАК, ОАМ (с определением глюкозы, ацетона).
2. Анализ крови на сахар (сахарная кривая).
3. Биохимический анализ крови.
4. Исследование кислотно-щелочного состояния крови.
5. Исследование глазного дна.
6. ЭКГ.
7. Консультации эндокринолога, невропатолога, окулиста.
8. УЗИ органов брюшного пресса.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: инсулин, пероральные сахароснижающие средства, препараты, связывающие жирные кислоты, анаболики, витамины.
4. Лечение осложнений сахарного диабета.
5. Фитотерапия.
6. Физиотерапия.
7. ЛФК.
8. Эфферентные методы терапии: гемосорбция, плазмаферез.
Профилактика
Для сахарного диабета I типа: диспансеризация групп риска по сахарному диабету I типа.
Для сахарного диабета II типа:
1. Рациональное питание.
2. Нормализация массы тела.
3. Активный образ жизни.
Сестринский уход
1. При трудоустройстве больных сахарным диабетом необходимо учитывать, что для этого контингента противопоказана работа:
1) отличающаяся физическим и эмоциональным перенапряжением;
2) в условиях резко изменяющихся температур, в горячих цехах, на холоде;
3) при которой на кожные покровы и слизистые оболочки оказывается химическое, механическое или другое раздражающее воздействие;
4) сопровождающаяся повышенным риском для жизни и необходимостью повышенного внимания (пограничник, пилот, кочегар, водитель грузового и общественного транспорта, альпинист, электрик, монтажник-высотник, кровельщик);
5) связанная с ненормированным рабочим днем, командировками (особенно это касается больных инсулинозависимым сахарным диабетом, нуждающихся в инсулинотерапии);
6) затрудняющая соблюдение диеты (повар, кондитер).
Идеальная профессия для больного сахарным диабетом позволяет обеспечить чередование труда и отдыха и не связана с перенапряжением умственных и физических сил.
2. Больные сахарным диабетом должны обязательно пройти обучение в школе диабетиков.
Курс включает:
1) обучение методикам самостоятельного определения уровня сахара в крови (гликемии), уровня сахара в моче (глюкозурии), наличия ацетона в моче (ацетонурии);
2) ознакомление пациента с причинами и механизмом развития заболевания, основными его симптомами, направлениями в лечении сахарного диабета, прогнозом в области трудоспособности, качества и продолжительности жизни;
3) ознакомление с причинами возникновения, симптомами неотложных состояний (комы), обучение мерам по их профилактике и оказанию срочной помощи;
4) обучение больных соблюдению правильного режима труда и отдыха, организации правильного лечебного питания;
5) проведение занятий по лечебной физкультуре;
6) обучение пациента контролю за массой тела;
7) обучение больных методикам инсулиновых инъекций.
3. Пациент должен регулярно проводить исследование уровня гликемии и глюкозурии при помощи тест-полосок. Это позволяет более длительное время поддерживать компенсированное течение заболевания вне стационара, реже госпитализировать больного. Больные сахарным диабетом I типа должны проводить тест на содержание сахара в крови ежедневно. Больным сахарным диабетом II типа в состоянии компенсации проводить тест необходимо 2–3 раза в сутки в течение 2 произвольных дней каждую неделю. При нарушении состояния компенсации анализ должен проводиться ежедневно.
При компенсированном углеводном обмене перед каждым приемом пищи и через 1,5 ч. после еды должен определяться нормальный уровень сахара в крови. При ухудшении самочувствия больного или появлении малейших признаков декомпенсации сахарного диабета необходимо срочно провести исследование уровня сахара в крови для назначения корригирующего лечения. Дополнительный метод самоконтроля – определение наличия ацетона в моче. Этот метод применяется при высокой гликемии (более 13 ммоль/л) и глюкозурии (более 3 %), наличии сопутствующих заболеваний, при появлении тошноты и рвоты. Все результаты самоконтроля больной должен заносить в специальный дневник больного сахарным диабетом. На основе данных этого дневника проводится коррекция терапии (по согласованию с лечащим врачом).
4. Рацион больных сахарным диабетом должен быть сбалансированным по основным питательным веществам, содержать достаточное количество витаминов, минеральных веществ, растительной клетчатки (рекомендованы ягоды, грибы, овощи, сушеные яблоки, овсяная крупа, орехи, отруби, бобы). Увеличивают потребление растительных жиров, уменьшая количество животных (необходимо вводить в рацион растительные и животные жиры в соотношении 1: 1), исключить из употребления легкоусвояемые углеводы (хлебобулочные и кондитерские изделия, сахар, мед, манную крупу, рис, шоколад). Тем больным, которые не могут отказаться от сластей, рекомендуется применение сахарозаменителей (ксилита, сахарина, фруктозы).
Принимать пищу надо 4–5 раз в день с обязательным подсчетом потребляемых калорий и хлебных единиц. Больным сахарным диабетом II типа, страдающим ожирением, показаны низкокалорийная диета и регулярные разгрузочные дни (творожно-кефирный, мясной, огуречный, яблочный, кефирный). Кроме того, больным сахарным диабетом противопоказан алкоголь.
5. ЛФК. Больному рекомендуются утренняя гигиеническая гимнастика, дозированная ходьба по ровной местности, езда на велосипеде по ровной местности, занятия на велотренажере, ходьба на лыжах по ровной местности, бадминтон, волейбол, теннис, медленное плавание. Противопоказаны тяжелая атлетика, силовые виды спорта, участие в соревнованиях. Перед физической нагрузкой следует принимать углеводы для предотвращения гипогликемии.
Диффузный токсический зоб
Диффузный токсический зоб – заболевание, в основе которого лежит гиперфункция и гиперплазия щитовидной железы. Возникающий при этом гипертиреоз (повышенная продукция тиреоидных гормонов) приводит к нарушению работы всех органов и систем организма.
При заболеваниях щитовидной железы, сопровождающихся ее гиперфункцией, противопоказано длительное пребывание под прямыми солнечными лучами. Повышенная инсоляция (воздействие солнечных лучей) приводит к дополнительному выбросу тиреоидных гормонов и усиливает проявления тиреотоксикоза.
Этиология
Токсический зоб является аутоиммунным заболеванием, передающимся по наследству.
Клинические проявления
Отмечаются повышенная возбудимость, раздражительность, торопливая речь и суетливые движения, беспокойство, нарушение сна, прогрессирующее снижение массы тела, субфебрильная температура, общая слабость, потливость, чувство жара, ощущение перебоев в работе сердца, дрожание рук, импотенция, нарушение менструального цикла, слезотечение, светобоязнь.
При осмотре больного обращают на себя внимание экзофтальм (пучеглазие), наличие зоба (увеличенной щитовидной железы), атрофия мышц, блеск глаз, мелкое дрожание вытянутых рук. Характерны тахикардия и гипертония.
Осложнения
Токсический зоб может осложниться развитием тиреотоксического криза, тиреотоксической комы.
Диагностика
1. ОАК, ОАМ.
2. Биохимический анализ крови.
3. Иммунологическое исследование крови.
4. Исследование функции щитовидной железы (уровня гормонов в крови).
5. УЗИ щитовидной железы.
6. ЭКГ.
7. Исследование глазного дна.
8. Консультации окулиста, невропатолога.
Лечение
1. Медикаментозная терапия: тиреостатические средства, глюкокортикостероиды, иммуномодуляторы, β-адреноблокаторы, симптоматическая терапия.
2. Хирургическое лечение (субтотальная резекция щитовидной железы).
Профилактика тиреотоксического криза
1. Постоянное лечение гипертиреоза.
2. Избегание стрессов.
3. Избегание длительной инсоляции.
Сестринский уход
1. Следует обеспечить больному спокойную обстановку, устранить все раздражающие факторы.
2. При тяжелом течении заболевания с развитием тиреотоксического криза необходимо организовать постоянное наблюдение за больным. Ему показана госпитализация.
3. При выраженном экзофтальме вследствие неполного смыкания верхнего и нижнего век при моргании может возникать подсыхание роговицы, что приводит к нарушению трофики глаза, развитию кератита, язв, нарушению зрения. Для профилактики таких осложнений рекомендуется регулярно смачивать глазные яблоки питательными растительными растворами (витамином А, витаминными каплями).
4. Больные тиреотоксикозом вследствие усиления обменных процессов постоянно ощущают жар, склонны избавляться от лишней, по их мнению, одежды даже в зимнее время. Поэтому надо следить, чтобы такой больной был одет в соответствии с погодными и климатическими условиями, не раскрывался при проветривании комнаты в холодное время года.
4. При выраженном возбуждении, раздражительности, нарушении сна назначаются седативные средства растительного происхождения (настойки валерианы, пиона, пустырника). В тяжелых случаях врач прописывает больному транквилизаторы, снотворные препараты.
5. Рацион должен быть калорийным, включать необходимое количество белков, жиров, углеводов, витаминов и минеральных веществ. Особое внимание важно уделять сбалансированности рациона по витаминам группы В и йоду. Рекомендуется ограничивать употребление продуктов, оказывающих возбуждающее воздействие на центральную нервную систему (кофе, чая, шоколада). Больным токсическим зобом категорически противопоказан алкоголь.
6. Учитывая повышенную потливость больных, важным элементом лечения становится тщательный уход за кожей. Пациенты должны ежедневно принимать гигиенический душ или ванну, регулярно менять нательное и постельное белье.
7. При необходимости хирургического метода лечения с больным предварительно требуется провести беседу, объяснить, что консервативная терапия не дала желаемого эффекта, что ожидание эффекта от приема медикаментозных средств лишено смысла, а дальнейшая отсрочка операции приведет только к утяжелению состояния и уменьшению вероятности ее благоприятного исхода и излечения.
Заболевания, связанные с нарушением питания и обмена веществ
Ожирение
Ожирение – патологическое состояние, характеризующееся избыточной массой тела вследствие отложения жира в организме. В зависимости от избытка массы тела по отношению к идеальной массе тела различаются четыре степени ожирения:
1) избыток массы тела составляет 10–29 % – I степень;
2) 30–49 % – II степень;
3) 50–99 % – III степень;
4) свыше 100 % – IV степень.
Этиология
Алиментарный фактор (несбалансированность рациона, приводящая к тому, что калорийность пищи превышает затраты энергии), гиподинамия, конституциональное ожирение (врожденный переизбыток жировой ткани в организме), наследственная предрасположенность, эндокринный фактор (нарушение работы желез внутренней секреции – щитовидной железы, половых желез, гипофиза, гипоталамуса).
Клинические проявления
В зависимости от причины ожирения выделяют различные типы отложения жировой ткани.
При алиментарном ожирении избыточный жир накапливается постепенно, распределяется в области живота и бедер, более подвержены этому виду ожирения женщины и мужчины среднего возраста.
Эндокринное ожирение характеризуется неравномерным расположением жира. Так, при поражении надпочечников жировые отложения локализуются преимущественно в верхней части туловища, на лице, плечевом поясе. При этом, кроме избыточного отложения жира, проявляются другие симптомы (например, мускулинизация женщин и феминизация мужчин, нарушение менструального цикла при патологии яичников и т. д.).
Конституциональное ожирение начинает проявляться уже в раннем детском возрасте, часто остается на всю жизнь, с трудом поддается коррекции; распределение жира, как правило, равномерное. Избыточная масса тела дает дополнительную нагрузку на опорно-двигательный аппарат, сердечно-сосудистую и дыхательную системы, создавая предпосылки для возникновения различных хронических заболеваний.
Осложнения
Артроз, ишемическая болезнь сердца, дыхательная недостаточность.
Одним из основных методов лечения ожирения (неэндокринного) является активный образ жизни. При умеренном ожирении, отсутствии тяжелых поражений дыхательной и сердечно-сосудистой систем полезны занятия ЛФК.
Диагностика
1. ОАК, ОАМ.
2. Биохимический анализ крови.
3. Рентген черепа.
4. УЗИ надпочечников, матки и придатков.
5. ЭКГ.
Лечение
1. Коррекция образа жизни.
2. Лечение основного заболевания (при эндокринном ожирении).
3. Лечебное питание.
4. Медикаментозная терапия: средства, понижающие аппетит, стимулирующие липолиз (расщепление жира), диуретики.
5. ЛФК, массаж.
6. Физиотерапевтические методы лечения.
7. Психотерапия.
8. Хирургическое лечение.
9. Санаторно-курортное лечение.
Профилактика
1. Рациональное питание.
2. Активный образ жизни.
Сестринский уход
1. Рекомендуются утренняя гимнастика, лечебная гимнастика, дозированная ходьба (до 10 км в день), бег (по 10–25 мин. в день), плавание, танцы, езда на велосипеде, занятия на тренажерах, спортивные игры (волейбол, теннис, бадминтон).
2. Диетотерапия. Больной должен придерживаться лечебного стола № 8, ограничивать потребление продуктов, содержащих легкоусвояемые углеводы, макаронных изделий, круп. Запрещаются острые, пряные, копченые и соленые блюда, приправы, маринованные и консервированные продукты, мясные и рыбные бульоны, мороженое. Поваренная соль в пищу не добавляется, а выдается больному для досаливания блюд в количестве не более 8 г в сутки. Сахар из рациона исключается, вместо него используются сахарозаменители. Рекомендуется увеличить содержание в рационе растительной клетчатки и витаминизированных продуктов (овощей, ягод, фруктов). Показано пяти– или шестиразовое питание с последним приемом пищи не позднее чем за 3–4 ч. до ночного сна. Порции еды должны быть небольшими, есть советуют маленькой ложкой. Каждый прием пищи должен включать овощи и фрукты.
3. Полезны пребывание на свежем воздухе, сон с открытыми окнами или на открытой веранде, солнечные и воздушные ванны.
4. С больным необходимо регулярно проводить беседы, объясняя вред переедания, недостаточного движения. Надо оказывать моральную поддержку больному ожирением, вынужденному соблюдать диету, убеждать его, что бросать лечение на полпути нельзя, так как это приведет к еще большему увеличению массы тела.
Гиповитаминозы
Гиповитаминозы (витаминная недостаточность) – патологическое состояние, вызванное дефицитом каких-либо витаминов в организме.
Этиология
Недостаточное поступление витаминов в организм с пищей (несбалансированное или недостаточное питание), нарушение всасывания витаминов (при острых и хронических заболеваниях органов ЖКТ, глистной инвазии, после операций на желудке и кишечнике, при дисбактериозе), повышение потребности организма в витаминах (при беременности, кормлении, туберкулезе), при лечении лекарственными препаратами, являющимися антагонистами витаминов.
Клинические проявления
Гиповитаминоз А проявляется ухудшением зрения (отмечаются сухость роговицы, ухудшение зрения в сумерки – куриная слепота), поражением кожи, слизистых оболочек дыхательных путей и пищеварительного тракта (конъюнктивит, блефарит), замедлением роста костей. Потребность в витамине А составляет 0,5–2,5 мг в сутки.
Гиповитаминоз D: развитие рахита у детей и остеопороза у взрослых сопровождается переломами костей, кариесом зубов. Основное количество витамина D вырабатывается в коже под воздействием солнечных лучей. Суточная потребность – 100 МЕ.
Гиповитаминоз Е: невынашивание беременности, нарушения менструального цикла у женщин, потенции – у мужчин. Суточная потребность в витамине Е – 5–8 мг.
Гиповитаминоз С: цинга (отмечаются разрыхление и кровоточивость десен, выпадение зубов). Суточная потребность в витамине С – 70–100 мг.
Гиповитаминоз В: нарушение функций нервной системы, развитие полиневритов. Суточная потребность в витамине В – 1,4–2,4 мг.
Гиповитаминоз В: заболевания кожи, крови и желудочно-кишечного тракта, воспаление слизистой оболочки ротовой полости, появление трещин в углах рта. Суточная потребность – 1,5–3 мг.
Гиповитаминоз В: развитие дерматитов. Суточная потребность в витамине В – 2,0–2,2 мг.
Гиповитаминоз РР: повышенная утомляемость, вялость, бессонница, понижение сопротивляемости инфекциям, развитие пеллагры (появляются пятна на коже, поражается слизистая оболочка ротовой полости, нарушается работа нервной и сердечно-сосудистой систем). Суточная потребность в витамине РР – 15–25 мг.
Гиповитаминоз В: развитие злокачественной анемии, нарушение работы центральной нервной системы, развитие гастрита. Суточная потребность в витамине В – 2–5 мкг.
Осложнения
Авитаминозы.
Диагностика
Определение концентрации витаминов в крови или ее сыворотке.
Лечение
1. Поливитаминные препараты в лечебных дозах.
2. Если развитие гиповитаминоза связано с наличием у больного какого-либо заболевания, то в основе лечения гиповитаминоза должна лежать терапия основного заболевания.
3. Включение в рацион продуктов, являющихся источниками дефицитного витамина:
1) источники витамина А: сливочное масло, сливки, творог, сыр, яйца, печень морских животных и крупного рогатого скота, морковь, сладкий перец, шиповник, облепиха, тыква, абрикосы;
2) источники витамина D: сливочное масло, яйца, рыбий жир (особенно из печени трески), печень животных;
3) источники витамина Е: растительные масла (хлопковое, кукурузное, подсолнечное), печень животных, яйца, злаковые, бобовые;
4) источники витамина С: свежие ягоды, овощи, фрукты, особенно шиповник, капуста, облепиха, черная смородина, сладкий перец;
5) источники витамина В: хлеб, хлебобулочные изделия, бобовые, печень животных, мясо, молочные продукты;
6) источники витамина В: молоко и молочные продукты, яйца, мясо, рыба, печень животных;
7) источник витамина В: мясо, печень, рыба, яйца, бобовые, крупы, молоко, кисломолочные продукты, картофель;
8) источники витамина РР: молоко, бобовые, печень, почки, мясо, яйца, рыба, кисломолочные продукты;
9) источники витамина В: печень, почки, легкие, мясо, рыба, яйца, сыр, морепродукты, молочные продукты.
В таблице 2 указано содержание витаминов в самых употребляемых продуктах.
Таблица 2. Содержание витаминов в продуктах питания (в 100 г)
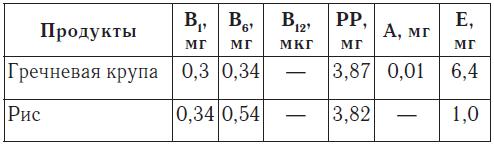
Продолжение таблицы
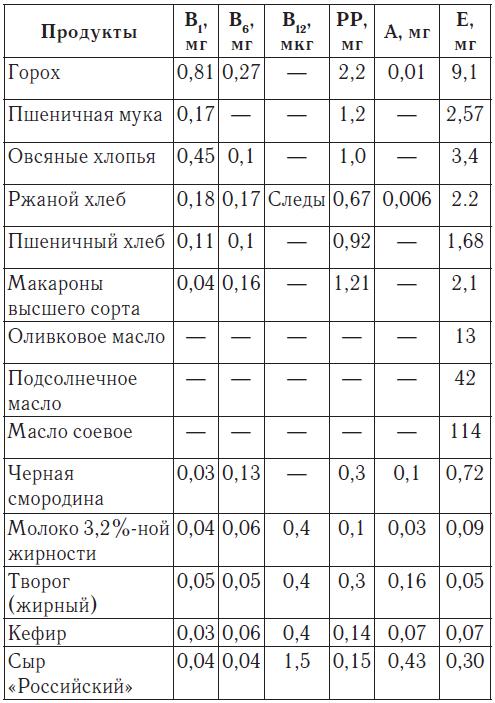
Окончание таблицы
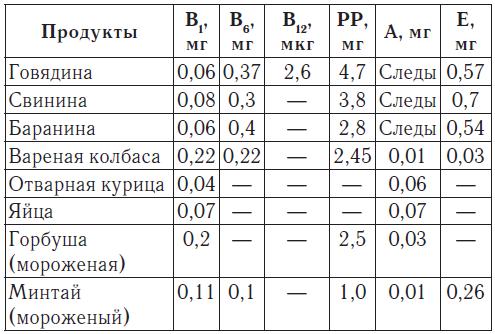
Подагра
Подагра – это заболевание, характеризующееся нарушением обмена мочевой кислоты и накоплением ее в различных тканях (в том числе и в суставах).
Этиология
Генетический дефект в ферментах, участвующих в обмене мочевой кислоты.
Предрасполагающие факторы: переедание, чрезмерное потребление мясной пищи, злоупотребление алкогольной продукцией, гиподинамия.
Клинические проявления
Чаще заболевание начинается с классического приступа подагры, который развивается внезапно у практически здорового человека. Появляются интенсивные боли в первом плюснефаланговом суставе (большом пальце стопы), отмечаются припухлость сустава, гиперемия кожи над ним. Через некоторое время кожа над суставом становится багровой, блестит, горячая на ощупь, движения в суставе невозможны. Отмечается повышение температуры тела до фебрильных значений. Продолжительность приступа – 8 дней. По окончании приступа все симптомы полностью сворачиваются, подвижность в суставе восстанавливается. Возникновение следующих приступов провоцируется нарушением диеты, физическими перегрузками, травмой, приемом алкоголя. По мере прогрессирования заболевания у больного развивается хронический подагрический полиартрит с поражением нескольких суставов (чаще поражаются суставы нижних конечностей). При этом нарушается конфигурация суставов, возникают деформации, ограничивается подвижность в пораженных суставах (вплоть до полного обездвиживания).
Специфическими признаками подагры являются тофусы – узелки, содержащие соли мочевой кислоты, окруженные соединительной тканью. Тофусы располагаются на ушах, локтях, пальцах рук, на лбу, на поверхностях плеч, предплечий, голеней. Нередко у больных подагрой развивается почечнокаменная болезнь.
Осложнения
Полагрические полиартриты, мочекаменная болезнь.
Диагностика
1. ОАК, ОАМ.
2. Биохимический анализ крови.
3. Анализ мочи по методам Зимницкого, Нечипоренко.
4. Проба Реберга.
5. Рентгенография пораженных суставов.
6. Исследование синовиальной жидкости, пунктатов тофуса.
7. Определение количества мочевой кислоты, выделенной с мочой за сутки.
Лечение
1. Лечебный режим.
2. Лечебное питание.
3. Медикаментозная терапия: нестероидные противовоспалительные препараты, глюкокортикостероиды, антиподагрические средства.
4. Физиотерапия.
5. Фитотерапия.
6. Хирургическое лечение.
Профилактика
1. Рациональное питание.
2. Достаточное употребление жидкости (1,5–2 л в сутки).
Сестринский уход
1. Больному рекомендуется вести активный образ жизни, бороться с малоподвижностью на работе (производственная гимнастика), стараться избегать чрезмерных физических нагрузок, эмоциональных стрессов. Рекомендуются меры, направленные на релаксацию: аутотренинг, дыхательные упражнения, прогулки на свежем воздухе, культурные мероприятия.
2. Рациональное питание. Питание больного осуществляется согласно лечебному столу № 3. Из рациона исключаются продукты животного и растительного происхождения, содержащие большое количество пуринов: субпродукты (печень, почки, мозг), мясо молодых животных, жирные сорта мяса, бульоны из рыбы и мяса, паштеты, ливерная колбаса, шпроты, килька, сардины, щавель, шпинат, редис, спаржа, грибы, бобовые, малина, брусника. Ограничивается потребление отварных мяса и рыбы, колбасных изделий, пряностей, крепкого чая, кофе, какао, шоколада. Снижается потребление поваренной соли до 8 г в сутки. Потребление жидкости (при отсутствии заболеваний сердечно-сосудистой системы и нормальной функции почек) увеличивается до 2,5 л в сутки.
Рекомендуются молочные продукты и цельное молоко, фруктовые, ягодные, овощные соки, компоты, кисели, отвар шиповника, минеральные воды (щелочные), морсы. Особенно показано применение цитрусовых и соков из них, так как они способствуют выведению из организма солей мочевой кислоты. В рацион включаются следующие продукты: молоко, молочные продукты, хлеб, мучные изделия, изделия из круп, сахара, мед, варенье, овощи, фрукты и ягоды (кроме тех, что противопоказаны).
Прием пищи – 5–6 раз в день. Способы приготовления пищи – отваривание, запекание, приготовление на пару. При ожирении необходимо исключить из употребления легкоусвояемые углеводы, жиры, следует проводить разгрузочные дни. Больным запрещается употребление алкоголя, особенно пива, портвейна, хереса.
3. ЛФК. Рекомендуется лечебная гимнастика с применением активных и пассивных упражнений, суставной гимнастики (упражнения с максимально возможной амплитудой движений в суставах). Используются маховые, круговые, ротационные движения в суставах, упражнения с палкой, легкими гантелями. Исходное положение для активных упражнений – сидя, стоя, лежа; для пассивных: при поражении суставов рук – сидя, при поражении суставов ног – лежа. Показаны ходьба с одновременным движением рук и ног, упражнения с мячом, спортивные игры, езда на велосипеде, дозированная ходьба. В стадии компенсации заболевания рекомендуются пеший туризм, подвижные спортивные игры, прогулки на лыжах, коньки.
4. Мероприятия при остром приступе подагры: обеспечить больному полный физический и психический покой, придать возвышенное положение больной конечности (подложить подушку под руку или ногу), приложить к пораженному суставу пузырь со льдом. В периоде разрешения показаны согревающие компрессы (спиртовые, полуспиртовые). Давать пациенту обильное питье до 2,5 л жидкости в день (при нормальном функционировании почек и сердечно-сосудистой системы).
5. Больной подагрой находится на диспансерном наблюдении у терапевта и ревматолога, а потому необходимо обеспечить его явку на диспансерные осмотры, своевременную сдачу анализов, прохождение рентгенологического исследования.
| Назад | Оглавление | Далее |