Советы по уходу
29. Реанимационные мероприятия
29.1. Последние стадии жизни
Технический и культурный прогресс человечества позволил появиться на свет новым наукам и дисциплинам, к числу которых относится и реаниматология - наука об оживлении организма.
Умирание - это не только качественный скачок - переход от жизни к смерти, но и более или менее длительный процесс, проходящий ряд последовательных стадий. При умирании функции органов и систем выключаются в определённой последовательности. Учитывая, что несовместимые с жизнью изменения развиваются постепенно, имеются научные основания для вмешательства в этот процесс с целью борьбы с необоснованной смертью. Возможность восстановления важнейших функций организма (дыхания, кровообращения, центральной нервной системы) в период умирания доказана не только исследованиями в эксперименте, но и громадной медицинской практикой.
Последними стадиями жизни - этапами умирания - являются:
- преагональное состояние;
- агония:
- клиническая смерть.
29.1.1. Преагональное состояние
Характеризуется угнетённым сознанием, кожные покровы бледные или цианотичные, глазные рефлексы сохранены, тахипноэ и тахикардия сменяются брадипноэ и брадикардией, артериальное давление снижается до 60 мм рт. ст. и ниже, пульс нитевидный или не пальпируется, происходит прогрессивное угнетение электрической активности мозга и стволовых рефлексов, нарастание глубины кислородного голодания всех органов и тканей. Преагональное состояние может продолжаться несколько часов, а иногда и суток.
29.1.2. Агония
Сознание и глазные рефлексы отсутствуют, наблюдается резкая бледность кожных покровов, акроцианоз, артериальное давление не определяется, пульс
на периферических сосудах не пальпируется, тоны сердца глухие, дыхание неадекватное, редкое, судорожное. При агонии иногда наблюдается внезапная активация стволовых центров, которая приводит к кратковременному повышению артериального давления, восстановлению синусового ритма, усилению дыхания, электрической активности мозга, восстановлению сознания. Эта вспышка очень кратковременная и заканчивается полным угнетением всех жизненных функций.
29.1.3. Клиническая смерть
Для нормальной жизнедеятельности организма необходима постоянная доставка кислорода к клеткам. Транспорт кислорода к клеткам осуществляют системы органов дыхания и кровообращения. Поэтому при остановке дыхания и кровообращения окислительно-восстановительные процессы, происходящие в клетке с участием кислорода, становятся невозможными, что приводит к гибели клеток различных органов и систем и организма в целом. Однако смерть организма не наступает непосредственно в момент остановки сердца и дыхания. Между жизнью и смертью существует своеобразное «переходное состояние, которое еще не является смертью, но уже не может быть названо жизнью» (В.А. Неговский). Такое состояние называется клинической смертью, и оно может быть обратимым. В этот период необратимые повреждения клеток, прежде всего ЦНС, пока еще отсутствуют.
Длительность периода клинической смерти лимитируется устойчивостью к гипоксии именно клеток коры головного мозга. В условиях нормотермии временной интервал не превышает 5 минут. На длительность клинической смерти, кроме сроков отсутствия кровообращения, существенное влияние оказывают характер и продолжительность предшествующего периода умирания (преагония, агония). Если больной в течение длительного времени находится в условиях выраженной гипотонии (например, в результате кровопотери или сердечной недостаточности), то оживление даже через несколько секунд после остановки кровообращения может оказаться невозможным, так как все компенсаторные возможности к этому времени оказываются уже исчерпанными. И наоборот, при внезапной остановке сердца у здорового человека (электротравма) продолжительность клинической смерти обычно увеличивается.
Важным фактором, влияющим на процесс умирания, является температура окружающей среды. При понижении температуры обмен веществ протекает менее интенсивно и, соответственно, с меньшей потребностью тканей в кислороде. Гипотермия повышает устойчивость клеток коры головного мозга к гипоксии.
Внимание! Реанимационные мероприятия необходимо начинать как можно раньше!
Для установки факта клинической смерти достаточно наличия трёх признаков:
- отсутствие сознания. Потеря сознания наступает через 10-15 секунд после остановки кровообращения. Сохранение сознания исключает остановку кровообращения;
- отсутствие пульса на сонных артериях, что свидетельствует о прекращении в организме кровообращения;
- отсутствие дыхания или наличие дыхания агонального типа. Об остановке дыхания свидетельствует отсутствие дыхательных экскурсий грудной клетки и брюшной стенки. Агональный тип дыхания характеризуется периодическими судорожными сокращениями дыхательной мускулатуры. Однако при этом одновременно сокращаются мышцы вдоха и выдоха, поэтому вентиляции лёгких не происходит. Если в этот момент не начать искусственное дыхание, то агональное дыхание через несколько секунд перейдет в апноэ.
Дополнительным признаком наступления клинической смерти является расширение зрачков с их утратой реакции на свет. Проявляется этот признак через 45-60 секунд после прекращения кровообращения через головной мозг. Кроме этого, величина зрачка и время его расширения зависят от медикаментов и химических препаратов, которые пациент мог принимать ранее. Например, после приёма опиатов или фосфорорганических соединений (карбофос) зрачок более длительное время остается суженным. Для начала базовой сердечно-лёгочной реанимации достаточно наличия трёх основных признаков клинической смерти. Период клинической смерти организма начинается с остановки кровообращения и продолжается до необратимых изменений в органах. Затем наступает биологическая смерть.
Нейроны, основные функциональные элементы нервной системы, не обладают способностью к регенерации - они высоко специализированы и гибель их невосполнима. Поэтому конечной целью любых реанимационных мероприятий является восстановление функций мозга. Комплекс простейших методов первичной реанимации доступен как врачам, так и лицам, не имеющим медицинского образования. Нередко терминальные состояния возникают за пределами лечебных учреждений, в отсутствие медицинских работников, и требуют от лиц, находящихся поблизости, простейших, эффективных мер. К сожалению, не только лица, не имеющие медицинского образования, но и врачи, средние медицинские работники, часто применяют малоэффективные, а иногда и вредные приёмы реанимации. Летальность во внебольнич-ной обстановке у лиц, перенесших клиническую смерть, составляет в среднем 82-95%. Поэтому в последнее время во многих странах мира предпринимаются настойчивые попытки обучения гражданского населения простейшим приёмам доврачебной реанимации.
29.1.4. Остановка кровообращения
Из всех существующих терминов - остановка сердца, остановка кровообращения, cardias arrest, сердечная синкопа - наиболее целесообразным, как в теоретическом так и в практическом смысле, представляется термин «остановка кровообращения», как наиболее полно отражающий суть возникшей ситуации - т.е. прекращение насосной функции сердца, хотя при этом может сохраняться определённая электрическая активность миокарда или беспорядочное сокращение отдельных мышечных волокон (трепетание, фибрилляция) или резкая брадикардия с малым сердечным выбросом (неэффективное сердце).
Причинами внезапной остановки кровообращения могут быть:
- гипоксия;
- гиперкапния;
- нарушения водно-электролитного обмена и кислотно-щелочного равновесия;
- вегетативные рефлексы;
- острая коронарная недостаточность (спазм, тромбоз коронарных сосудов);
- острая гиповолемия;
- прямое механическое воздействие на сердце (травма грудной клетки);
- действие лекарственных веществ (сердечные гликозиды, адреномимети-ки и др.);
- эмоционально-психические факторы;
- поражение электрическим током.
29.2. Реанимация
29.2.1. Первичные реанимационные мероприятия
Это действия, осуществляемые для выведения пациента из остро возникших состояний, непосредственно угрожающих его жизни. Сердечно-лёгочная реанимация является частью первичных реанимационных мероприятий и включает комплекс последовательных активных действий по восстановлению нарушенных функций дыхания и кровообращения.
Цель реанимационных мероприятий - оживление человека как социального существа.
Симптомы остановки дыхания и кровообращения:
- отсутствие пульса на сонной артерии (время появления - сразу же);
- потеря сознания (время появления - через 20-30 секунд);
- агональное дыхание или остановка дыхания (время появления - через 30-60 секунд);
- широкие зрачки, не реагирующие на свет (время появления - через 60-90 секунд);
- бледность кожных покровов, цианоз.
29.2.2. Основные реанимационные мероприятия
Для правильного выбора алгоритма проведения расширенной реанимации и интенсивной терапии необходимо установить электрофизиологические механизмы прекращения кровообращения. ЭКГ позволяет выделить три его разновидности:
- асистолия - полное прекращение электрической активности сердца;
- фибрилляция желудочков или желудочковая тахикардия;
- электрическая активность без пульса.
Асистолия - полное прекращение сокращения сердца, должна обязательно подтверждаться в двух электрокардиографических отведениях, где фиксируется прямая линия. Желудочковая тахикардия - только с высокой частотой сокращений, которая не обеспечивает эффективного кровообращения. Электрическая активность без пульса - это различные виды электрической активности сердца, не сопровождающиеся его эффективными сокращениями. В состав этой группы входит классическая электромеханическая диссоциация, при которой на экране монитора можно увидеть нормальный синусовый ритм, но признаки кровообращения будут отсутствовать. Возможно появление брадисистолий, редких желудочковых ритмов или идиовентри-кулярного ритма (ритм умирающего сердца).
Необходимо соблюдение строгой последовательности в проведении сердечно-лёгочной реанимации. Для запоминания последовательности первичных реанимационных мероприятий используется так называемое АВС - правило Сафара (профессор Питсбургского университета Питер Сафар):
A. (Airway) Восстановление и поддержание проходимости дыхательных путей.
B. (Breathing) Искусственная вентиляция лёгких.
C. (Circulation) Сердечная реанимация - непрямой массаж сердца.
А. Восстановление и поддержание проходимости дыхательных путей
- Запрокинуть голову пациента назад. Ладонь одной руки положить под шею, другой рукой, положенной на лоб, голову пациента запрокинуть назад. Ось вращения проходит через атлантоокципитальный (С1) сустав;
Внимание! Запрокидывание головы противопоказано при подозрении на травму шейного отдела позвоночника.
- вывести вперёд нижнюю челюсть. Для этого располагающийся за головой пациента врач двумя руками охватывает голову, ладони рук прижимают уши пациента, концевые фаланги пальцев фиксируют нижнюю челюсть за её углы. Движением вперёд и вверх выдвигают нижнюю челюсть;
Внимание! Выведение нижней челюсти обязательно! Независимо от вида искусственной вентиляции лёгких (рот в рот или рот в нос).
- открыть рот пациента при попытке проведения искусственной вентиляции лёгких «рот в рот»;
- удалить инородные тела и механически очистить рот и глотку:
- введённым в рот пациента большим пальцем одной руки прижать язык к дну ротовой полости и оттянуть нижнюю челюсть, открывая рот;
- указательным пальцем другой руки провести вдоль внутренней поверхности щеки глубоко в глотку к основанию языка;
- изгибая палец крючком, пытаются переместить инородный предмет в рот и затем извлечь его. При необходимости приём повторить. При подозрении на инородные тела, расположенные глубже, использовать щипцы или провести приём Геймлиха.
Приём Геймлиха возможно исполнить при положении пациента в горизонтальном и вертикальном положениях.
Горизонтально. Выполняющий реанимацию широко разводит бёдра пациента и кладёт выступ ладони одной руки на живот между пупком и мечевидным отростком грудины. Затем производят 6-10 коротких толчков по направлению к позвоночнику и голове. Выполнение этого приёма требует особой осторожности, так как может привести к повреждению внутренних органов.
Вертикально. Располагаясь сзади, по отношению к стоящему или сидящему пациенту, обхватить его двумя руками на уровне между пупком и реберными дугами и сделать несколько толчкообразных надавливаний на брюшную стенку. При безуспешности приём можно повторять многократно.
- Отсосать жидкое содержимое полости рта и носоглотки при помощи электроотсоса, вакуум-аспиратора, ножного портативного отсоса и т.п. Произвести крикотиреоидотомию (при обширной травме костей лицевого черепа, обструкции верхних дыхательных путей вследствие отёка, кровотечения, инородного тела, при невозможности проведения эндотрахеальной интубации, выполняется врачом).
Для поддержания проходимости дыхательных путей необходимо поддерживать голову в запрокинутом, а нижнюю челюсть - в выведённом вперёд положении. Ввести воздуховод (орофарингеальная трубка Гуэдела) или назофарингеальную трубку Вендля. Выполнить интубацию.
В. Искусственная вентиляция лёгких.
Методики проведения
- Рот в рот.
- Рот в нос.
- Рот - воздуховод (воздуховод Сафара).
Методика проведения искусственного дыхания «рот в рот» (рис. 284)
Выполнение манипуляции:
- положить руку на лоб пациента и указательным и большим пальцами этой руки зажать нос;
- губами плотно обхватить рот пациента и произвести два медленных полных выдоха (по 1-1,5 секунды, затем пауза 2 секунды).

Второй вдох проводится только после первого выдоха. На рот пациента желательно положить платок или салфетку. В настоящее время промышленностью выпускаются специальные салфетки;
- в течение пяти секунд пытаться определить пульс на сонных артериях;
- при сохранённом пульсе и не восстановившемся самостоятельном дыхании провести искусственную вентиляцию лёгких со следующей частотой:
- взрослые - 10-14 в минуту;
- новорождённые - 40 в минуту;
- грудные - 30-40 в минуту;
- дети до 6 лет - 20-30 в минуту;
-школьники до 12 лет - 20 в минуту.
Если искусственная вентиляция лёгких проводится с помощью аппарата, устанавливается следующий дыхательный объём:
- взрослые - 500-1000 мл;
- грудные дети - 50-100 мл;
- дети младшего возраста до 6 лет - 100-200 мл;
- школьники до 12 лет - 200-400 мл;
Внимание! Даже при выведенной нижней челюсти слишком быстрая и сильная искусственная вентиляция лёгких может вызвать вздутие живота из-за попадания воздуха в желудок.
- индикаторами достаточной вентиляции лёгких служат дыхательные движения грудной клетки, выход воздуха во время самостоятельного выдоха и оксигенация на периферии. При проведении реанимационных мероприятий несколькими людьми один из них должен надавливать на щитовидный хрящ (приём Селика);

- если дыхание не восстанавливается, следует поменять положение головы и повторить искусственную вентиляцию лёгких;
- если эта мера не приносит успеха, используют приём Геймлиха для горизонтального положения больного, освобождающий верхние дыхательные пути от инородных тел.
Методика искусственного дыхания «рот
При искусственном дыхании «рот в нос» осуществляется аналогичная подготовка, и выдох в дыхательные пути пострадавшего производится через нос; рот предварительно закрывают первым пальцем руки, фиксирующей нижнюю челюсть. Отогнуть голову больного назад, прижать свои губы к носу больного. Выдохнуть в нос больного.
Методика искусственного дыхания «рот - воздуховод»
При специализированной помощи проходимость дыхательных путей восстанавливается с помощью воздуховодов. В рот больного вводится воздуховод (рис. 285), который предотвращает западение языка, что облегчает проведение реанимационных мероприятий.
При специализированной помощи искусственная вентиляция лёгких может осуществляться с помощью мешка Амбу (рис. 286).
С. Сердечная реанимация непрямой массаж сердца
При отсутствии пульса на сонных артериях в качестве первого мероприятия наносят сильный удар кулаком с расстояния 30 см в область середины грудины (при эффективности этого мероприятия появляется пульс на сонной артерии). При отсутствии пульса на сонных артериях после удара кулаком в области сердца немедленно начинают проводить непрямой массаж сердца.

Сложенные вместе руки накладывают на груд-Рис. 287. Положение рук при ную клетку на два пальца выше мечевидного отро-непрямом массаже сердца, стка грудины. На грудную клетку надавливают двумя руками, причём выступ одной ладони упирается в тыльную поверхность кисти другой.
Плечи выполняющего массаж должны находиться прямо над сомкнутыми руками; руки в локтях необходимо держать прямыми (рис. 287).
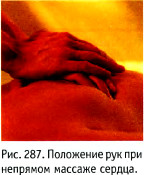
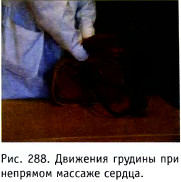
На грудину надавливают выступом ладони, но не пальцами, строго по направлению к позвоночнику на глубину 3-5 см. Массаж должен быть плавным и ритмичным, с одинаковой продолжительностью сдавливания и расслабления (рис. 288). Во время расслабления полностью прекращают давление на грудную клетку, но выступ ладони должен оставаться в контакте с нею. Рекомендуемая частота массажа - 80-ЮО надавливаний в минуту. Соотношение времени компрессии и интервала между компрессиями 1:1.
Контроль эффективности (каждые 1-3 минуты в течение 5 секунд):
- появление пульса на сонной артерии;
- сужение зрачков;
- постепенное исчезновение цианоза.
Согетание наружного массажа сердца с искусственной вентиляцией лёгких
- Первый вдох (продолжительность 1-1,5 секунды);
- дождаться выдоха;
- второй вдох (продолжительность 1-1,5 секунды);
- если пульс на сонной артерии не появился, немедленное комбинированное применение искусственной вентиляции лёгких и массажа сердца.
Метод реанимации одним реаниматором (соотношение между наружным массажем сердца и искусственной вентиляцией лёгких 15: 2):
- 15 надавливаний за 10 секунд;
- 2 вдоха, каждый по 1-1,5 секунды за 5 секунд;
- контроль через 4 цикла (1 минуту) - прервать реанимационные мероприятия на 5 секунд, чтобы определить пульс на сонной артерии.
Метод реанимации двумя реаниматорами (соотношение между наружным массажем сердца и искусственной вентиляцией лёгких 5:1):
- 5 надавливаний за 3-4 секунды;
- пауза 1-1,5 секунды для вдоха (осуществляет второй реаниматор);
- по окончании вдоха - сразу же 5 надавливаний;
- контроль через 10 циклов (1 минуту) - прервать реанимационные мероприятия на 5 секунд, чтобы определить пульс на сонной артерии.
Рис. 288. Движения грудины при непрямом массаже сердца.
Можно сочетать различные варианты искусственной вентиляции лёгких с непрямым массажем сердца:
- непрямой массаж сердца с искусственной вентиляции лёгких по методу «рот в рот»:
- непрямой массаж сердца с искусственной вентиляции лёгких с использованием дыхательного мешка.
Внимание! При проведении реанимационных мероприятий несколькими людьми крайне важна чёткая согласованность их действий. В условиях острого дефицита времени руководство бригадой реаниматоров автоматически берёт на себя врач, оказавшийся у головы пациента и проводящий искусственную вентиляцию лёгких. Он должен контролировать:
- адекватное выполнение основных приёмов реанимации;
- своевременное проведение дефибрилляции;
- своевременную установку и поддержание системы для внутривенной инфузии;
- быстрое (не более 30 секунд) и своевременное (как можно раньше) выполнение интубации трахеи;
- проведение лекарственной терапии в правильной последовательности и точной дозировке.
Он также несёт ответственность за решение о прекращении реанимационных мероприятий.
29.2.3. Расширенные реанимационные мероприятия
Необходим всегда надёжный венозный доступ. Следует как можно раньше обеспечить один или несколько венозных доступов.
29.2.3.1. Оксигенотерапия (рис. 289)
Необходимо обеспечить максимально раннее начало искусственной вентиляции лёгких с высокой концентрацией кислорода (вплоть до 100%).
29.2.3.2. Медикаментозная терапия
Адреналин является препаратом выбора при остановке кровообращения. Благодаря способности переводить мелковолновую, высокочастотную фибрилляцию желудочков в крупноволновую, введение адреналина увеличивает эффективность дефибрилляции. Повышение диастолического давления в аорте ведёт к улучшению коронарного кровотока. Адреналин вводят в/в
взрослым 0,5-1 мг, детям 0,01 мг/кг, эндотрахеально (увеличить дозу вдвое по сравнению с в/в введением на 10 мл 0,85%-ного физиологического раствора). Повторные дозы для взрослых 0,5-1 мг - каждые 5 минут. Лидокаин применяется при неэффективности повторной дефибрилляции, для профилактики фибрилляции желудочков сердца после эффективной дефибрилляции и в отсутствие дефибриллятора.
Внимание! Лидокаин вводят только после эффективного введения адреналина. Повторное введение допускается только в половинной дозе и не ранее чем через 10 минут. Решение о введение лекарственных препаратов принимает врач.
Гидрокарбонат натрия компенсирует предполагаемый метаболический ацидоз и повышает эффективность дефибрилляции. Введение гидрокарбоната натрия начинают не ранее чем через 10 минут после остановки кровообращения. Вводят непосредственно после адреналина. Смешивать адреналин и натрия гидрокарбонат в одном шприце нельзя, так как адреналин при этом может инактивироваться. Гидрокарбонат натрия вводят только в/в в дозе 1 ммоль/кг для всех возрастов. Повторное введение на догоспитальном этапе противопоказано.
При выраженной брадикардии можно восстановить достаточный уровень самостоятельного кровообращения путём введения атропина в/в в дозе 0,5-1 мг (максимум 2 мг).
29.2.3.3. Дефибрилляция
Одним из наиболее важных мероприятий сердечно-лёгочной реанимации является ранняя дефибрилляция. Чем раньше она проводится, тем больше шансов на прерывание фибрилляции желудочков и восстановление нормального ритма. Необходимым условием эффективности дефибрилляции является одновременная деполяризация значительной части миокарда («критической массы»). Это достигается при прохождении тока достаточной величины, поскольку именно величина тока является определяющим моментом в достижении эффекта дефибрилляции. Величина тока зависит, в основном, от двух факторов:
- подаваемого на электроды напряжения;
- сопротивления между электродами.
Показания:
- электрокардиографически зарегистрированные фибрилляция или трепетание желудочков:
- неэффективность основных реанимационных мероприятий. Противопоказания: отсутствуют.
Оснащение:
- дефибриллятор (рис. 290);
- электродный гель;
- электрокардиограф (рис. 291).
Положение пациента: лёжа на спине. Выполнение манипуляции:
- нанести на поверхность электродов достаточный слой специальной пасты (для снижения сопротивления кожи);
- включить дефибриллятор;
- установить режим дефибрилляции (асинхронный);
- установить необходимый уровень энергии разряда (первый разряд дефибрилляции 200 Дж);
- зарегистрировать ЭКГ;
- включить зарядное устройство;
- поместить электроды на грудную клетку одним из двух вариантов:
- один электрод - справа от рукоятки грудины, другой - над верхушкой сердца кнутри от соска по срединно-ключичной линии,
- один электрод - спереди слева от грудины, другой - сзади под левой лопаткой;
- плотно прижать электроды к коже больного. Громко предупредить окружающих о готовности к дефибрилляции;
- убедиться, что никто не касается пациента и кровати;
- вызвать разряд, нажав пусковую кнопку на ручке электрода;
- если эффект не был достигнут, повторить дефибрилляцию на новом<.

Внимание! Помощники должны приостановить реанимационные мероприятия, не касаться пациента и не допускать контакта с металлическими предметами.
- разрядить прибор;
- проконтролировать ЭКГ;
- пальпировать пульс на сонной артерии;
- продолжить искусственную вентиляцию лёгких;
- при необходимости - многократное повторение с пошаговым увеличением мощности на 100 Дж до 400 Дж. Для взрослых - 3 Дж/кг, максимум до 5 Дж/кг; для детей - начальная энергия 2 Дж/кг, максимум до 4 Дж/кг.
Внимание! Если регистрируется фибрилляция желудочков, следует немедленно произвести дефибрилляцию. При необходимости - повторить двукратно без интервала. При неэффективности дефибрилляции немедленно возобновить основные реанимационные мероприятия. При дефибрилляции у пациента с имплантированным водителем ритма один электрод должен располагаться не менее чем в 10 см от водителя ритма, а второй - в проекции верхушки сердца.
Осложнения:
- временное или постоянное нарушение работы искусственного водителя ритма может потребовать его замену;
- возможно возникновение ожогов кожи, обычно I степени. Лечение проводится в соответствии со степенью ожога.
Алгоритм мероприятий при подозрении на фибрилляцию желудогков сердца
Основные реанимационные мероприятия (если фибрилляция желудочков обнаружена, сразу немедленно провести дефибрилляцию):
- при неэффективности: дефибрилляция 200 Дж;
- при неэффективности: дефибрилляция 300 Дж;
- при неэффективности: дефибрилляция 400 Дж;
- при неэффективности: продолжить или возобновить основные реанимационные мероприятия, обеспечить надёжный доступ к вене, по возможности выполнить интубацию трахеи;
- при неэффективности: 0,5-1 мл адреналина в/в или двойная доза через трахеальную трубку. Повторять реанимационные мероприятия через каждые 5 минут;
- при неэффективности: дефибрилляция максимально допустимым напряжением электротока;
- при неэффективности: лидокаин 1 мг/кг в/в или через трахеальную трубку. При необходимости повторить однократно через 10 минут;
- при неэффективности: дефибрилляция максимально допустимым напряжением электротока;
- при неэффективности: инфузионный раствор гидрокарбоната натрия 1 ммоль/кг в/в. Инфузия начинается не ранее чем через 10 минут;
- при неэффективности: дефибрилляция максимально допустимым напряжением электротока. В перерывах сразу же возобновлять основные реанимационные мероприятия.
Контроль эффективности реанимационных мероприятий:
- ежеминутный контроль пульса на сонной артерии;
- контроль за изменением диаметра зрачка;
- появление самостоятельного дыхания;
- кровоснабжение слизистых оболочек.
Внимание! Для контроля пульса на сонной артерии и появления самостоятельного дыхания разрешается прерывать основные реанимационные мероприятия не более чем на 5 секунд. В документах обязательно фиксируют не только проводимые мероприятия, но и результаты контроля.
29.2.4. Окончание реанимационных мероприятий
Реанимационные мероприятия прекращаются при:
- восстановлении самостоятельной сердечной деятельности, обеспечивающей достаточный уровень кровообращения (прекращение массажа сердца);
- восстановлении самостоятельного дыхания (прекращение искусственной вентиляции лёгких и переход к вспомогательному дыханию);
- передаче пациента реанимационной бригаде скорой помощи;
- отсутствии самостоятельной электрической активности сердца при продолжительности реанимационных мероприятий более 30 минут.
Внимание! В случае переохлаждения, утопления, электротравмы, поражения молнией, отравления наркотиками реанимационные мероприятия продолжают до 60 минут.
29.2.5. Сердечно-лёгочная реанимация в педиатрии
Основные принципы сердечно-лёгочной реанимации одинаковы как для взрослых, так и для детей. Однако некоторые технические моменты её проведения существенно отличаются, что обусловлено анатомо-физиологическими особенностями детского организма.
Контроль пульса у детей до 1 года лучше проводить не на сонной, а на плечевой артерии, прижимая её по внутренней поверхности плеча в средней его части, к плечевой кости.
При проведении искусственной вентиляции лёгких маленьким детям воздух вдувается через нос и рот одновременно, следует ограничиваться тем объёмом, который необходим для поднимания грудной клетки.
Закрытый массаж сердца у детей имеет существенные особенности в различных возрастных группах. У детей до 1 года можно применять «охватывающий» метод, при котором реаниматор со стороны живота охватывает грудную клетку ребенка четырьмя пальцами с обеих сторон, а большими пальцами надавливает на середину грудины по линии сосков с частотой 120 в минуту. Сердце у маленьких детей расположено сравнительно выше, чем у
взрослых. Грудина при массаже должна прогибаться на 1,5-2 см. Можно уложить ребенка на свою руку и проводить массаж двумя пальцами одной руки.
Детей от 1-3 лет кладут на жесткое основание и делают компрессии двумя пальцами с частотой 120 в минуту в точке на середине грудины на 1 см ниже линии сосков. Детям от 3-10 лет нажатия производят основанием ладони одной руки с частотой 90 в минуту.
Внимание! Прекардиальные удары детям не производят!
Атропин при реанимации у детей применяется в разведении: 1 мл 0,1%-ного раствора на 10 мл изотонического раствора натрия хлорида. Адреналин также применяется в разведении 1:10 000 на 10 мл изотонического раствора натрия хлорида.
29.2.6. Юридические основы прекращения и отказа от проведения сердечно-лёгочной реанимации
В рач или фельдшер, решая вопрос о прекращении или отказе от проведения сердечно-лёгочной реанимации и констатации смерти больного, должен действовать в рамках закона. Главными юридическими документами при этом являются:
1. «Основы законодательства Российской Федерации по охране здоровья граждан». Приняты 22.07.1993 г. постановлением Верховного Совета Российской Федерации № 5489-1.
Ст. 32. Согласие на медицинское вмешательство.
Ст. 33. Отказ от медицинского вмешательства.
Ст. 45. Запрещение эвтаназии.
Ст. 46. Определение момента смерти: констатация смерти осуществляется медицинским работником (врачом или фельдшером). Критерии и порядок определения момента смерти человека, прекращения реанимационных мероприятий устанавливаются положением, утверждённым М3 РФ.
2. Временная инструкция по констатации смерти. Приложение к приказу М3 РФ от 10.08.93. № 189.
3. Проект «Положения о критериях и порядке определения момента смерти человека и прекращения реанимационных мероприятий». (Изложен в письме М3 РФ.)
Показания: к прекращению и отказу от проведения сердечно-лёгочной реанимации, изложены в Положении М3 РФ 1994 г.
Сердечно-лёгочная реанимация должна начинаться при любой внезапной остановке сердца, и по ходу реанимации должны выясняться обстоятельства и наличие показаний для сердечно-лёгочной реанимации. Если реанимация не была показана, её прекращают.
Сердечно-лёгочная реанимация не показана в следующих случаях:
- если смерть наступила на фоне применения полного комплекса интенсивной терапии, показанной данному больному, и была не внезапной, а связанной с несовершенством медицины при таком заболевании;
- у больных с хроническими заболеваниями в терминальной стадии, безнадёжность и бесперспективность сердечно-лёгочной реанимации у таких больных должна быть заранее определена консилиумом врачей и зафиксирована в истории болезни: обычно к таким больным относят последние стадии злокачественных новообразований, нарушений мозгового кровообращения, сепсиса, несовместимые с жизнью травмы и т.п.;
- если установлено, что с момента остановки сердца (при нормальной температуре окружающей среды) прошло свыше 25 минут;
- у больных, заранее зафиксировавших свой обоснованный отказ от сердечно-лёгочной реанимации в медицинских документах.
Сердечно-лёгочная реанимация может быть прекращена непрофессионалами при отсутствии признаков эффективности в течение 30 минут или по указанию специалистов.
При работе профессионалов сердечно-лёгочная реанимация может быть прекращена в следующих ситуациях:
- если по ходу сердечно-лёгочной реанимации выяснилось, что она больному не показана;
- если при использовании всех доступных методов сердечно-лёгочной реанимации не отмечено признаков эффективности в течение 30 минут;
- если наблюдаются многократные остановки сердца, не поддающиеся никаким медицинским воздействиям.
29.3. О констатации биологической смерти
Биологическая смерть наступает после клинической смерти в случаях, когда не проводится сердечно-лёгочная реанимация или реанимационные мероприятия прекращены. Биологическая смерть представляет собой некротический процесс всех тканей, начиная с нейронов головного мозга, некроз которых происходит в пределах 1 часа после остановки кровообращения, а затем сердца, почек, лёгких и печени, некроз которых наступает в пределах 2 часов после остановки кровообращения. Некроз кожи наступает лишь через несколько часов или даже дней.
Достоверными признаками наступления биологической смерти являются посмертные изменения:
- трупные пятна;
- трупное окоченение.
Трупные пятна своеобразное окрашивание кожи за счёт стекания и скопления крови в нижерасположенных участках тела. Они начинают формироваться через 2-4 часа после прекращения сердечной деятельности. Степень их выраженности зависит от темпа умирания организма. Обычно трупные пятна имеют сине-фиолетовую или багрово-фиолетовую окраску. Начальная стадия формирования трупных пятен - это посмертный гипостаз (до 14 часов). При нажатии пальцем на трупное пятно в стадии гипостаза оно исчезает и восстанавливается снова после снятия нагрузки через несколько секунд. Сформировавшиеся трупные пятна (после 14 часов) при надавливании не исчезают.
Трупное окоченение - своеобразное уплотнение и укорочение скелетных мышц, создающее препятствие для пассивного движения в суставах. Трупное окоченение проявляется спустя 2-4 часа после прекращения кровообращения, достигает максимума к концу 1 суток и самопроизвольно разрешается на 3-4 сутки.
Тестовые задания:
1. Стандартная методика проведения СЛР в обязательном порядке вклюгает в себя:
a. Искусственную вентиляцию лёгких.
b. Массаж сердца.
c. Восстановление проходимости дыхательных путей.
2. Искусственное дыхание прекращается сразу после появления самостоятельных вдохов вне зависимости от глубины самостоятельного дыхания:
a. Правильно.
b. Неправильно.
3. Чтобы ликвидировать западение корня языка у пострадавшего во время СЛР, необходимо:
a. Выдвижение вперёд и поддержание нижней челюсти.
b. Запрокидывание головы назад.
c. Приподнимание головы с небольшим наклоном кпереди.
4. Непрямой массаж сердца следует нагинаты
a. После съёмки ЭКГ, уточняющей состояние сердечного ритма.
b. Сразу при появлении признаков остановки кровообращения.
5. Темп непрямого массажа сердца должен составлять:
a. Не менее 80 ударов в минуту;
b. Не менее 60 ударов в минуту;
c. 80-100 ударов в минуту.
6. При налигии в истории болезни написанного больным заявления об обоснованном отказе от реанимации, СЛР:
a. Проводят.
b. Не проводят.
7. При эффективной сердегно-лёгогной реанимации наблюдается:
a. Сужение зрачков.
b. Определяется пульс на центральных артериях.
c. Больной приходит в сознание.
8. Частота контроля эффективности реанимации:
a. Каждую минуту.
b. Каждые 2-3 минуты.
c. Каждые 5-6 минут.
9. Тогка приложения силы рук массирующего при непрямом массаже сердца:
a. Средняя треть грудины.
b. Нижняя треть грудины.
c. Пятое межреберье по левой среднеключичной линии.
10. При проведении искусственного дыхания по методу «рот в рот»:
a. Удалить съёмные зубные протезы.
b. Производить вдувание воздуха с частотой 2-5 раз в минуту.
c. Производить одно вдувание после 5 надавливаний на грудину при реанимации двумя реаниматорами.
d. Производить два вдувания после 15 надавливаний на грудину при реанимации одним реаниматором.
11. При клинигескои смерти наблюдается:
a. Отсутствие сознания и рефлексов.
b. Цианоз кожных покровов.
c. Асистолия и отсутствие дыхания.
d. Судороги.
e. Расширение зрачков.
f. Отсутствие реакции зрачков на свет.
g. Снижение температуры тела ниже 20 °С.
h. Помутнение и высыхание роговицы глаза.
i. Симптом «кошачий глаз».
12. Биологигеская смерть - это:
a. Обратимый этап умирания.
b. Бессознательное состояние.
c. Необратимый этап умирания.
d. Отсутствие пульса и дыхания.
| Назад | Оглавление | Конец |