Медицинская реабилитация
Глава 1. Немного из анатомии человека
Для того чтобы решить, каклечить болезнь, нужно, по крайней мере, знать, как она называется. Ведь правильно поставленный диагноз — половина успешного лечения. Второй важной составляющей является понимание причин болезни, а также механизмов, запущенных этими причинами, которые привели к страданию. А чтобы разобраться в этом, необходимо знание анатомии и понимание физиологических процессов, происходящих в позвоночнике и суставах. Зачастую, говоря о проблеме позвоночника, мы забываем о том, что причиной какого-либо неблагополучия может быть, допустим, плоскостопие или заболевание коленного сустава, т.е. патология, которая меняет осевые нагрузки и в вышележащих суставах, вплоть до шейного отдела позвоночника. Вот почему эта глава почти полностью посвящена строению позвоночника.
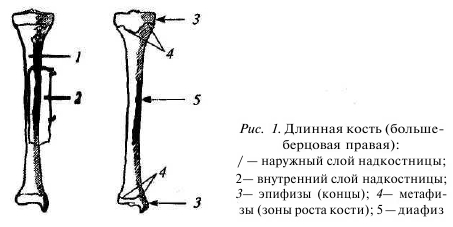
Для начала поговорим о костях. Кости являются твердой опорой для мягкпхтканей тела и рычагами, перемещающимися силой сокращения мышц. Они защищают головной и спинной мозг, органы грудной клетки и малого таза. Костная ткань представляет собой своеобразный склад минералов, содержит красный и желтый костный мозг, которые играют важную роль в процессе кроветворения и обмене веществ. Кости в целом, а их более двухсот (203—206) в человеческом организме, образуют скелет. Сама кость состоит из кортикальной и губчатой ткани, снаружи покрыта надкостницей, или периостом. Она, как чулок, покрывает кость, в ней находятся сосуды, нервы, а также слой костеобразующих клеток, формирующих кость. Надкостницей не покрыты только суставные поверхности кости. Их покрывает суставной хрящ. Кости различаются по форме: они бывают длинные, короткие и плоские. Длинные кости имеют концы и тело (рис. 1).
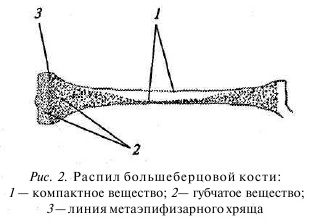
На поверхности кости наблюдаются различной величины и формы возвышения, углубления, площадки, отверстия, отростки, выступы, шипы, гребни, бугры, бугорки, шероховатые линии, вдавлення и другие образования. В трубчатых костях между концами и телом расположена метафизарная зона. В течение всего периода детства и юности (до 18—25 лет) и этой зоне сохраняется прослойка хряща (зона роста) — метаэпифизарныйхрящ. Благодаря размножению его клеток кость растет в длину (рис. 2). Под надкостницей находится твердое вещество кости, образующее ее поверхностный слой, его еще называют компактным веществом. В глубине кости — губчатое вещество, имеющее ячеистую структуру, в ячейках которого находится костный мозг. Такое строение кости в полной мере соответствует принципам строительной механики: обеспечение максимальной прочности при наименьшей затрате материала. Прочность кортикальной кости составляет 1/10 прочности стали, а прочность губчатой кости — 1/10 прочности компактной кости.
Кости скелета можно разделить на кости туловища, череп, кости верхней конечности и кости нижней конечности.
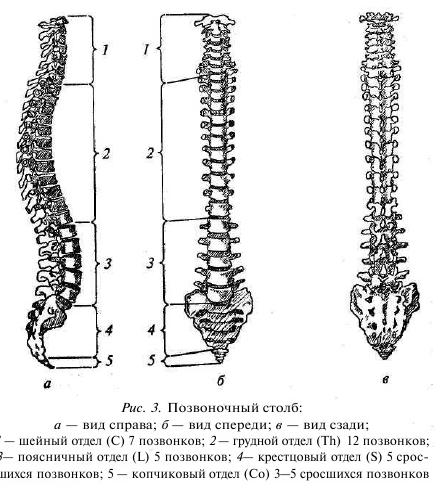
К костям туловища относятся позвонки и кости грудной клетки, ребра и грудина. У человека 33—34 позвонка, реже 35. Расположены они в виде налагающихся друг на друга костных колец, складывающихся в одну колонну — позвоночный столб. Последний подразделяется на следующие отделы: шейный (семь позвонков), грудной (двенадцать позвонков), поясничный (пять позвонков), крестцовый (пять позвонков) и копчиковый отдел (четыре-пять по-
звонков). Позвоночный столб взрослого человека имеет четыре искривления — шейное, грудное, поясничное и крестцовое, при этом шейные и поясничные искривления, называемые лордозами, выпуклостью обращены кпереди, а грудное и тазовое искривления (кифозы) — кзади. Кроме того, все позвонки делят на две группы — истинные и ложные. К истинным относят шейные, грудные и поясничные позвонки, к ложным — крестцовые позвонки, сросшиеся в крестцовую кость, и копчиковые, сросшиеся в копчиковую кость (рис. 3).
Позвонки имеют несколько отличную форму в различных отделах, но, не углубляясь в анатомические особенности каждого позвонка, рассмотрим строение двух поясничных позвонков, а также двух верхних шейных, поскольку матушка-природа сделала их абсолютно не похожими на остальные, позже вы поймете почему. Итак, сначала о шейных позвонках. Они настолько уникальны, что получили собственные имена: I — атлант, держащий голову; II — осевой, на его оси вращается атлант вместе с головой. У первого шейного позвонка нет тела (рис. 4, а), он состоит из передней и задней дужек и двух боковых масс, сверху и снизу покрытых суставными поверхностями для сочленения с черепом и нижележащим позвонком.
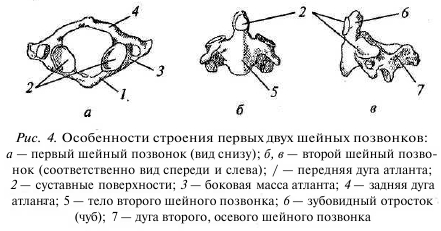
Для второго шейного позвонка характерен дополнительный отросток, выступающий вверх из тела позвонка — зуб, обеспечивающий ось вращения атланту и увеличивающий амплитуду вращения головы (рис. 5). Остальные позвонки имеют сходное строение и отличаются в основном размером. Итак, позвонок состоит из тела, дуги и отростков (рис. 6).
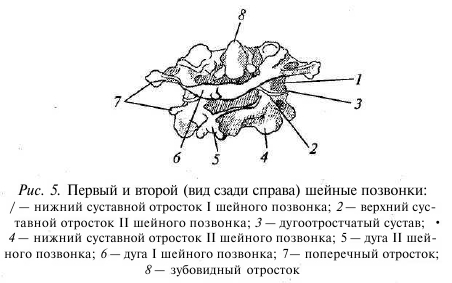
Рис. 6. Поясничный позвонок: а — вид спереди; 6 — вид сбоку; в — вид сверху; / — тело позвонка; 2 — ножка дуги; 3 — верхний суставной отросток; 4 — суставная поверхность; 5— остистый отросток; б — поперечный отросток; 7— нижний суставной отросток; 8 — суставная поверхность; 9 — нижняя позвоночная вырезка; 10— верхняя позвоночная вырезка
Тело — передняя часть позвонка — сверху и снизу ограничено замыкательными поверхностями, обращенными соответственно к выше- и нижележащему позвонкам. Спереди и с боков поверхность несколько вогнута, а сзади — уплощенная. Тела позвонков соединены между собой межпозвонковыми дисками и образуют весьма гибкую колонну — позвоночный столб. Дуга позвонка ограничивает сзади и с боков позвоночное отверстие. Располагаясь одно над другим, позвоночные отверстия образуют позвоночный канал, в котором залегает спинной мозг.
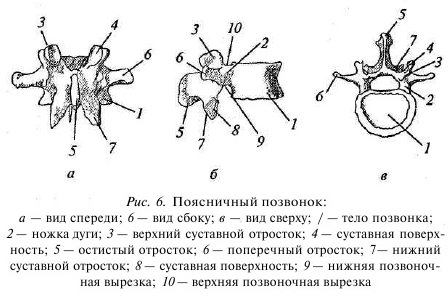
На основании дуги позвонка, там, где она крепится ктелу, имеются верхние и нижние вырезки. Верхняя вырезка одного позвонка, прилегая к нижней вырезке вышележащего позвонка, образует межпозвонковое отверстие, через которое проходят спинномозговой нерв и сосуды (так называемый корешок спинного мозга). Позвонок насчитывает семь отростков. Они выступают на дуге позвонка в разных направлениях.
Один из них непарный, он направлен от середины дуги кзади и носит название остистого отростка. Остальные отростки парные. Одна пара — верхние суставные (или дугоотростчатые) отростки — расположена по верхней поверхности дуги. Вторая пара — нижние суставные отростки — по нижней поверхности дуги. И третья пара отходит со стороны боковых поверхностей дуги.
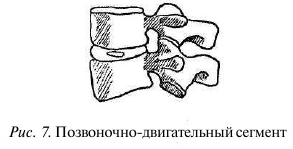
На суставных отростках, как верхних, так и нижних, расположены суставные поверхности, покрытые хрящом. Этими поверхностями каждый вышележащий позвонок сочленяется с нижележащим. Таким образом, позвоночник является трехопорной структурой, в которой передний опорный комплекс представлен телами, дисками, передней и задней продольными связками, а задний — дугоотростчатыми суставами, поперечными и остистыми отростками, а также связками и мышцами между ними. В функциональном плане можно иыделить позвоночно-двигательный сегмент (ПДС), который включает в себя выше- и нижележащий позвонки, межпозвонковый диск между ними, а также связочный аппарат, включающий в себя переднюю и заднюю продольные связки, желтую связку, межостистую, надостистую, а также поперечные связки позвонков. Таких сегментов в позвоночнике 24 — по количеству истинных позвонков (рис. 7).
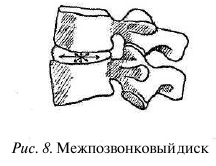
Максимальная нагрузка приходится на передний отдел позвоночника, а именно на тела позвонков. В нижних отделах позвоночника эта нагрузка наиболее значительна, поэтому тела поясничных позвонков самые массивные. Между телами позвонков расположен межпозвонковый диск, представляющий собой сложный структурный элемент ПДС, который состоит из пульпозного ядра, фиброзного кольца и замыкательных пластин. Благодаря своей структуре диск является идеальным приспособлением для обеспечения опоры и движения позвоночного столба.
Пульпозное ядро занимает 30—50% площади диска и содержит 70—90% воды и коллагеновые волокна (преимущественно второго типа), не имеющие правильной ориентации (15—20%). Фиброзное кольцо состоит из волокнистой хрящевой ткани, которая расположена концентрическими слоями вокруг студенистого ядра. Волокна каждого слоя проходят параллельно друг другу и под углом 30° к плоскости диска. Волокна смежных слоев идут в противоположных направлениях и пересекаются под углом 120°. Передняя часть фиброзного кольца, как правило, в 1,5—2 раза толще задней.
Замыкательные пластины представляют собой гиалиновый хрящ, опирающийся на субхондральную костную ткань.
Особый интерес в функционировании межпозвонкового диска представляет изменение внутридискового давления в зависимости от внешней нагрузки.
В положении стоя внутридисковое давление, поданным различных авторов, колеблется в пределах 400—900 кРа, в положении сидя оно повышается примерно на 30%, а иногда и более (до 1500 кРа). Осевая нагрузка приводит к выпячиванию диска по окружности, однако не более чем на 1—2 мм.
При дегенеративно-дистрофических изменениях способность диска воспринимать нагрузки заметно ослабевает, что приводит к дальнейшим нарушениям в ПДС.
Фиброзное кольцо, прорастая в замыкательную пластинку тел позвонков, прочно их соединяет и одновременно удерживает внутри гелеподобное ядро под давлением. Из-за высокого внутреннего давления диски как бы раздвигают тела позвонков. Межпозвонковый диск служит амортизирующим и связующим позвонки образованием, обеспечивает наклоны позвоночника во всех направлениях, удерживает позвонки от перемещения в горизонтальной плоскости и выполняет пружинящую функцию (рис. 8).
Ядро диска имеет уникальную структуру, которая обеспечивает всасывание жидкости, сохраняя жидкость под давлением. С возрастом способность ядра удерживать воду ослабевает, фиброзное кольцо теряет свою эластичность, снижается высота диска. В результате потери влаги диском уменьшается не только гибкость, но и высота позвоночника: к 65—75 годам она уменьшается на 5—15 см.
По передней и задней поверхностям тел позвонков лежат соответственно передняя и задняя продольные связки. При этом волокна связок очень прочно вплетаются в фиброзное кольцо каждого диска, практически представляя с ним единое целое (рис. 9).
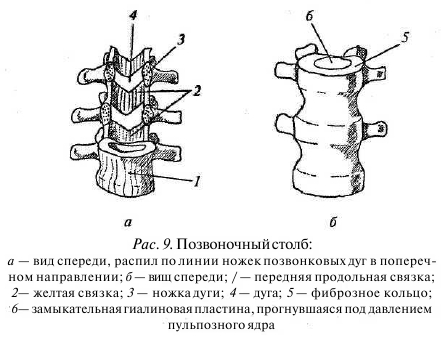
Обе продольные связки начинаются от I—II шейных позвонков и заканчиваются на уровне I—II крестцовых позвонков. Передняя продольная связка препятствует переразгибанию позвоночника. Она анатомически более плотная в поясничном отделе позвоночника, в отличие от задней продольной связки, которая, наоборот, тоньше на данном уровне. Это создает предпосылку для развития грыж дисков. Гораздо меньшую (до 20%) осевую нагрузку несет задний опорный комплекс. Но на нем лежит другая очень важная задача — предотвратить запредельные по объему движения и обеспечить сохранность содержимого позвоночного канала. Суставные отростки не только несут на себе осевую нагрузку, но и играют роль «направляющих» во время наклонов корпуса. Связочный аппарат представлен межостистой и надостистой связками (рис. 10), которые крепятся к остистым отросткам и препятствуют запредельным наклонам вперед, туже функцию несет на себе желтая связка, которая крепится к дугам позвонков и как бы заполняет междужковое пространство.
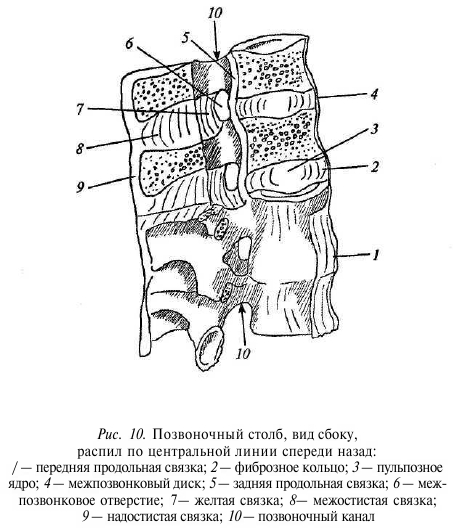
Эта связка, очень эластичная и упругая, при растяжении сокращается, как мышца, т.е. помогает распрямить спину. Такое устройство истинных позвонков обеспечивает максимальную гибкость позвоночнику.
Итак, мы подошли к такому понятию, как позвоночный канал. По сути, это полое образование внутри позвоночного столба, в котором содержатся спинальный мозг и его элемент — труба, которая начинается на уровне I шейного позвонка и заканчивается слепым копчиковым ходом. Переднюю стенку ограничивают тела позвонков, покрытые задней продольной связкой. Заднюю и боковые стенки ограничивают дуги позвонков и желтая связка. Под корнями дуг имеются боковые межпозвонковые отверстия канала, также называемые каналами корешков, так как через них проходят корешки спинного мозга вместе с сопровождающими их кровеносными и лимфатическими сосудами (рис. 11).
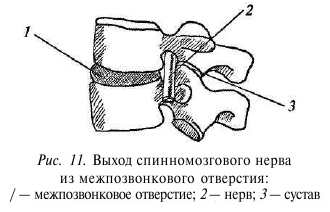
Межпозвонковое отверстие образовано спереди смежными телами позвонков и межпозвонковым диском, сверху и снизу — корнями дужек, сзади — дугоотростчатыми суставами. В позвоночном канале залегает спинной мозг, который в шейном отделе переходит в головной мозг (рис. 12), а в поясничном заканчивается на уровне LI—L2 позвонков, образуя так называемый «конский хвост» — пучок корешков спинного мозга. Спинной мозг со своими корешками явля-
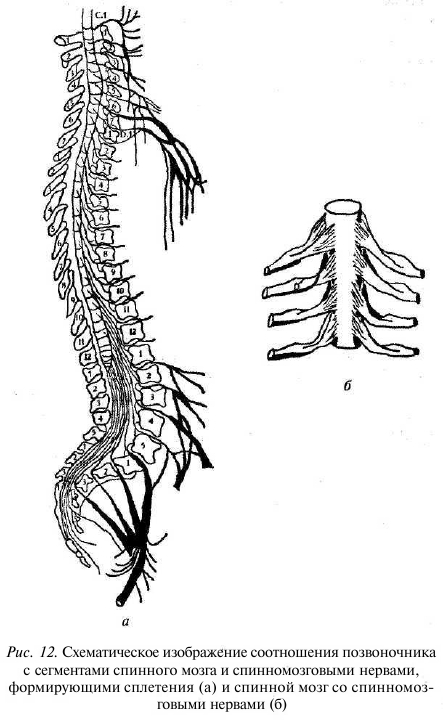
ется основным звеном в структуре проведения нервных импульсов от органов к головному мозгу и обратно. Внешнее сдавление спинного мозга или корешка приводит к появлению различных проводниковых нарушений — от болей по ходу иннервации, снижения, выпадения чувствительности до снижения мышечной силы или полного обездвижения ниже уровня поражения спинного мозга (рис. 13).
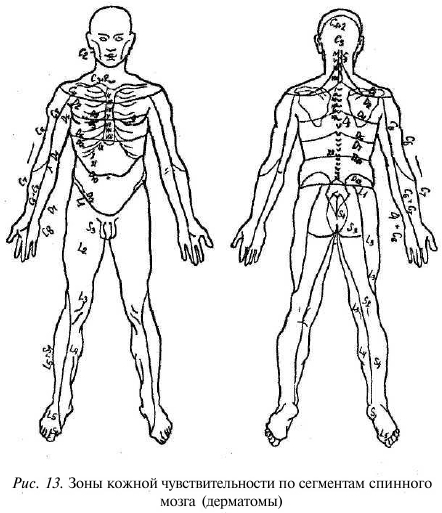
Под последним (пятым) поясничным позвонком располагаются крестцовые позвонки, которые срастаются у взрослого человека в крестцовую кость (рис. 14). Она имеет форму клина и участвует в образовании стенки малого таза.
Крестец имеет переднюю и заднюю поверхности, два боковых края, основания вершины. Основанием (широкой частью) крестцовая кость обращена кверху. Передняя поверхность крестцовой кости гладкая вогнутая и обращена в полость таза. Задняя поверхность выпуклая в продольном направлении, шероховатая. На ней имеются пять рядом идущих
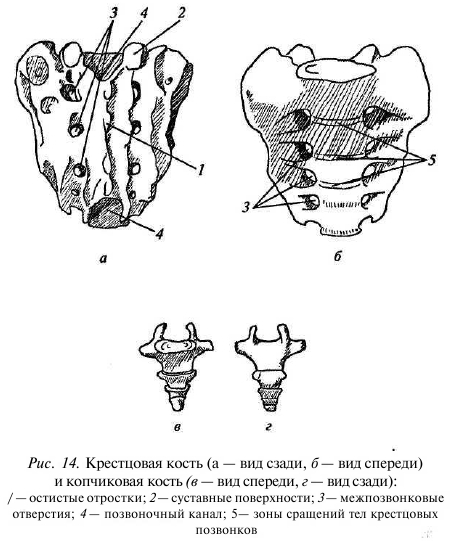
сверху вниз костных гребней, образовавшихся в результате слияния между собой остистых, поперечных и суставных отростков крестцовых позвонков. По всему длиннику крестцовой кости следует крестцовый канал изогнутой формы, который сужается книзу. Он является непосредственным продолжением позвоночного канала. У вершины крестца суставные гребни заканчиваются направленными вниз двумя небольшими выступами — крестцовыми рогами, которые ограничивают выходное отверстие крестцового канала. На боковых поверхностях крестца имеется суставная ушковидная поверхность, которая сочленяется с одноименной поверхностью подвздошной кости. Крестцовая кость у мужчин длиннее, уже и более изогнута, чем у женщин. Количество копчиковых позвонков может варьировать от трех до шести. У взрослого человека они срастаются в копчиковую кость, которая имеет форму изогнутой, к тому же перевернутой пирамиды, основание которой обращено вверх, а верхушка — вниз.
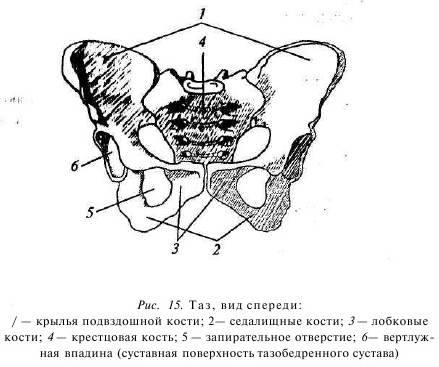
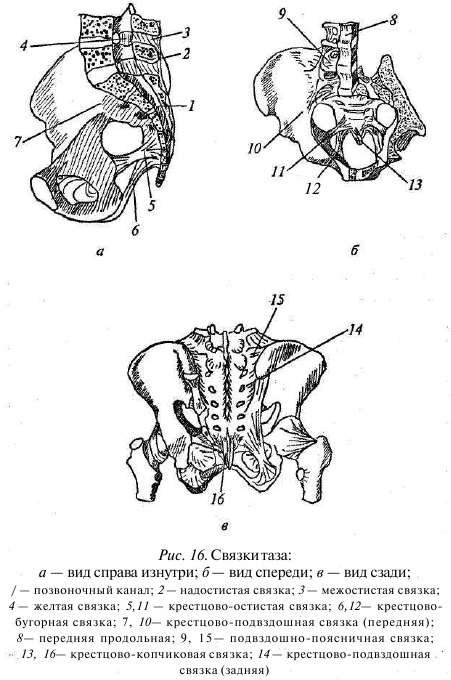
Две тазовые кости, соединяясь сзади с крестцом посредством двух малоподвижных крестцово-подвздошных сочленений, а спереди лобковым симфизом, образуют прочное костное кольцо — таз (рис. 15). Тазовая кость в раннем детском возрасте состоит из трех отдельных костей, соединяющихся между собой хрящевой тканью, — подвздошной, седалищной, лобковой. Три эти кости, соединяясь между собой по наружной поверхности тазовой кости, образуют вертлужную впадину, которая является суставной поверхностью тазобедренного сустава. Пояснично-крестцовый отдел позвоночника фиксируется к тазовым костям мощными связками: передней и задней крестцово-подвздошной, крестцово-бугорной, крестцово-остистой и, пожалуй, самой мощной из них — подвздошно-поясничной. Предназначение этих связок в том, что они помогают удержать нижние поясничные .позвонки вместе с крестцом (на которые приходится вся тяжесть нашего туловища, а также тяжесть тех вещей, кото рые мы переносим, двигаем, поднимаем) на месте, препятствуя их смещению (рис. 16).
Говоря о фиксации позвоночника связками, необходимо подчеркнуть важную и незаменимую роль мышц, не только принимающих активное участие в обеспечении двигательной функции позвоночника, но и стабилизирующих двигательные сегменты так называемым мышечном корсетом. Те же мышцы при возникновении какого-либо патологического очага (источника болевых ощущений) своим «защитным» напряжением «выключают» из движения тот сегмент, где имеется проблема, вплоть до ее устранения. Итак, к мышечному корсету относят глубокие и поверхностные мышцы спины, мышцы шеи, атакже мышцы брюшного пресса. При этом глубокие мышцы шеи и спины, несмотря на то что они короткие (до 5—10 см у взрослого человека), являются очень важными как для статических, так и для динамических нагрузок на позвоночник.
Мышц у человека, по меньшей мере, в три раза больше, чем костей, — около 600, причем это только так называемых скелетных мышц — поперечно-полосатых, т.е. таких, которые мы когда захотим, тогда и сокращаем (или расслабляем). Скелетными они называются, в общем, правильно, хотя не все поперечно-полосатые мышцы прикреплены к костям — мимические мышцы прикрепляются к коже.
Структурной единицей скелетной мышцы являются поперечно-полосатые мышечные волокна, которые образуют пучки, расположенные параллельно друг другу и связанные между собой рыхлой соединительной тканью. Снаружи мышца окружена соединительнотканной оболочкой.
Средняя, утолщенная, часть мышцы называется брюшком. На концах она переходит в сухожильные волокна, с помощью которых прикрепляется к костям скелета.
По форме мышцы бывают двуглавые, трехглавые, четырехглавые, квадратные, треугольные, пирамидальные, круглые, зубчатые и камбаловидные; по направлению волокон — прямые, косые, круговые. По месторасположению выделяют мышцы туловища, головы и шеи, верхних конечностей и плечевого пояса, нижних конечностей и тазового пояса. А по функциональности мышцы делятся на сгибатели, разгибатели, приводящие, отводящие, вращающие, поднимающие, сжимающие (напрягающие), мимические, жевательные, дыхательные.
Мышцы туловища — это мышцы спины, груди и живота. Мышцы спины делятся на поверхностные и глубокие. К поверхностным относятся трапециевидная мышца, широчайшая мышцаспины, мышцы, поднимающиелопатку, большая и малая ромбовидные мышцы, верхняя и нижняя задняя зубчатые мышцы. Соответственно мышцы спины способны наследующие действия: поднять и сблизить лопатки, разогнуть шею, потянуть плечо и руку назад и кнутри, а также — в некоторой степени — помогать дыханию. Глубокие мышцы спины отвечают за вращение и выпрямление позвоночника.
Мышцы груди — это наружные и внутренние межреберные мышцы, благодаря которым многие люди дышат (грудной тип дыхания). Наружные межреберные мышцы поднимают ребра при вдохе, а внутренние — опускают их при выдохе. Остальные мышцы груди связаны с плечевым поясом и верхней конечностью — это большая и малая грудные мышцы, подключичная мышца, передняя зубчатая мышца. Все они поднимают руку, приводят ее и вращают кнутри, оттягивают лопатку вперед и вниз, тянут вниз ключицу.
Мышцы живота — наружные и внутренние косые, поперечные и прямые, а также квадратные мышцы поясницы. Прямые мышцы живота сгибают туловище вперед, косые — обеспечивают наклон в сторону.
Мышцы плечевого пояса — дельтовидная, над остистая, под остистая, малая и большая круглые подлопаточные — окружают плечевой сустав и обеспечивают различные движения в нем. Мышцы руки подразделяются на мышцы плеча (двуглавая, или бицепс, клювовидно-плечевая, трехглавая и плечевая), предплечья (передние и задние) и мышцы кисти, расположенные на ладонной поверхности. На тыльной поверхности кости проходят только связки мышц-разгибателей, расположенных на предплечье.
Мышцы бедра подразделяются натри группы: переднюю, заднюю и приводящую. К передней группе относится четырехглавая мышца бедра — главный разгибатель в коленном суставе; задние мышцы сгибают голень в коленном суставе и осуществляют разгибание в тазобедренном суставе; приводящие и отводящие — осуществляют приведение и разведение бедер.
Мышцы голени тоже состоят из трех групп: передние мышцы — это разгибатели стопы и пальцев, задние — сгибатели, и среди них мощная трехглавая (икроножная) мышца, которая прикрепляется к пяточной кости ахилловым сухожилием; еще имеются наружные (малоберцовые) мышцы, совершающие сгибание стопы с опусканием ее внутреннего края.
Мышцы работают рефлекторно: в ответ на механическое, химическое и физическое раздражения в мышцах возникает возбуждение — и они сокращаются. Но. мышцы никогда не бывают полностью расслаблены, даже в состоянии покоя им свойственно некоторое напряжение — тонус — благодаря редким импульсам, поступающим в них из центральной нервной системы.
На анатомии нижних конечностей подробно останавливаться не будем, но минимально восстановим в памяти школьные знания, поскольку правильная ось ноги, походка оказывают значительное влияние на процессы, происходящие в позвоночнике — отшей до крестца. Нога человека, или нижняя конечность, состоит из бедренной кости, двух костей голени и костей стопы. Бедренная кость — самая длинная и толстая из всех трубчатых костей скелета человека. Как все трубчатые кости, она состоит из тела и двух концов. Ближний конец кости, или медиальный, более сложен по своему строению, в нем выделяют головку и шейку, которые располагаются под углом к телу кости. При различных патологических состояниях, как врожденных, таки приобретенных (перелом шейки бедра), этот угол может изменяться, вызывая чаще всего укорочение конечности. Бедренная кость вместе с большеберцовой костью и надколенником образуют коленный сустав. Коленный сустав достаточно сложен по строению, и замыкательные пластинки суставных поверхностей не совпадают, а дополняются двумя внутрисуставными серповидными хрящами — менисками. В каждом коленном суставе их два — внутренний и наружный. Они выравнивают несоответствие между мыщелками бедра и болыпеберцовой кости.
Малоберцовая кость — вторая кость голени — не участвует в образовании коленного сустава и практически не несет осевых нагрузок, но принимает активное участие нижним своим концом в формировании вилки голеностопного сустава. Кости стопы состоят из костей предплюсны: таранной, пыточной, ладьевидной, кубовидной и трех клиновидных, пяти плюсневых костей и фаланг пальцев. Благодаря связочному аппарату, который натягивает стопу подобно тетиве лука, стопа изгибается, формируя продольные и поперечные своды, играя важную роль амортизатора при ходьбе и беге человека.
Методы обследования
Наиболее доступным методом обследования является осмотр. Если нижнее белье не мешает осмотру, его можно оставить. В первую очередь необходимо обратить внимание на осанку, симметричность плечевого пояса, перекосы таза, форму и контуры талии, деформации туловища и конечностей. Чтобы легче ориентироваться в направлениях движения деформаций ит. п., была принята трехмерная система координат, проходящая через тело в разных плоскостях.
Сагиттальная плоскость (от латинского «сагитта» — стрела) делит тело на правую и левую половины. В этой плоскости происходит сгибание (наклон вперед) и разгибание позвоночника (наклон назад). В сагиттальной плоскости расположены физиологические изгибы позвоночника — кифозы и лордозы, которые могут соответствовать возрастной норме или быть излишне либо недостаточно выраженными.
Фронтальная плоскость делит тело на переднюю и заднюю стороны. Во фронтальной плоскости происходят наклоны туловища вбок. Искривление позвоночника во фронтальной плоскости и асимметрия правой и левой частей тела — явный признак патологии опорно-двигательного аппарата. Нарушения осанки во фронтальной плоскости часто сочетаются с косым положением таза.
В горизонтальной плоскости происходит вращение позвонков при поворотах туловища. При патологии опорно-двигательного аппарата в горизонтальной плоскости может быть повернут таз вместе с прикрепленным к нему поясничным отделом позвоночника (скрученный таз). Скручивание позвоночника в горизонтальной плоскости — отличительный признак сколиотической болезни.
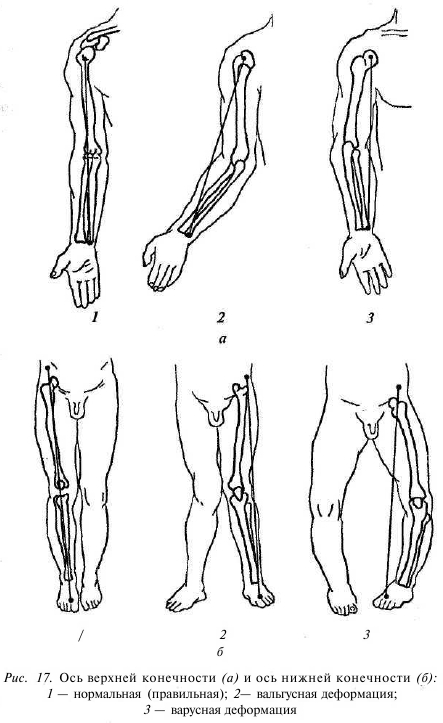
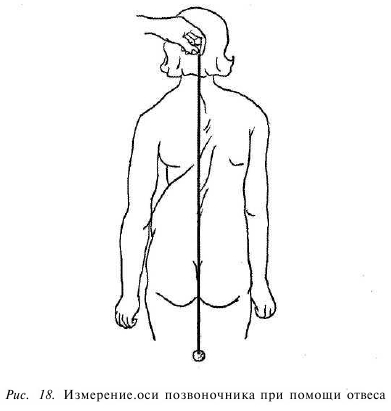
Конечно же, пассивное положение больного чаще всего свидетельствует о тяжелой травме или поражении спинного мозга, осложнившихся параличом. Вынужденное положение больного зачастую позволяет предположить то или иное заболевание. Так, например, выраженный поясничный лордоз в вертикальном и горизонтальном положениях характерен для больных с контрактурой тазобедренного сустава. Такие вынужденные положения тела называют компенсаторными, приспособительными или патологическими установками. Патологические установки могут быть связаны с реакцией на боль или являться результатом искривления диафиза кости. Контрактура (ограничение активных и пассивных движений в суставе) и анкилоз (полная обездвиженность сустава) могут бьпь сгибательными, разгибательными, приводящими и отводящими. Правильно сориентироваться в этом помогает знание нормальных осей верхних и нижних конечностей. Нормальная ось верхней конечности проходит через головку плечевой кости, головку лучевой кости и головку локтевой (рис. 17, а). Отклонение предплечья в локтевом суставе кнутри называют варусной деформацией, кнаружи — вальгусной. Так же называют двустороннюю деформацию нижних конечностей — Х- или О-образную (рис. 17, б). Ось позвоночника правильнее измерять при помощи отвеса (рис. 18). Важное значение имеет измерение объема движений в каждом суставе, объема и длины конечностей. В этой книге, не углубляясь в рассмотрение нормальных показателей этих измерений, мы обращаем внимание на равномерное развитие конечностей. Здесь применим философский тезис: «Все познается в сравнении». В норме разница длины конечностей не должна превышать 5 мм, объем движений слева и справа должен быть одинаковым.
Объем (окружность) конечности измеряется сантиметровой лентой на симметричных участках и должна быть примерно одинаковой. Если разница превышает 0,5 см, то данная ситуация требует коррекции, и в таком случае следует обратиться к специалисту, который разберется в причинах деформации и подберет правильное лечение.
Дополнительные методы исследования
Для каждого конкретного больного объем обследований должен быть определен индивидуально, при этом всегда Ж1ИШСПЫЮ назначать исследования, обладающие наибольшей информативностью для решения конкретной диагностической задачи.
Обзорная рентгенография (стандартная спондилография) является базовым методом лучевого обследования и проводится в положении лежа в двух проекциях. Обследование выполняют с максимальным захватом всего позвоночника, а на переднезадней рентгенограмме — также и крыльев подвздошных костей. Центрация рентгеновского луча обычно проходит на интересующем участке. Метод позволяет:
- оценить состояние позвоночника (наличие дегенеративных изменений тел позвонков, суставных отростков — остеохондроз, спондилоартроз, деформирующий спондилёз, наличие дисплазий и аномалий развития позвоночника);
- рассчитать величину деформации позвоночника во фронтальной и сагиттальной плоскостях, ориентировочно оценить величину торсии (патологической ротации) позвонков (спондилолистез, спондилолиз, сколиотическая деформация);
- ориентировочно оценить состояние паравертебральных тканей;
- определить степень зрелости скелета (по тестам Риссера и состоянию апофизов тел позвонков);
- ориентировочно оценить размеры позвоночного канала. Компьютерная томография (КТ) наиболее информативна для оценки костной структуры позвонков в ограниченном числе (одном-двух) позвоночных сегментов, прежде всего в задних отделах тел, дугах и отростках (поперечных, суставных, остистых). Возможна визуализация состояния паравертебральных тканей на уровне зоны интереса. В сочетании с контрастной миелографией (КТ + миелография) метод используется для оценки проходимости ликворных путей, состояния позвоночного канала и, ориентировочно, спинного мозга в зоне интереса.
Магнитно-резонансная томография (МРТ) наиболее информативна для:
- визуализации спинного мозга, его резервных пространств (субарахноидального и эпидурального), позвоночного канала в целом и на уровне зоны интереса (поперечные слайсы);
- визуализации дисков;
- раннего выявления патологии, сопровождающейся микроциркуляторными нарушениями в позвоночнике и не выявляемой другими методами лучевой диагностики;
- оценки состояния паравертебральных тканей. Функциональные рентгенограммы — выполнение передне-задних и боковых спондилограмм при максимально допустимых движениях: во фронтальной плоскости — при боковых наклонах, в сагиттальной — при сгибании и разгибании. Используется для определения естественной мобильности позвоночника и уточнения нестабильности позвоночно-двигательных сегментов (ПДС).
Рентгенотомография — выполнение послойных рентгенологических срезов позволяет уточнить характер патологических изменений в позвонках и паравертебральных тканях, оценить структуру позвонков.
Спондилоурография — сочетание спондилографии с одновременным контрастированием мочевыводящих путей. Обычно используется при подозрении на сопутствующую патологию мочевыделительной системы у детей с врожденными пороками позвонков. Одновременная оценка состояния позвоночника и мочевыводящих путей позволяет снизить общую лучевую нагрузку при исследовании.
Миело(томо)графия — исследование позвоночного канала с введением в субарахноидальное пространство контрастных веществ позволяет:
- визуализировать субарахноидальное пространство и определить его проходимость;
- ориентировочно визуализировать спинной мозг;
- выявлять экстрадуральные и экстрамедуллярные образования, нарушающие проходимость ликворных путей. Эхоспондилография (ЭСГ) — ультразвуковое исследование позвоночника и позвоночного канала. Метод незаменим для пренатальной диагностики пороков развития позвоночника, используется также для ориентировочной оценки состояния позвоночного канала.
Эпидурография — исследование позвоночника и позвоночного канала с введением контрастных веществ в эпидуральное пространство.
Веноспондилография (ВСГ) — исследование позвоночника с контрастированием эпидуральных и паравертебральных венозных путей. Контрастное вещество вводят в костные структуры позвонка (обычно — в остистый отросток). Оценивают состояние венозных эпидуральных сплетений. Метод может использоваться для раннего выявления объемных образований эпидурального пространства.
Радиоизотопное сканированиескелета—исследование активности метаболических процессов в костной ткани путем регистрации накопления остеотропного радиофармпрепарата (РФП); позволяет обнаружить патологические костные очаги с активным метаболизмом (воспалительные, некоторые опухоли).
Дискография — контрастное исследование межпозвонкового диска. В настоящее время используется при полисегментарных дископатиях как провокационный тест для выявления сегмента — причины болевого синдрома.
Таким образом, в зависимости от диагностической задачи значимость того или иного метода исследования существенно меняется:
- для определения типа и величины деформации позвоночника — наиболее информативны стандартная спондилография, спондилоурография;
- для оценки структуры костных элементов позвоночника — КТ, рентгенотомография;
" для оценки состояния дисков — МРТ, дискография;
- для визуализации спинного мозга и его резервных пространств — МРТ, КТ-миелография, миелография, эпидурография;
- для пренатальной диагностики заболеваний позвоночника и его ориентировочной визуализации у детей младшего возраста (скрининг) — ЭСГ;
- для выявления гемодинамических нарушений в позвонках - МРТ;
- для раннего выявления солидных и системных опухолевых поражений позвоночника (дорентгенологическая стадия), оценки их распространенности по позвоночным сегментам и костной системе — радиоизотопное сканирование, МРТ;
для оценки эпидурального и паравертебрального венозного бассейна — ВСГ;
- для оценки состояния паравертебральных тканей — МРТ, КТ, рентгенотомография.
| Назад | Оглавление | Далее |