Советы по уходу
6. Лихорадка
6.1. Терморегуляция
Терморегуляция (термо + регуляция) - совокупность физиологических процессов, обеспечивающих поддержание оптимальной температуры тела.
Сосудистая терморегуляция осуществляется за счёт сужения или расширения просвета кровеносных сосудов.
Физическая терморегуляция осуществляется за счёт изменения теплоотдачи организма.
Химическая терморегуляция осуществляется за счёт изменения теплопродукции в тканях организма.
Температура тела - величина, характеризующая тепловое состояние организма; измеряется, главным образом, в подмышечной ямке. Нормальная жизнедеятельность человека возможна в диапазоне всего в несколько градусов. Понижение температуры тела значительно ниже 36° и повышение за 40-41° опасно и может иметь тяжёлые последствия для организма. Если каким-либо способом полностью прекратить теплоотдачу, человек погибнет через 4-5 часов от перегрева.
Различают температуру внутренней среды организма и температуру кожного покрова. Температура внутренних органов различна, зависит от интенсивности протекающих в них биохимических процессов и в целом значительно выше, чем температура кожного покрова, - в прямой кишке она на 0,3-0,4° выше, чем в подмышечной впадине. Самую высокую температуру имеет печень (около 39°). Температура кожи человека неодинакова на разных её участках: выше - в подмышечной впадине, несколько ниже - на коже шеи, лица, туловища, ещё ниже - на коже кистей рук и стоп, и самая низкая - на коже пальцев ног.
Необходимый баланс между образованием тепла и его отдачей поддерживается центральной нервной системой. Информация о температуре тела поступает в неё от периферических и центральных терморецепторов, одни из которых воспринимают повышение температуры, другие - её понижение. Наружные (периферические) рецепторы расположены в коже и реагируют на
изменение, связанное в основном с изменением температуры окружающей среды. Центральные рецепторы расположены в различных областях головного и спинного мозга и реагируют на изменение температуры внутренней среды, в частности крови, омывающей нервные центры.
Изменение температуры тела регулируется центром терморегуляции в гипоталамусе. Поступление в организм экзогенных пирогенов (например, бактерий) активирует лейкоциты, которые начинают выделять эндогенные пирогены. Последние стимулируют продукцию простагландина Е2 (PG Е2) в гипоталамусе, что в результате ряда последовательных реакций приводит к поддержанию температуры на более высоком уровне: увеличивается теплопродукция за счёт мышечной дрожи (озноба) и снижается теплоотдача за счёт спазма периферических сосудов и блокирования потоотделения. Соответственно, снижение температуры характеризуется прекращением мышечной дрожи и началом обильного потоотделения.
Лихорадка (febris, pyrexia) - типовая терморегуляторная защитно-приспособительная реакция организма на воздействие пирогенных веществ, выражающаяся временной перестройкой теплообмена на поддержание более высокого, чем в норме, теплосодержания и температуры тела.
Лихорадка является защитно-приспособительной реакцией организма на воздействие патогенных факторов (вирусы, бактериальная инфекция, иммунные комплексы и т.д.), важнейшим проявлением которой является перестройка терморегуляции на поддержание большего, чем в норме, уровня теплосодержания и более высокой температуры тела.
В основе лихорадки лежит своеобразная реакция гипоталамических центров терморегуляции при различных заболеваниях на действие пирогенных веществ (пирогенов). Поступление в организм экзогенных (например, бактериальных) пирогенов вызывает появление в крови вторичных (эндогенных) пирогенных веществ, отличающихся от бактериальных термостабильностью. Эндогенные пирогены образуются в организме гранулоцитами и макрофагами при контакте их с бактериальными пирогенами или продуктами асептического воспаления.
При инфекционной лихорадке пирогенами служат микробные токсины, продукты обмена и распада микроорганизмов. Бактериальные пирогены являются сильными стрессовыми агентами, и введение их в организм вызывает стрессовую (гормональную) реакцию, сопровождающуюся нейтрофильным лейкоцитозом. Эта реакция, выработанная в ходе эволюции, представляет собой неспецифический симптом многих инфекционных болезней. Неинфекционная лихорадка может быть вызвана растительными, животными или промышленными ядами; она возможна при аллергических реакциях, парентеральном введении белка, асептическом воспалении, некрозе тканей, обусловленном нарушением кровообращения, при опухолях, неврозах, вегетативно-сосудистой дистонии. В очаг воспаления или повреждения тканей проникают лейкоциты, которые продуцируют лейкоцитарный пироген. Повышение температуры тела без участия пирогенов отмечается при эмоциональном стрессе; некоторые исследователи рассматривают эту реакцию как подобное лихорадке состояние смешанного генеза.
Повышение температуры тела при лихорадке осуществляется механизмами физической и химической терморегуляции. Увеличение теплопродукции происходит в основном вследствие мышечной дрожи, а ограничение теплоотдачи - в результате спазма периферических кровеносных сосудов и уменьшения потоотделения. В норме эти терморегуляторные реакции развиваются при охлаждении. Их включение при лихорадке определяется действием пирогена на нейроны медиальной преоптической области переднего отдела гипоталамуса. При лихорадке до повышения температуры тела происходит изменение порогов чувствительности центра терморегуляции к поступающим в него температурным афферентным сигналам. Активность холодочувствительных нейронов медиальной преоптической области увеличивается, а теплочувствительных - уменьшается. Повышение температуры тела при лихорадке отличается от перегревания организма тем, что развивается независимо от колебаний температуры окружающей среды и степень этого повышения активно регулируется организмом. При перегревании температура тела повышается лишь после того, как максимальное напряжение физиологических механизмов теплоотдачи оказывается недостаточным для выведения тепла в окружающую среду с той скоростью, с которой происходит его образование в организме.
Другими важнейшими проявлениями лихорадки являются усиление иммунного ответа организма, стимуляция бактерицидной активности полиморфноядерных лейкоцитов, повышение выработки интерферона при некоторых вирусных инфекциях, а также стимуляция других механизмов защиты организма, препятствующих размножению многих микроорганизмов и способствующих их гибели. Кроме того, лихорадка важна как сигнал тревоги для других систем организма, указывающий на наличие в нём патологического процесса. В некоторых случаях лихорадка может не сопровождаться повышением температуры тела.
Исходы инфекционных заболеваний, сопровождающихся повышением температуры тела, всегда лучше, чем протекающие без повышения температуры тела или при её искусственном фармакологическом снижении (применении жаропонижающих средств). Однако повышение температуры тела при лихорадке может играть адаптивную роль только при её подъёме до определённого предела (39-40 °С).
В типичных случаях, при острых инфекционных болезнях, наиболее благоприятной формой является умеренная лихорадка с суточным колебанием температуры в пределах 1 °С.
Гипертермия - один из вариантов лихорадки, при котором быстрый и неадекватный подъём температуры тела до 41 °С и выше сопровождается прогрессирующей дисфункцией жизненно важных органов и систем организма. Гипертермия может наблюдаться при тепловом ударе, опухолях, инфекционных заболеваниях, поражении гипоталамуса. Наблюдается усиление интенсивности обменных процессов (при повышении температуры тела на 1 °С основной обмен увеличивается на 14-16%), существенно увеличивается потребность тканей в кислороде, возрастает интенсификация кровотока для выноса большого количества тепла из тканей «ядра» тела на его поверхность. Всё это ведёт к повышению нагрузки на дыхательную и сердечно-сосудистую системы.
Усиление метаболических процессов при гипертермии сопровождается угрозой возникновения ацидоза, нарушения водно-солевого обмена, истощения энергетических ресурсов, что наиболее опасно для функции нервной системы, миокарда, почек. Несмотря на усиление работы кардиореспираторной системы (при подъёме температуры тела на каждый градус выше 37 °С частота дыхания увеличивается на 4 дыхания в минуту, а ЧСС - на 10-20 в минуту), возросшая доставка кислорода может не обеспечивать растущих потребностей в нём тканей, что приводит к развитию тканевой гипоксии и нарушению распределения сосудистого тонуса. В первую очередь страдают функции ЦНС, что нередко проявляется развитием судорожного синдрома - фебрильных судорог (особенно у детей раннего возраста, имеющих перинатальное повреждение ЦНС). В момент судорог может наступить остановка дыхания, ведущая к гибели больного. При гипертермическом состоянии может развиться отёк мозга, в этом случае состояние резко ухудшается, нарастает угнетение центральной нервной системы. Тахипноэ и тахикардия постепенно переходят в брадипноэ и брадикардию, возникают нарушения сердечного ритма, снижается артериальное давление. Гипертермическое состояние само по себе может привести к смертельному исходу вследствие развивающихся энергетического истощения, внутрисосудистого свёртывания крови и отёка мозга.
6.2. Правила измерения температуры
Термометрия (от грег. therme - теплота, + metreo - мерить, измерять) - совокупность методов и способов измерения температуры, в т. ч. температуры тела человека.
Основной единицей измерения температуры является градус Кельвина. В медицинской практике в нашей стране и большинстве других стран для термометрии используется шкала температур Цельсия, однако в США и Великобритании продолжают пользоваться шкалой Фаренгейта. Температура по
Фаренгейту (tF) и температура по Цельсию (tc) связаны зависимостью tF = 32 +1,8 tc.
Термометрия тела является одним из обязательных компонентов обследования больного; с её помощью распознают лихорадочные и гипотермичес-кие состояния.
Базальная температура (от лат. temperature - соразмерность, нормальное состояние) - температура тела, измеренная утром после сна до приёма пищи; используется при исследовании динамики температуры тела.
Температуру измеряют чаще всего в подмышечной впадине, реже в паховой складке, полости рта, прямой кишке или во влагалище.
Все методы измерения температуры делят на:
- контактные, основанные на передаче тепла прибору, измеряющему температуру путём непосредственного контакта;
- бесконтактные, когда передача тепла прибору осуществляется путём излучения через промежуточную среду, обычно через воздух.
Соответственно, приборы для измерения температуры (термометры, рис. 51) подразделяются на контактные и бесконтактные. Основное место в медицинской практике занимает контактная термометрия, достоинством которой является надёжность передачи тепла от объекта термочувствительному звену термометра.
Для получения термотопографической картины отдельных областей тела применяют бесконтактную термографию (радиационную термометрию, или тепловидение), основанную на восприятии специальными датчиками инфракрасного излучения с поверхности тела, или контактную жидкокристаллическую термографию, в основе которой лежит свойство жидких кристаллов менять цвет при изменении температуры контактирующей среды.
Для измерения температуры тела используют главным образом медицинский ртутный термометр (рис. 52), относящийся к жидкостным термометрам, принцип действия которых основан на тепловом расширении жидкостей.
Ртутный термометр представляет собой прозрачный стеклянный резервуар с впаянной шкалой и капилляром, имеющим на конце расширение, заполненное ртутью. Температурный коэффициент расширения ртути приблизительно в 500 раз больше температурного коэффициента расширения стекла, что обеспечивает заметное перемещение ртутного столба в капилляре при относительной неизменности размеров последнего.
Диапазон измерения температуры составляет 34-42°, цена деления - 0,1°. Ртутный термометр используется для измерения температуры в подмышечной впадине, паховой складке, прямой кишке, ротовой полости.
Современные цифровые технологии используют аналого-цифровые преобразователи для превращения неэлектрического измеряемого параметра (температуры тела человека) в электрический сигнал (амплитуда и пр.) и микрокомпьютеры для анализа полученной информации (рис. 53).
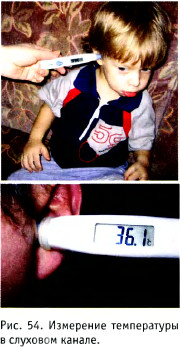
Электронный термометр не содержит ртути, обеспечивает быстрое и точное измерение температуры (за 10 секунд), ударопрочный корпус, память последнего измерения, звуковой сигнал; имеется влагозащита датчика, точность измерения - 0,1 °С, диапазон измерений 0-100 °С. Для измерения температуры в слуховом канале используют инфракрасный термометр (рис. 54).

Контактный жидкокристаллигеский термометр (рис. 55) не содержит ртути, латекса и каких-либо токсичных веществ, не ломается, им невозможно пораниться. Это устройство позволяет получать результат напрямую, без использования сложных микросхем и элементов питания, которые могут сломаться или внести погрешности в точность измерения. Для измерение температуры тела требуется не больше 1-3 минут в зависимости от выбранного способа измерения. Простая матричная конструкция обеспечивает чёткую, достоверную информацию. Показания легко считываются, использование не требует сложных инструкций. Контактный жидкокристаллический термометр широко используется врачами в госпиталях США, Европы, Японии. Такой термометр желательно иметь каждому члену семьи. При раздельном использовании нет никакого риска переноса инфекции, что возможно при использовании одного термометра для всех. Контактный жидкокристаллический термометр не требует особых условий хранения. В нём использована передовая технология точного фазового измерения.
6.2.1. Измерение температуры электротермометром
Локальные измерения температуры осуществляются с помощью электротермометров, термочувствительным звеном которых является терморезистор - полупроводниковый резистор, электрическое сопротивление которого зависит от температуры. Термочувствительные элементы выполнены как точечные термощупы, площадь контакта которых с исследуемым объектом составляет 1-2 мм2. Серийно выпускаемый медицинский электротермометр ТПЭМ-1 имеет три таких термощупа (для измерения температуры кожи, мягких тканей и полостей тела) и две шкалы общим диапазоном 16-42° с ценой деления 0,2°. Электротермометры широко используются для измерения сегментарной температуры, а также для длительных наблюдений за температурой тела во время хирургических операций, у тяжелобольных, в условиях реанимации. При длительных наблюдениях термощупы обычно вводят в прямую кишку, иногда в пищевод.
Температуру в полости желудочно-кишечного тракта в ряде случаев измеряют телеметрически, с помощью проглатываемой обследуемым радиокапсулы, представляющей собой миниатюрный радиопередатчик, соединённый с датчиком температуры. Термочувствительным звеном датчика служит сегне-токерамический элемент, диэлектрическая проницаемость которого изменяется в зависимости от температуры, обусловливая соответственные изменения частоты передаваемых колебаний. Эти колебания воспринимаются приёмным устройством, находящимся вне тела обследуемого.
Внимание! При измерении температуры тела в подмышечной впадине или в паховой складке кожу следует предварительно вытереть досуха.
Чтобы термометр плотно прилегал к коже, плечо прижимают к груди. У тяжелобольных, находящихся в бессознательном состоянии, а также у детей термометр удерживают в подмышечной впадине определённым положением руки больного. Перед введением прямую кишку термометр смазывают вазелином. Продолжительность измерения температуры в подмышечной впадине составляет примерно 10 минут. Температуру, как правило, измеряют два раза в день (в 7-8 часов утра и в 17-19 часов вечера), при необходимости измерение проводят чаще - каждые 2 или 4 часа. После измерения температуры термометр несколько раз энергично встряхивают, и ртуть опускается, обычно ниже шкалы измерений. Встряхивать надо осторожно, чтобы не раз-
бить термометр. Если же это случится, ртуть следует собрать и удалить из помещения. Термометр следует протереть дезинфицирующим раствором или поместить его в сосуд с таким раствором. Дома термометр хранят в футляре. Перед употреблением его протирают ваткой, смоченной спиртом или одеколоном, а при необходимости моют тёплой (но не горячей) водой с мылом. Показания термометра отмечают в температурном листе (дома записывают на обычном листе бумаги).
При измерении в подмышечной впадине (рис. 56) нормальной считают температуру 36,4-36,8°. Наиболее высокая температура в течение дня наблюдается между 17 и 21 часами, а наиболее низкая - между 3 и 6 часами утра; разница температур при этом у здоровых лиц, как правило, не превышает 0,6°. После еды, больших физических и эмоциональных напряжений, в жарком помещении температура тела несколько повышается. Зависит температура и от возраста; у детей она выше в среднем, чем у взрослых на 0,3-0,4°, в преклонном возрасте может быть несколько ниже. Асимметрия аксил-лярной температуры встречается весьма часто (54%), при этом слева она несколько выше.
В полости рта нормальная температура составляет 36,0-37,3 °С (в среднем 36,8 °С).
Термометр помещают под язык справа или слева от уздечки и просят больного держать рот закрытым (рис. 57). Длительность измерения температуры тела составляет 3 минуты. Этот способ не используется у детей в возрасте до четырёх лет, а также у возбудимых детей, так как при повреждении ртутного термометра ртуть сразу же попадает в рот, что представляет большую опасность.
В настоящий момент для нужд педиатрии выпускается электронный градусник-соска (рис. 58). Пустышка-термометр - самый удобный для родителей способ измерения температуры тела малышей. Пока ребёнок сосёт мягкую силиконовую соску, на дисплее цифрового термометра отражается показание температуры тела с точностью до 0,1 °С.
Процедура занимает менее 5 минут, после чего пустышка подаёт звуковой сигнал. Её можно использовать с самого рождения.
В прямой кишке нормальные значения термометрии составляют 36,7-37,3 °С. Достаточно широко показания ректальной термометрии используется для дифференциальной диагностики в экстренной хирургической практике.

Такое измерение температуры тела может широко использоваться у детей в возрасте до четырёх лет. Для этого необходимо смазать термометр вазелином и ввести в прямую кишку на глубину 2 см. Во время измерения нужно удерживать термометр между пальцами руки, лежащей на ягодице ребёнка. Длительность измерения температуры тела составляет 1-2 минуты.
Рис. 58. Оральное измерение температуры электронным термометром-соской.
6.2.2. Способы измерения температуры тела жидкокристаллическим термометром
Подмышегное измерение температуры тела. Поместите индикатор термометра в подмышечную впадину, параллельно длине тела. Опустите и крепко прижмите руку к телу. Время измерения температуры таким способом - около трёх минут. Извлеките термометр и прочтите результат сразу же!
Оральное измерение (рис. 59). Поместите индикаторную часть термометра с точками под язык, в тепловые мешочки, находящиеся справа и слева в глубине под языком. Держите рот закрытым. Подождите не меньше минуты. Извлеките жидкокристаллический термометр и прочтите результат сразу же!
Внимание! Для детей до трёх лет надо использовать только подмышечный способ измерения температуры тела жидкокристаллическим термометром!
Последняя из потемневших точек на индикаторной части жидкокристаллического термометра показывает истинную температуру (первая точка в ряду соответствует температуре, указанной в начале ряда, а каждая последующая точка - 0,1 °С). Термометр готов к повторному измерению уже через 30 секунд после предыдущего использования. Область измерении температуры составляет от 35,5 до 40,4 °С.
Способы ухода за жидкокристаллическим термометром такие же, как за ртутным и электротермометром.
6.3. Виды лихорадок
По степени повышения температуры тела различают лихорадку:
- субфебрильную (от 37° до 38°);
- умеренную (фебрильную) (от 38° до 39°);
- высокую (от 39° до 41°);
- чрезмерную, или гиперпиретическую (свыше 41°).
По длительности течения различают лихорадку:
- острую (продолжительностью до двух недель);
- подострую (продолжительностью до шести недель).
По видам температурных кривых выделяют следующие основные типы лихорадки:
- постоянную;
- ремиттирующую (послабляющую);
- интермиттирующую (перемежающуюся);
- извращённую;
- гектическую (истощающую);
- неправильную;
- волнообразную.
6.3.1. Характер температурной кривой
Изменения температурной кривой носят самый разнообразный характер и обусловлены непосредственной причиной, вызвавшей данные изменения.
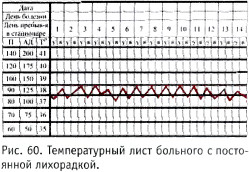
1. Постоянная лихорадка (febris continua) (рис. 60). При постоянной лихорадке повышенная температура тела держится в течение нескольких дней или недель с суточными колебаниями в пределах 1 °С. Температура тела обычно высокая (превышает39 °С). Протекает без ознобов, обильных потов, кожа горячая, сухая, бельё не увлажнено. Такая температура характерна для крупозной пневмонии, рожистого воспаления, брюшного тифа классического течения, сыпного тифа.
2. Ремиттирующая лихорадка (febris remittens) (рис. 61). янной лихорадкой. При ремиттирующей лихорадке,
которая наблюдается при гнойных заболеваниях (например, экссудативном плеврите, абсцессе лёгкого), колебания температуры в течение суток достигают 2 °С и больше. Степень повышения температуры может быть разной. Суточные колебания составляют 1-2 °С, не достигая нормальных цифр. Характерны познабливания. В фазу снижения температуры наблюдается потоотделение.
3. Перемежающаяся (интермиттирующая) лихорадка (febris intermittens) (рис. 62). Характеризуется чередованием периодов нормальной и повышенной температуры тела; при этом возможно как резкое (например, при малярии), так и постепенное (при возвратном тифе, бруцеллёзе), повышение и снижение температуры тела человека. Подъём температуры сопровождается ознобом, жаром, спад - обильным потом.
Следует учитывать, что иногда перемежающийся тип лихорадки устанавливается не сразу. В первые дни болезни ему может предшествовать так называемая инициальная лихорадка постоянного или неправильного типа. Типич- рис. 6з. Температурю на для малярии, пиелонефрита, ческой лихорадкой, плеврита, сепсиса и др.
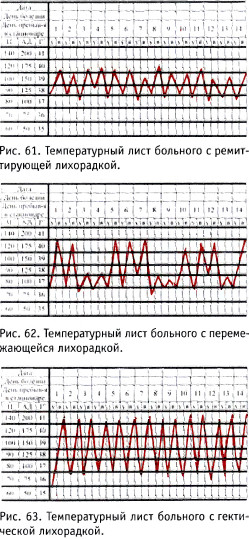
4. Гектическая лихорадка (febris hectica) (рис. 63). При гектической лихорадке возникающие перепады температуры тела особенно велики и составляют 3-4 °С с падением до нормального или субнормального уровня (ниже 36 °С); происходят, как правило, 2-Зраза в сутки. Подобные лихорадки характерны для тяжёлых форм туберкулёза, сепсиса. При гектической лихорадке отмечается возникновение потрясающих ознобов, сменяющихся затем обильным потоотделением.
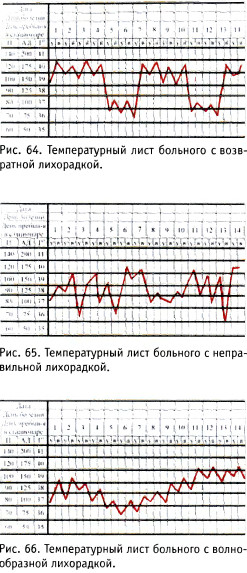
5. Возвратная лихорадка febris recurrens) (рис. 64). Данный вид лихорадки отличается от других чередованием периодов высокой постоянной лихорадки в течение 2-7 дней с безлихорадоч-ными периодами такой же продолжительности. Температура тела больных снижается критически и обычно сопровождается обильным потоотделением. Возвратная лихорадка наиболее типична для возвратного тифа.
6. Неправильная лихорадка (febris irregularis) (рис. 65). При неправильной лихорадке отсутствует определённая закономерность в суточных колебаниях температуры тела. Характерны познабливание и потоотделение. Встречается при многих инфекциях, в частности при спорадическом брюшном тифе, но наиболее часто при ревматизме, пневмонии, гриппе, дизентерии.
7. Волнообразная (ундули-рующая) лихорадка (febris undu-lans) (рис. 66). Характеризуется плавными подъёмами и снижениями температуры тела с нормальными её показателями в интервалах между подъёмами температуры (некоторые формы лимфогранулематоза и злокачественных опухолей, бруцеллёз).
6.3.2. Воздействие лихорадки на организм человека
Типы лихорадки во время болезни могут чередоваться или переходить один в другой. Интенсивность лихорадочной реакции может меняться в зависимости от функционального состояния центральной нервной системы в
момент воздействия пирогенов. Продолжительность каждой стадии определяется многими факторами, в частности дозой пирогена, временем его действия, нарушениями, возникшими в организме под влиянием патогенного агента, и др. Лихорадка может заканчиваться внезапным и быстрым падением температуры тела до нормы и даже ниже (кризис) или постепенным медленным снижением температуры тела {лизис). Наиболее тяжёлые токсические формы некоторых инфекционных болезней, а также инфекционные болезни у стариков, ослабленных людей, детей раннего возраста, часто протекают почти без лихорадки или даже с гипотермией, что является неблагоприятным прогностическим признаком.
При лихорадке происходит изменение обмена веществ (увеличивается распад белка), иногда наступает нарушение деятельности центральной нервной системы, сердечно-сосудистой и дыхательной систем, желудочно-кишечного тракта. На высоте лихорадки иногда наблюдаются спутанность сознания, бред, галлюцинации, иногда потеря сознания. Эти явления не связаны непосредственно с нервным механизмом развития лихорадки, но они отражают особенности интоксикации организма и патогенеза болезни.
Повышение температуры тела при лихорадке сопровождается учащением пульса. Это происходит не при всех лихорадочных заболеваниях. Так, при брюшном тифе отмечается брадикардия. Влияние повышения температуры тела на ритм сердца при этом ослабляется другими патогенетическими факторами заболевания. Учащение пульса, прямо пропорциональное росту температуры тела, отмечается при лихорадках, вызываемых малотоксичными пирогенами.
Дыхание при повышении температуры тела учащается. Степень учащения дыхания подвержена значительным колебаниям и не всегда пропорциональна росту температуры тела. Учащение большей частью сочетается с уменьшением его глубины дыхания.
При лихорадке нарушается функция пищеварительных органов (снижение переваривания и усвоения пищи). У больных обложен язык, отмечается сухость во рту, резко понижен аппетит. Секреторная деятельность подчелюстных желёз, желудка и поджелудочной железы ослаблена. Моторная деятельность желудочно-кишечного тракта характеризуется дистонией с преобладанием повышенного тонуса и склонностью к спастическим сокращениям, особенно в области привратника. В результате замедляется скорость эвакуации пищи из желудка. Образование желчи несколько уменьшается, а концентрация её возрастает.
Деятельность почек при лихорадке заметно не нарушается. Повышение диуреза в начале лихорадки объясняется перераспределением крови, увеличением её количества в почках. Задержка воды в тканях на высоте лихорадки часто сопровождается падением диуреза и повышением концентрации
мочи. Наблюдаются усиление барьерной и антитоксической функции печени, мочевинообразования и увеличение выработки фибриногена. Возрастает фагоцитарная активность лейкоцитов и фиксированных макрофагов, а также интенсивность продукции антител. Усиливается выработка гипофизом АКТГ и выделение кортикостероидов, обладающих десенсибилизирующим и противовоспалительным действием.
Нарушение обмена веществ больше зависит от развития основного заболевания, чем от повышения температуры тела. Усиление иммунитета, мобилизация гуморальных медиаторов способствуют увеличению защитных функций организма в отношении инфекции и воспалительного процесса. Гипертермия создает в организме менее благоприятные условия для размножения многих патогенных вирусов и бактерий. В связи с этим основное лечение должно быть направлено на ликвидацию заболевания, вызвавшего лихорадку. Вопрос о применении жаропонижающих средств решается врачом в каждом конкретном случае в зависимости от характера болезни, возраста больного, его преморбидного состояния и индивидуальных особенностей.
6.4. Стадии лихорадки
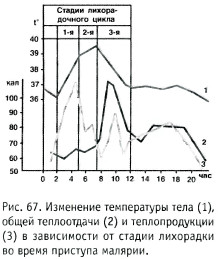
В первой стадии лихорадки, соответствующей быстрому повышению температуры (stadium incrementi), теплообразование преобладает над теплоотдачей. При этом возникают ознобы разной интенсивности - ощущение холода при высокой температуре тела, мышечная дрожь, «гусиная кожа». Вторая стадия характеризуется стабилизацией высокой температуры (stadium fastigii), установлением равновесия между образованием и потерей тепла. На третьей стадии (stadium decrementi) происходит спад температуры: быстрый (критический), замедленный (литический, ступенчатый) или промежуточный (кризолитический). В этой фазе преобладают механизмы теплоотдачи. В связи с расширением периферических сосудов бледность кожи сменяется гиперемией, появляется обильное потоотделение. Быстрое, в течение одного дня или нескольких часов, снижение длительной высокой лихорадки до нормальных цифр называется критическим падением температуры (при крупозной пневмонии, внезапной экзантеме и др.). При таком критическом снижении больному может угрожать избыточная потеря хлоридов - «хлоридный кризис». Литическое падение температуры - постепенное снижение высокой температуры тела до нормальных показателей в течение нескольких дней (рис. 67).
6.5. Некоторые варианты лихорадок, встречающиеся в практике
Конституциональная лихорадка чаще всего свойственна детям, бывает достаточно постоянной, может длиться месяцами, повышение температуры монотонное, до 38 °С, особенно в период усиленного роста («лихорадка роста»). Самочувствие ребенка при этом практически не ухудшается, основной обмен не меняется. У таких детей часто обнаруживаются признаки ней-ровегетативной дисфункции (дети чувствительны к раздражениям, плаксивы, возбудимы, трудно адаптируются ко всему новому - к новой пище, появлению новых людей, осмотру врача, у них холодные влажные руки, потливость, вазолабильность). Температура тела может повышаться после крика, усиленной физической нагрузки и обычно нормализуется после короткого отдыха (30 минут - 1 час), в летние месяцы температура нормальная. В установлении диагноза помогает измерение у ребенка температуры каждые 3 часа во время отдыха, при нормальном режиме движений и усиленной физической нагрузке. Разновидностью конституциональной лихорадки является повышение температуры, возникающее при определённых переживаниях (страхе, возбуждении и т.п.). Психогенная лихорадка может быть вызвана интенсивным стрессовым воздействием. В этих случаях дети нередко склонны к продолжительной постинфекционной лихорадке, несмотря на ликвидацию очага инфекции. Следует предостеречь врача от необоснованно частой диагностики прорезывания зубов как причины лихорадки, так как известно, что в 99% случаев повышение температуры у детей в этот период обусловлено другими причинами. Интенсивное прорезывание зубов вызывает раздражение дёсен (воспаление), беспокойство (повышение мышечного тонуса), отказ от еды (дегидратация) и др.
Церебральная гипертермия (нейрогенная лихорадка). Нарушения терморегуляции могут наблюдаться при острых и хронических заболеваниях ЦНС (гидро- и микроцефалия, последствия энцефалита, травмы и операции в области гипоталамуса и третьего желудочка мозга, опухоли и кровоизлияния с той же локализацией, эпилептические приступы, мигрень). Высокая температура тела, как правило, имеет постоянный характер. Общее состояние практически не нарушается. Показатели сердечной деятельности повышаются
незначительно и не соответствуют температуре тела, которая может достигать 41-43 °С. Характерным признаком нейрогенной гипертермии является большая разница между показателями аксиллярной и ректальной температуры. Этот феномен свидетельствует о поражении не только центра терморегуляции, но и других вегетативных центров гипоталамуса. Неврологическую природу повышения температуры тела у таких больных подтверждает отсутствие нормального циркадного ритма и эффекта от терапии антипиретиками центрального действия. Длительность лихорадки (в течение месяцев и даже лет) свидетельствует о ее неинфекционной природе.
Ложная лихорадка. Этот термин используется в основном для обозначения умышленного завышения температуры тела по психологическим или эмоциональным соображениям (вариант синдрома Мюнхгаузена). Дети подросткового возраста могут симулировать повышение температуры трением термометра об одеяло, постельное бельё, кожу или опустив термометр в горячую воду, положив его около источника тепла и др. При измерении оральной температуры перед введением термометра ребёнок может прополоскать рот горячей жидкостью.
Наибольшие затруднения в диагностике вызывает лихорадка неясной этиологии, для которой характерно повышение температуры тела до 38,3 °С и более в течение трёх недель у больных с диагнозом, остающимся неясным после их пребывания в стационаре не менее недели (после исключения инфекционных и неинфекционных причин лихорадки).
Субфебрильная лихорадка (субфебрилитет) по сравнению с другими типами наименее очерчена. Чаще сочетается с клиническими проявлениями, субъективными и объективными, самых разных заболеваний, реже является единственным симптомом, побуждающим обратиться к врачу. Наиболее частой причиной субфебрилитета являются очаговые инфекции разной локализации (хронический тонзиллит, холецистит, гинекологические заболевания, пиелит), туберкулез, ревматизм, инфекционно-аллергический миокардит. При длительном субфебрилитете важно исключить хронический процесс. Возможна и неинфекционная природа субфебрилитета. Он имеет и самостоятельное диагностическое значение. Диагностическими критериями длительного субфебрилитета являются:
- повышение температуры тела в пределах 37-38 °С в течение трёх недель;
- отсутствие отклонений при тщательном и всестороннем обследовании, включающем общий и биохимический анализы крови, анализы мочи, рентгенологические исследования, ЯМР, КТ, постановку туберкулиновой пробы и др.;
- отсутствие дефицита массы тела;
- диссоциация между частотой пульса и степенью повышения температуры тела (нормокардия, у части больных - брадикардия);
- отрицательный аспириновый тест (при приёме терапевтических доз аспирина субфебрилитет сохраняется).
Основными методами выявления причин лихорадки независимо от ее продолжительности служат сбор анамнеза и тщательное физикальное обследование больного. Необходимо получить сведения о недавних поездках и путешествиях пациента, его отдыхе на природе, употреблении в пищу дичи, сырого мяса, рыбы. Нужно тщательно проанализировать все возможные контакты с животными, лекарственными препаратами, токсинами, потенциальными аллергенами, выяснить психологический климат в семье. Необходимо обратить внимание даже на «малосущественные» жалобы, сопровождающие лихорадку или предшествующие ей (небольшая утренняя скованность, редкий кашель, непостоянные боли в животе и т.д.). Именно недостаточная информативность физикальных данных и позволяет говорить о лихорадке неясной этиологии. Из параклинических исследований проводятся: общий анализ крови, общий анализ и посев мочи, посев крови, кожная туберкулиновая проба, рентгенография органов грудной клетки, серологический анализ крови на наличие предполагаемых возбудителей, биохимическое исследование крови (белковые фракции, печёночные пробы, показатели функции почек, электролиты и др.), иммунологические исследования (иммуноглобулины, комплемент и его фракции, показатели клеточного иммунитета, антинуклеарный и ревматоидный факторы, С-реактивный белок, антитела к стрептококку и т.д.). По показаниям используются также такие методы исследования как УЗИ, компьютерная томография брюшной полости и черепа: ЯМР, внутривенная уро-графия; лапароскопия с биопсией органов. Следует подчеркнуть необходимость периодического повторения некоторых исследований, так как их информативность может со временем увеличиваться пропорционально длительности заболевания.
Инвазивные методы исследования (например, биопсию) с помощью лапароскопии следует проводить только после применения более безопасных методов и в тех случаях, когда достаточно длительное наблюдение не позволило установить диагноз.
Определённую диагностическую ценность может иметь выявление характера температурной кривой с помощью дробной термометрии (измерение температуры тела каждые 3 часа). Для дифференциальной диагностики инфекционного и неинфекционного субфебрилитета предложен уже упоминавшийся аспириновый тест. Результат теста является положительным, если после приема ацетилсалициловой кислоты температура нормализуется, частота пульса в первый день выше возрастной нормы и соответствует повышенной температуре, то есть субфебрилитет носит инфекционный характер. Результат теста считается отрицательным в том случае, когда, несмотря на прием аспирина в терапевтических дозах, субфебрилитет сохраняется, частота пульса
в первый день измерения соответствует возрастным нормативам и не коррелирует с повышенной температурой.
Гипертермический синдром (ГС) - резкое повышение температуры тела выше 41 °С с нарушением терморегуляции, вызывающее расстройства деятельности сердечно-сосудистой и центральной нервной систем, которые выражаются в нарушении сознания и появлении симптомов отёка мозга. Развивается вследствие несоответствия механизмов теплоотдачи и наработки тепла. При гипертермии значительно увеличивается потребление кислорода, нарушается углеводный обмен, резко снижается уровень энергетических веществ. В ряде случаев гипертермический синдром развивается вследствие тяжёлой вододефицитной дегидратации, гипертиреоидного криза или под влиянием некоторых лекарственных средств (например, простагландина Е).
6.6. Терапия лихорадочных состояний. Жаропонижающие препараты
Повышение температуры тела - это защитная реакция организма, за исключением гипертермии, которая относится к жизнеугрожающим состояниям. Повышение температуры прежде всего активирует иммунную систему: подавляется размножение многих вирусов и бактерий, усиливается фагоцитоз, стимулируется выработка антител, образование интерферона. Лихорадка нередко сопровождается такими симптомами, как слабость, головная боль, сонливость, потеря аппетита, тахикардия. Однако опасность лихорадочной реакции во многом преувеличена. При большинстве инфекций максимум температуры устанавливается в пределах 39,5-40,0 °С, что само по себе не приводит к серьёзным расстройствам здоровья. Субфебрильная лихорадка не требует использования жаропонижающих препаратов. При фебрильной (умеренной) лихорадке решение о приёме лекарственных средств принимается с учётом того, как пациент переносит лихорадку. Высокая и чрезмерная (гипер-пиретическая) лихорадки требуют назначения жаропонижающих препаратов. Необходимо помнить, что препараты не сокращают общую длительность лихорадки при острых респираторных вирусных инфекциях и других инфекционных заболеваниях.
Немедикаментозные способы снижения температуры (используются как вспомогательные):
- обильное питьё;
- лёгкая одежда или её отсутствие;
- прохладный воздух в помещении (но не холодный!);
- обтирание водой или ванна немного ниже температуры тела (около 37 °С);
- оборачивание ног, шеи влажными салфетками.
Жаропонижающие препараты:
Аспирин - самый распространенный препарат группы нестероидных противовоспалительных (НПВП) - эффективное жаропонижающее - синтезирован в конце XIX века и широко применяется вот уже более 100 лет. Однако во многих странах аспирин используется только при лечении детей старше 12 лет. Связано это, прежде всего, с опасностью развития такого грозного осложнения, как синдром Рейе. Он возникает обычно через 4-5 дней после начала лечения вирусных заболеваний аспирином в обычных дозах. Преимущественно болеют дети дошкольного и младшего школьного возраста. Клинически синдром Рейе проявляется признаками острой печёночной недостаточности: интоксикацией, нервно-психическими расстройствами и нарушением сознания вплоть до развития комы. Летальность очень высока: погибает каждый второй-третий ребенок. К другим опасностям применения ацетилсалициловой кислоты относятся развитие геморрагических осложнений и формирование аспириновой астмы. У новорожденных салицилаты могут вытеснять билирубин из его связи с альбумином, что способствует развитию били-рубиновой энцефалопатии.
Анальгин (метамизол) - еще один широко применяемый антипиретик - обладает выраженным и длительным жаропонижающим действием. Может вызывать анафилактический шок и агранулоцитоз - состояния, угрожающие жизни. Возможно также длительное коллаптоидное состояние с гипотермией. Всемирная организация здравоохранения не рекомендует широкое применение анальгина в качестве жаропонижающего.
Парацетамол, в отличие от НПВП, оказывает в основном центральное действие, не подавляет синтез простагландинов за пределами ЦНС и, соответственно, не вызывает нежелательные реакции, свойственные НПВП. Парацетамол впервые был описан в 1894 г., но только в 1950 г. в сочетании с анальгином и кофеином был предложен в качестве анальгетика. Он быстро и полностью всасывается в желудке, не вызывая раздражения слизистой оболочки, метаболизируется в печени, выводится с мочой, не накапливается в организме. Наиболее токсичные продукты образуются при участии цитохрома Р-450. У детей до 12 лет в результате незрелости ферментов этого цитохрома токсичные продукты метаболизма парацетамола практически не образуются, поэтому препарат считается менее гепатотоксичным, чем у взрослых. Парацетамол выпускается в нескольких лекарственных формах. Его жаропонижающее действие доходит до 6 часов, что особенно удобно при применении препарата на ночь. Длительность применения парацетамола без консультации с врачом не должна превышать трёх дней, поскольку сохранение более длительной лихорадки требует исключения бактериальной инфекции.
Тестовые задания:
1. Физиологигеское колебание температуры зависит от:
a. Места измерения температуры.
b. Возраста.
d. Приёма пищи.
e. Психоэмоционального напряжения.
f. Верно a, b, d.
g. Всё верно.
2. Процедура измерения температуры ртутным медицинским термометром должна занимать:
a. 3-5 минут.
b. 15-20 минут.
c. 7-10 минут.
3. Субфибрильная температура составляет:
a. 38,1-38,3 °С.
b. 37,2-37,9 “С.
c. 36,9-37,0 °С.
4. Измерение температуры в трёх тогках рекомендуется производить, когда колебания температуры в тегение суток составляют:
a. 36,8-37,5 °С.
b. 37,3-39,0 °С.
c. 37,2-37,8 °С.
5. У молодой женщины измеренная в прямой кишке температура составляет 37,6 °С. Как можно охарактеризовать такую температуру:
a. Повышенная.
b. Нормальная.
c. Нормальная, если это середина менструального цикла.
6. У больного в тегение 10 дней утренняя температура тела - 39-39,2 °С, вегером - 39,5-39,6 °С. Какой это тип лихорадки?
a. Ремиттирующая.
b. Атипичная.
c. Постоянная.
7. У больного в тегение 13 дней утренняя температура 37-37,4 °С, вегером - 39,7-40,5° С. Какой это тип лихорадки?
a. Извращённая.
b. Атипичная.
c. Гектическая.
8. Во второй стадии лихорадки (стадии повышения температуры):
a. Теплопродукция преобладает над теплоотдачей.
b. Теплоотдача преобладает над теплопродукцией.
c. Теплопродукция и теплоотдача примерно равны.
9. У больного наблюдается бледность кожных покровов, мышегные и суставные боли, озноб. Какая это стадия лихорадки?
a. Критическое падение температуры.
b. Стадия повышения температуры.
10. У больного - стадия сохранения максимальной температуры. Какие могут быть осложнения?
a. Судороги.
b. Бред, галлюцинации.
c. Резкое падение артериального давления.
d. Тахикардия, боли в сердце.
e. Верно a, d.
f. Всё верно.
11. Если у больного критигеское падение температуры, то необходимо:
a. Следить за ЧСС, пульсом, АД.
b. Согреть больного, напоить чаем.
c. Положить холодный компресс на лоб.
| Назад | Оглавление | Далее |