Медицинская реабилитация
7.3. Реабилитация больных с периферическими невропатиями и плексопатиями
Все разновидности невро- и плексопатий объединяет общий характер возникающих при них двигательных нарушений - вялый парез или паралич. В то же время разнообразие этиологических факторов, приводящих к поражению периферической нервной системы, определяет и существенные различия в подходах к восстановительному лечению этих больных. Поскольку общие подходы к реабилитации при вялых параличах и парезах нами уже рассматривались (глава 1), ниже мы остановимся на дифференцированных программах реабилитации больных с теми поражениями периферической нервной системы, которые сопровождаются двигательными расстройствами.
Дифференцированность реабилитационных мероприятий определяется в первую очередь этиологией и распространенностью поражения нервов. В связи с этим среди больных, нуждающихся в восстановительном лечении в условиях специализированного реабилитационного учреждения, можно выделить три основных клинико-реабилитационных группы:
I КРГ - больные с острым травматическим повреждением периферического нерва или сплетения;
II КРГ - больные с компрессионно-ишемическими (туннельными) мононевропатиями и плексопатиями;
III КРГ - больные с полиневропатиями различной этиологии.
Такое разделение на КРГ весьма условно, поскольку в реабилитационное учреждение могут поступать и больные с токсическими, инфекционными и прочими (см. таблицу 7.2) мононевропатиями и плексопатиями. Однако процент таких больных обычно весьма невелик.
7.3.1. Травматические невро- и плексопатии
7.3.1.1. Тактика и методики восстановительного лечения
К этой группе относятся больные с острым травматическим повреждением нервов (акцент на острой травме сделан не случайно: в патогенезе туннельных невропатий также существенная роль отводится травме, но не острой, а хронической). Первоочередной задачей при лечении этих больных становится решение вопроса о показаниях к нейрохирургическому вмешательству.
При открытых травматических повреждениях нерва или сплетения, сопровождающихся утратой функции нервных стволов, обычно выявляется их анатомический перерыв. Возможность самопроизвольного восстановления при этом, как правило, исключена. В этих случаях необходимо оперативное вмешательство на нерве во время первичной обработки раны или вскоре после ее заживления. Исключения иногда составляют огнестрельные ранения, когда паралич нервных стволов может быть обусловлен их сотрясением (нейрапраксия). Поэтому при отсутствии очевидных признаков анатомического перерыва показания к оперативному лечению огнестрельных повреждений определяют не ранее чем через 2-3 недели после травмы (когда в значительной степени регрессируют явления сотрясения нервного ствола) при отсутствии признаков воетановления функции. При закрытых травматических поражениях нервных стволов нередко наблюдается сохранность оболочек нерва (аксонотмезис), что предопределяет возможность его самопроизвольного восстановления. Поэтому вопрос о хирургическом решении решается чаше не ранее чем через 1.5-2 месяца после травмы при условии проведения за это время интенсивного курса консервативного лечения и динамического нейрофизиологического контроля.
При ишемических плексо- и невропатиях, развивающихся при массивных кровоизлияниях в мягкие ткани, показано раннее (в первые часы после травмы) оперативное вмешательство, направленное на удаление внутритканевой гематомы и окончательную остановку кровотечения. Необходимо отметить также, что оперативное вмешательство в форме ревизии поврежденного нерва должно широко практиковаться во всех сомнительных и неясных случаях.
Операции, выполняемые при травматических повреждениях нервов, можно разделить на две группы:
(1) операции на нервных структурах;
(2) ортопедические операции на сухожильно-мышечном аппарате, костях и суставах.
Операции на нервных структурах подразделяют на первичные реконструктивные вмешательства (выполняемые при открытых травмах в процессе первичной хирургической обработки), ранние отсроченные (выполняемые в первые недели после повреждения) и поздние отсроченные (выполняемые по прошествии нескольких месяцев и лет).
Основные требования к оперативным вмешательствам на нервах, сформулированные в рекомендациях IV съезда нейрохирургов СССР, включают:
* оперативные вмешательства на нервах должны проводить врачи-нейрохирурги, прошедшие подготовку по хирургии периферической нервной системы;
* оперативные вмешательства следует проводить с использованием микрохирургической техники;
* при отсутствии соответствующих условий (диагностической аппаратуры, хирургического инструментария и квалифицированных специалистов) первичный шов нерва дает плохие результаты; в связи с этим следует рекомендовать шире применять в нейрохирургических стационарах раннее отсроченное вмешательство.
Таким образом, первичные реконструктивные вмешательства выполняются не так часто, при этом к основным условиям для наложения первичного шва, помимо вышеуказанных, относится отсутствие воспаления в ране. Отсроченное восстановление выполняется тем больным с открытой травмой, которым не было показано первичное восстановление (желательно осуществить у них эту операцию как можно в более ранние сроки), а также больным с закрытыми повреждениями. При закрытых повреждениях оптимальным для операции считают срок 8-12 недель после травмы, так как к этому времени обычно уже можно определить степень повреждения нервных структур и вероятность их спонтанного восстановления. У оперированных в более поздние сроки результаты восстановления функций существенно ниже. Однако в литературе имеются указания на весьма успешные результаты при операциях на поврежденном нерве через 2-3 года и даже 10 и более лет после ранения [Созон-Ярошевич А.Ю., 1950]. Тем не менее критическим сроком между травмой и наложением шва считают: для восстановления чувствительности - 2-3 года, для восстановления двигательных функций - 3-4 года при сохранении электровозбудимости мышц [Макаров А.Ю., Амелина О. А., 1998].
Техника восстановительных операций на нервных стволах (невролиз, шов нерва, аутопластика невральными трансплантатами, перемещение нервов и т.д.) описаны в специальных руководствах по нейрохирургии.
Ортопедические операции на сухожильно-мышечном аппарате, костях и суставах выполняются, как правило, в поздние сроки после повреждения (спустя год и позже) и направлены на коррекцию вторичных изменений и улучшение функции поврежденной конечности. К этим операциям приходится прибегать и при корешковых повреждениях (отрыв корешка), при которых восстановление целостности нервного проводника технически невозможно. Ортопедические вмешательства направлены на устранение контрактур, восстановление стабильности суставов, заместительное восстановление отдельных движений. К числу таких операций относятся перемещение сухожилий и лоскутов мышц, артродез, тенодез, резекция кости и др.
Консервативное лечение проводится при отсутствии данных за полное нарушение проводимости нервных стволов, а также в качестве предоперационной подготовки и в комплексе послеоперационных реабилитационных мероприятий. Оно направлено на восстановление проводимости нервных стволов, улучшение процессов тканевого метаболизма, ликвидацию ишемических и воспалительных явлений, предупреждение и лечение осложнений (контрактур, болевого синдрома, атрофии мышц, растяжений связочного аппарата). Наиболее оптимальный срок для начала консервативной терапии - первые 5-8 дней после травмы. Лечение, начатое спустя 15 и более дней после травмы, считается уже поздним [Лобзин B.C. и соавт., 1984]. Желательным является раннее стационарное лечение с последующим продлением реабилитационных мероприятий амбулаторно. Согласно показаниям, разработанным в поликлиническом реабилитационном центре на базе поликлиники № 38 г. Санкт-Петербурга, на амбулаторную реабилитацию больные направляются не позднее чем через один год после травмы и не позже, чем через 4-5 месяцев после операции на нерве [Лобзин B.C. и соавт., 1988].
При консервативном лечении неоперированных повреждений нервов используют медикаментозную терапию, физиотерапию и массаж, кинезотерапию и ортезирование, рефлексотерапию, трудотерапию.
Среди лекарственных средств применяют следующие группы препаратов:
- болеутоляющие и противовоспалительные средства (при болевом синдроме): чаще всего используют нестероидные противовоспалительные препараты (индометацин, ибупрофен, сургам и пр.) в общепринятых дозировках. При вегетативной окраске боли применяются вегетотропные средства и препараты фенотиазинового рядатизерцин, этаперазин.
- витамины группы В: витамин В1 (раствор тиамина хлорида 2,5% либо 5% или тиамина бромида 3% либо 6% по 1 мл внутримышечно ежедневно 1 раз в сутки, курс 30 иньекций, повторный курс через 3 недели); витамин В12 (по 400 мкг 1 раз в 2 суток в течение 40-45 дней внутримышечно, можно одновременно с витамином В1, но не в одном шприце);
- при сопутствующих ишемических и трофических нарушениях - вазоактивные средства: трентал (в драже, по 0,1г три раза в сутки в течение З-х-4-x недель, либо внутривенно капельно по 5 мл один раз в сутки; в 1 мл содержится 0,02 г активного вещества); солкосерил (от 80 до 200 мг внутримышечно или внутривенно капельно ежедневно, курс 15-30 инъекций);
- препараты, улучшающие синоптическую передачу за счет ингибирования антихолинэстеразы: точка зрения отечественных и зарубежных авторов относительно целесообразности применения этих препаратов расходится. В практике отечественной неврологии широко применяют оксазил (в таблетках по 0.005 г три раза в сутки после еды в течении 3-х недель, повторный курс через 2- 3 месяца), прозерин (0.05% раствор по 1 мл подкожно один раз в сутки в течение 30 дней, повторный курс через 3-4 недели); к противопоказаниям относятся эпилепсия, бронхиальная астма, стенокардия. За рубежом антихолинэстеразные препараты в реабилитации больных с невропатиями не применяют.
Массаж назначается в возможно более ранние сроки. В первые дни применяется легкий релаксирующий массаж мышц шеи, сегментарной зоны и пораженной конечности, на этапе реиннервации нервных стволов показан массаж по стимулирующей методике. Однако при этом массаж поврежденной конечности не следует производить с большой силой. Массаж должен быть умеренным и недлительным, но производиться в течение многих месяцев (между курсами делаются короткие перерывы). Полезно обучить самого больного осторожному легкому непродолжительному массированию пораженной конечности 2-3 раз в день.
Ортезирование применяется с целью предупреждения и устранения контрактур и растяжений сухожильно-связочного аппарата. Используют гипсовые лонгеты и ортезы. Их применению должны предшествовать мероприятия, направленные на устранение реактивной отечности конечности. Ортезы должны быть легкими, не стеснять сохранившихся движений, не сдавливать подлежащие ткани, в особенности на местах с нарушенной чувствительностью, не нарушать кровообращение в конечностях. Для профилактики контрактур сегмент конечности обычно удерживается с помощью ортеза в функционально выгодном положении: например, при повреждении лучевого нерва - разгибательное положение кисти и пальцев; при повреждении малоберцового нерва - удержание стопы в среднем положении; при поражении плечевого сплетения - отведение и ротация кнаружи плеча, супинация предплечья и разгибание кисти.
Лечебная гимнастика: вначале, при отсутствии активных движений, применяют лечение положением; упражнения для мышц плечевого или тазового пояса с целью улучшения лимфо- и кровооттока; пассивные движения во всех суставах паретичного сегмента или конечности с одновременным использованием мысленных волевых упражнений. При появлении самопроизвольных движений, даже минимальных, особое внимание уделяется активным упражнениям со строго индивидуальным дозированием постепенно увеличиваемых физических нагрузок. Вначале активные движения выполняют в облегченных условиях (исключение силы тяжести конечности и силы трения о рабочую поверхность) в сочетании с одновременной тренировкой здоровой конечности. Оптимальны занятия гимнастикой в ванне с температурой воды 35-45 градусов. Следует подчеркнуть недопустимость интенсивных продолжительных физических нагрузок, поскольку паретичные мышцы характеризуются быстрой утомляемостью, а передозировка упражнений приводит к нарастанию мышечной слабости. Резкие сильные движения могут приводить также к смещению концов прерванного нерва. Во всех тех случаях, где не исключается возможность полного анатомического перерыва нервного ствола, в раннем периоде после повреждения рекомендуется воздержаться от механотерапии.
Физиотерапевтические процедуры: выбираются с учетом срока заболевания, возраста, сопутствующей патологии, эффективности предшествующего лечения. В первые 3-4 дня местно на область повреждения назначают УФоблучение интенсивностью 2-3 биодозы, тепловые дозы электрического поля УВЧ по 5-10 минут (при каузалгии э.п. УВЧ используется в олиготермической дозировке, т.е. без ощущения тепла). Затем переходят к одной из следующих методик либо их чередованию:
- электрофорез различных комбинаций лекарственных веществ (0,5% дибазол либо 0,1% прозерин с анода и 2% калия йодид с катода, 2% кальция хлорид или 5% новокаин с анода и 2% никотиновая кислота с катода) на проекцию соответствующего сегмента спинного мозга и по ходу поврежденных стволов, сила тока 10 мА, 15-20 минут. 12-15 сеансов на курс;
- синусоидальные модулированные токи III и IV род работ, глубина модуляции 75%, частота 80- 30 гц, 10 минут, 10-12 сеансов;
- ультразвук по ходу нервных стволов мощностью 0,8 вт/см кв. в импульсном режиме, 6-10 минут, 10-12 сеансов;
- Д'арсонваль по ходу пораженных нервных стволов, средняя мощность, 10-12 минут, 12-15 сеансов.
По завершению стационарного этапа лечения, амбулаторно либо в условиях санатория, применяют парафиновые, озокеритовые либо грязевые аппликации.
Как на стационарном, так и на амбулаторном этапах лечения ключевым моментом восстановительной терапии служит использование электростимуляции мышц. Электрогимнастика мышц восполняет функциональный дефицит нервной импульсации, улучшая трофику и микроциркуляцию в мышечной ткани и нервных стволах, сохраняя синаптический аппарат денервированной мышцы и предотвращая ее атрофию. Электростимуляция мышц проводится в подпороговом режиме в течение многих месяцев (глава 1, раздел 1.2). Важно, однако, не вызвать переутомление мышц, что приводит к нарастанию пареза. В связи с этим сила тока не должна превышать силы, вызывающей пороговые сокращения, получаемые при исследовании (гальванический ток должен применяться не выше 10-15 мА), длительность процедуры 10-15 мин. с отдыхом через 2-3 мин. [Стрелкова Н.И., 1983]. Параллельно с электростимуляцией целесообразно назначение препаратов, улучшающих трофику мышц - АТФ, рибоксин, цитомак, витамин Е.
Трудотерапия: назначается по мере появления активных движений с учетом характера и степени двигательных расстройств (глава 3 первого тома). Профессиональная ориентация проводится с учетом характера двигательного дефекта (при повреждении нервов верхней конечности особое внимание обращают на сохранность функции схвата и удерживания предметов, при поражении нервов нижней конечности - на степень нарушения ходьбы).
7.3.1.2. Особенности лечебных мероприятий в пред- и после-операционном периодах
Основной задачей консервативного лечения в предоперационный период является разработка пассивных движений в суставах для преодоления тугоподвижности, нередко возникающей из-за длительного предшествующего бездействия в результате иммобилизации конечности либо болевого синдрома. Для этого применяется лечебная гимнастика, массаж. В некоторых случаях при наличии деформирующих рубцов кожи и мягких тканей для получения адекватных пассивных движений в соответствующих суставах необходимо прибегать к кожной пластике.
Основными задачами консервативного лечения в послеоперационный период являются:
- устранение или уменьшение послеоперационного отека и болевого синдрома;
- ускорение регенерации нервных структур и предотвращение грубого рубцеобразования на месте сшивания центрального и периферического отрезков или невролиза нервных стволов;
- профилактика контрактур в суставах и атрофии мышц;
- компенсирование некоторых утраченных движений за счет мышц-синергистов, сохранивших иннервацию;
- психотерапевтическое воздействие на больного.
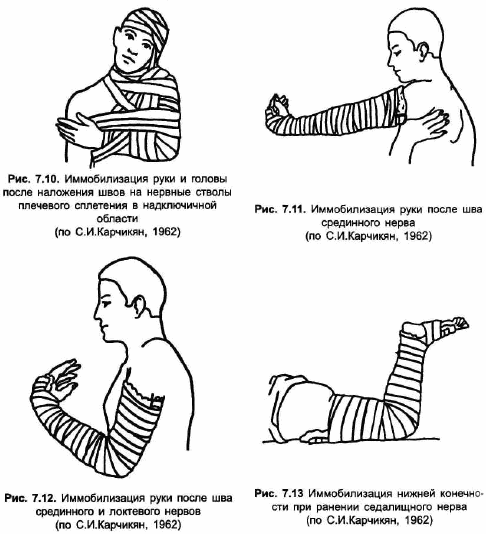
После операции по сшиванию нерва конечность иммобилизируют гипсовой повязкой или шиной. Иммобилизация осуществляется в положении, наиболее выгодном для соприкосновения концов прерванного нерва (рис. 7.10-7.13) на срок до 3 недель. После укрепления оперативного рубца шину снимают, конечности постепенно и осторожно, в течение нескольких недель, придают физиологическое положение.
Для уменьшения послеоперационного отека конечность должна находиться в возвышенном положении; с этой же целью со 2-х суток после операции назначают электрическое поле УВЧ на операционную рану (через повязку по продольной или поперечной методике, по 10 минут, без ощущения тепла, 5-7 сеансов), либо переменное магнитное поле (в непрерывном режиме с интенсивностью 20- 30 мТл в течение 15-20 минут ежедневно, 15-20 сеансов). При наличии кровоизлияний, выраженного отека применяют электрофорез с 10% раствором йодистого калия по поперечной и продольной (в чередовании) методикам. При болях в оперированной конечности назначают продольный электрофорез с лидокаином или анальгезирующими смесями по А.П Парфенову (0.5% раствор лидокаина 100 мл и раствор адреналина 1:1000 - 1 мл) с анода в области травмы.
После заживления раны и снятия иммобилизирующей повязки для ускорения регенерации нерва на область
шва и дистально по его проекции накладывают парафиновые либо озокеритовые аппликации (температура 60°, продолжительность сеанса 30-40 минут, 10-15 сеансов на курс с перерывом между сеансами в 2-3 недели). После снятия шва в целях профилактики избыточного образования соединительнотканных рубцов назначают также фонофорез лидазы, глюкокортикоидов (10-15 процедур).
Стимуляцию нервно-мышечной передачи антихолинэстеразными препаратами начинают при появлении первых признаков регенерации. Тогда же начинают электростимуляцию мышц.
Для профилактики контрактур используют съемные иммобилизационные лонгеты и ортезы, пассивную и активную (при появлении самопроизвольных движений) гимнастику во всех суставах конечности. В течении первых 1-2-х месяцев движения должны быть направлены на сближение сшитых концов, но не на их растяжение; через 2 месяца объем движений может быть полным в любом направлении.
Для улучшения состояния мышц назначают повторные курсы массажа (по 15 процедур с перерывом в 1 месяц).
Психотерапевтическое воздействие направлено не только на снятие реактивной психопатологической симптоматики, но и на убеждение больного в необходимости длительного и настойчивого лечения.
7.3.1.3. Особенности лечения осложненных травм периферических нервов
Среди осложнений, развивающихся в связи с травмами периферических нервов, особых воздействий требуют рефлекторные контрактуры и каузал гические боли.
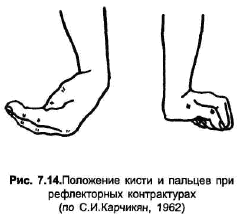
Рефлекторные контрактуры представляют собой своеобразную клиническую картину сочетания ригидности с вялыми параличами на фоне выраженных вегетативных нарушений (глава 3). Они развиваются обычно после легкой травмы дистальних отделов конечности с повреждением мелких веток (но не крупных стволов) периферических нервов. Типично формирование при этом "руки акушера" (рис.7.14). Развитие рефлекторных контрактур при травме нервов связывают с раздражением волокон глубокой чувствительности, с вегетативными нарушениями, а также с психопатологическими особенностями личности больного.
Реабилитационные мероприятия включают в первую очередь устранение возможных источников раздражения (иссечение нервом, освобождение нервного ствола из рубцов и т.д.), затем основное внимание уделяется психотерапии. Рекомендуют, изучив особенности больного, его отношение к болезни и социальные установки, до-
биться путем суггестивной терапии хотя бы минимальных произвольных движений в конечности [Карчикян С.И., 1962]. Желательно провести лечение в один прием, пусть для этого потребуется несколько часов. Достигнутые психотерапией результаты закрепляют и развивают пассивными и активными упражнениями, массажем, местными теплыми ваннами, аппликациями парафина, озокерита или грязи на первичный очаг поражения.
Каузалгия - осложнение травм нервов конечности в форме специфической чрезвычайно резкой жгучей боли. Возникает, как правило, при частичном повреждении крупных нервных стволов (срединного, большеберцового, седалищного). Развитие каузалгии (обычно в сроки от 5-10 дней до 1-2 месяцев после ранения) свидетельствует о повреждении симпатических нервных волокон. Боль наиболее выражена в ладони или подошве, может быть постоянной или приступообразной, сопровождаться выраженными секреторными, сосудодвигательными и трофическими расстройствами. Типично резкое усиление боли при физическом и эмоциональном напряжении. Даже самый тяжелый каузалгический синдром с течением времени смягчается и постепенно исчезает. Период обратного развития болевого синдрома может длиться от нескольких месяцев до нескольких лет. Лечение включает в себя целый комплекс мероприятий:
- ревизия нерва в месте ранения;
- анальгетики и седативные средства, витамин В1;
- внутрикожная инфильтрация 20- 30 мл 0.5% раствора новокаина в область рапространения болей;
- местное применение хлорэтила либо следующей смеси [Карчикян С.И.,1962]: спирт 30.0, эфир 70.0, ментол 5.0; этой смесью кожа покрывается в зоне наибольших болей, по мере испарения боль уменьшается (кожа должна оставаться открытой);
- электросон;
- местные теплые водные ванны (ручные, ножные);
- электрофорез новокаина и йодистого калия по продольной методике (анод накладывают на зону проекции боли - ладонь, подошва, катод - проксимальнее, на голень или предплечье), сила тока до 5 мА, 15-20 минут, 10- 15 процедур на курс;
- поле УВЧ через день в олиго-термической дозировке по 10 минут, 10 процедур на сеанс;
- при «малой» каузалгии - аппликации парафина на дистачьный отдел конечности, температура 38-40°, сеансы по 15 минут через день, 15-20 сеансов на курс (при генерализованной «большой» каузалгии применение тепла может усилить боль, поэтому не применяется);
- УФО в эритемных дозах на кисть или стопу, а также сегментарно (2-Й-7-Й грудные сегменты при поражении верхней конечности, 10-й грудной - 2-й поясничный сегменты при поражении нижней конечности).
Все реабилитационные мероприятия при травматических повреждениях нервов должны проводиться длительно, при дистальных уровнях поражения - не менее 1 года, при проксимальных - не менее 3 лет. Оценка результатов оперативного вмешательства и восстановительных мероприятий проводится с учетом времени, необходимого для регенерации нерва. Даже после своевременной и полноценной операции на нервном стволе для восстановления функций необходимо длительное время: при травме плечевого сплетения - от 1.5 до 5 лет, седалищного нерва - 1.5-2 года, других нервов конечностей - не менее 1 года [Самотокин Б.А., Самотокин А.Н., 1987]. Критерии эффективности реабилитации находятся в зависимости от уровня ранения нервного ствола, степени утраты функции, наличия болевого синдрома. Так, при частичном повреждении отдельных нервных стволов в дистальных отделах результатом реабилитации должно стать полное восстановление нарушенных функций, бытовой и социальной активности. В то же время при наиболее тяжелых травмах (например, повреждение первичных стволов плечевого сплетения по типу нейротмезиса) критерием эффективности восстановительных мероприятий может служить восстановление больным самообслуживания.
7.3.1.4. Медико-социальная экспертиза больных с травмами периферических нервов и сплетений
Сроки временной нетрудоспособности очень вариабельны и определяются формой и степенью повреждения нервных стволов, проведенным оперативным вмешательством или наличием показаний к нему, характером труда пострадавшего [Макаров А.Я., Аметина О.А., 1998]. При сотрясении нерва сроки временной нетрудоспособности варьируют от 1-2 недель до I- 1.5 месяцев (для лиц физического труда). При тракции нерва сроки временной нетрудоспособности в связи с медленным восстановлением функций составляют до 3-4 месяцев.
При ушибе нерва сроки нетрудоспособности определяются клиническим прогнозом, который становится ясен обычно не ранее чем через 2-3 месяца после травмы. При начавшейся регенерации нерва минимальные сроки временной нетрудоспособности 3- 4 месяца с последующим направлением на БМСЭ с целью либо определения инвалидности, либо (положительный трудовой прогноз) - продления лечения по больничному листу. При анатомическом перерыве нерва решают вопрос о показаниях к оперативному вмешательству. Если оно не показано, больного направляют на БСМЭ для определения группы инвалидности.
У оперированных больных сроки временной нетрудоспособности чаще составляют 3-4 месяца, при положительном трудовом прогнозе эти сроки могут быть увеличены.
Показания для направления на БСМЭ [Макаров А.Я., Амелина О.А., 1998]:
- выраженные двигательные, трофические нарушения, выраженный болевой синдром при неблагоприятном клиническом и трудовом прогнозе;
- сочетанная, множественная либо комбинированная травма нервных стволов с выраженным нарушением функции конечности.
I группа инвалидности определяется крайне редко, лишь при длительном каузалгическом синдроме, сочетанном и комбинированном поражении конечностей, которые приводят к резко выраженному нарушению самообслуживания и передвижения (невозможность самообслуживания и передвижения без помощи посторонних лиц).
II группу определяют в тех случаях, когда в связи с сочетанным либо комбинированным поражением конечности, или повреждением периферических нервов двух конечностей, или тяжелой плексопатией, или стойким выраженным болевым синдромом, или длительно незаживающими трофическими язвами больные при самообслуживании и передвижении нуждаются в использовании вспомогательных средств или помощи посторонних лиц, неспособны к трудовой деятельности либо трудовая деятельность возможна в специально созданных условиях с использованием специально оборудованного рабочего места, вспо-могательных лиц либо помощи других лиц.
III группа определяется в связи с ограничением трудоспособности (снижение квалификации либо невозможность выполнения работы по своей профессии, уменьшение объема производственной деятельности) вследствие двигательных нарушений, стойкого болевого синдрома при условии неэффективности проводимого лечения. Группа может быть определена на период обучения и трудоустройства.
7.3.2. Туннельные поражения нервов и сплетений
7.3.2.1. Методы и средства восста-новительного лечения
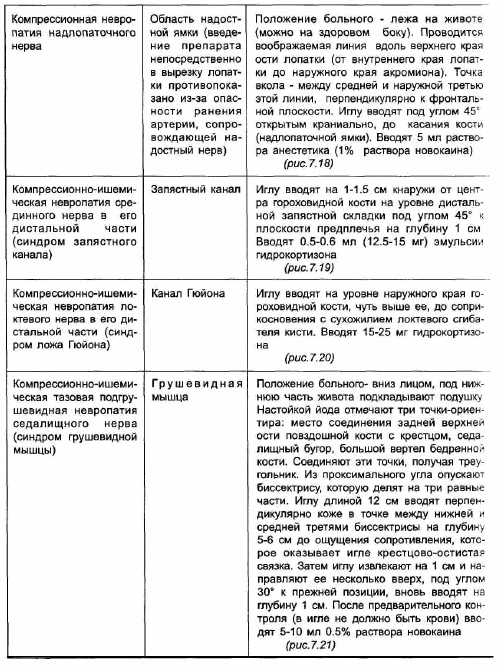
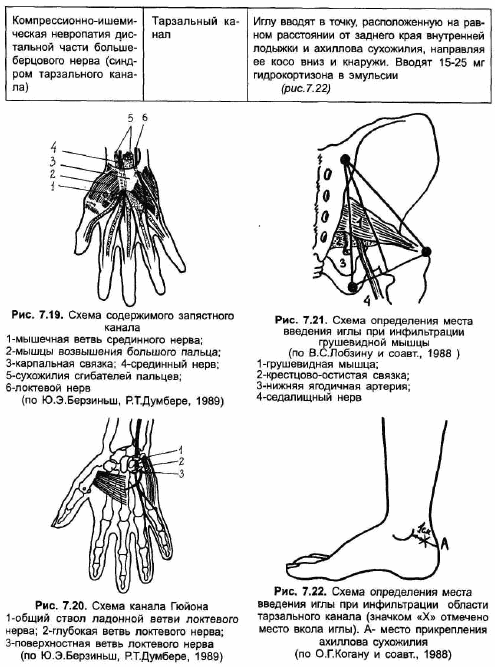
К наиболее частым формам туннельных невропатий относятся невропатия лицевого нерва, синдром Наффцигера (компрессия плечевого сплетения в межлестничном промежутке), невропатия длинного грудного нерва, невропатия надлопаточного нерва, компрессия срединного нерва в запястном канале, поражения лучевого нерва в спиральном канале плечевой кости и на уровне локтевого сустава, компрессионно-ишемическая подгру шевидная невропатия седалищного нерва, парестетическая мералгия Рота (невропатия наружного кожного нерва бедра).
В реабилитации больных с туннельными невропатиями основная роль отводится консервативным методам лечения. Хирургическое вмешательство, направленное на декомпрессию нерва оперативным путем, обычно применяется лишь при неэффективности комплексной консервативной терапии в сочетании с прогрессированием заболевания. Не подлежат оперативному лечению больные с множественными туннельными невропатиями, в возникновении которых основная роль принадлежит эндокринно-обменным, дисциркуляторным и прочим общим факторам; больные с наследственными невропатиями; пациенты с легкой и средней степенью тяжести заболевания без двигательных выпадений. В остальных случаях при решении вопроса о показаниях к хирургическому вмешательству необходимо помнить о том, что невролиз сопряжен с риском повреждения соединительнотканных оболочек и сосудов нерва, а восстановление функции нерва после невролиза бывает нередко неполным. В целом нуждаемость в хирургическом лечении при туннельных невропатиях колеблется в пределах от 1.5 до 3% [Берзиньш Ю.Э., Думбере Р.Т., 1989; Герман Д.Г. и соавт., 1989; Лобзин B.C. и соавт., 1988].
Консервативное лечение направлено на устранение или уменьшение компрессии нервного ствола и периневральных тканей путем уменьшения отека в области туннеля; на улучшение артериально-капиллярного кровообращения и уменьшение гипоксии; на улучшение венозного оттока. Ниже дана характеристика основных методов и средств реабилитации больных с туннельными невропатиями.
* Разгрузка от интенсивных движений в пораженных сегментах, их временная (7-10 дней) иммобилизация с помощью ортезов (недопустимы сдавливающие повязки); в острый период заболевания лечебная гимнастика не показана.
* Местные аппликации 33% раствора диметилсульфоксида на область туннельного поражения (это воздействие наиболее эффективно на начальных стадиях заболевания и при небольшой глубине залегания нерва - например, при синдроме запястного канала).
* Пероральное и парентеральное введение медикаментозных средств: вазоактивных (трентал, компламин, венорутон, троксевазин), антиоксидантов и стабилизаторов биологических мембран (альфа-токоферол, препараты АТФ), диуретиков (альдакгон, верошпирон). Вопрос о назначении при туннельных невропатиях средств, улучшающих синаптическую передачу за счет ингибирования антихолинестеразы и о их дозах (в случае применения) остается спорным. Согласно данным В.С.Лобзина и соавторов [1988], для повышения эффективности антихолинэстеразной терапии целесообразно введение повышенных доз прозерина в сочетании с М-холинолитиками периферического действия, которые назначаются для блокирования М-холиномиметического эффекта прозерина. Авторы рекомендуют сочетанное применение метацина в дозе 0.5-0.75 мг (0.1% раствор 0.5-0.75 мл) и прозерина в дозе 1-1.5 мг (0.05% раствор 2-3 мл), при этом прозерин вводится через 10 минут после введения метацина подкожно один раз в сутки ежедневно длительно (до 30-35 дней). Данная схема, согласно полученным авторами результатам, существенно ускоряет динамику клинических и электрофизиологических показателей и не сопровождается серьезными побочными эффектами (высшая разовая доза прозерина, разрешенная Фармкомитетом Минздрава РФ, составляет 2 мг, или 4 мл 0.05% раствора). В реабилитационных программах, принятых при лечении туннельных невропатий за рубежом, антихолинэстеразные средства не применяются.
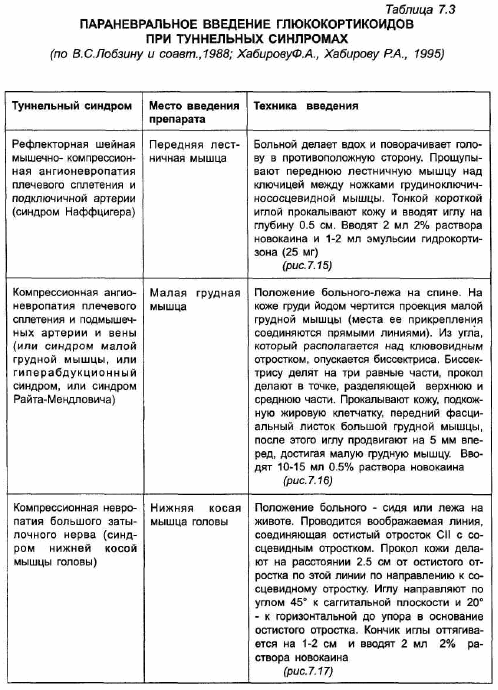
* Параневральное введение стероидов. Для параневрального введения применяют водорастворимые глюкокортикоиды (дексазон), эмульсии гидрокортизона, глкжокортикоиды пролонгированного действия (например, кеналог), смеси глюкокортикоидов с витаминами и новокаином. Так, В.С.Лобзин и соавторы [1988] предлагают для проведения внутритуннельной блокады смесь 1% раствора новокаина с 15-25 мг гидрокортизона и 400-600 мкг раствора витамина В12. Показанием к параневральному введению глюкокортикоидов при туннельных синдромах служит наличие симптомов раздражения и нерезко выраженных симптомов "выпадения". При выраженном неврологическом дефиците эффект блокад обычно незначительный. Внутритуннельное введение гидрокортизона не показано при декомпенсированных заболеваниях почек и печени, при декомпенсированном сахарном диабете, гнойных заболеваниях кожи, беременным. Курс лечения состоит из одной или нескольких (не более 4-5) иньекций. Повторные иньекции гидрокортизона проводят не ранее чем через 5-7 дней, кеналога - через 2 недели, дексазона - через 2-3 дня. Курс лечения глюкокортикоидами целесообразно повторять в случаях, когда рецидив возникает по прошествии значительного периода времени после предыдущего обострения. Если первый курс лечения не дал положительного результата либо вскоре после него возник рецидив заболевания, проведение повторного курса внутритуннельных блокад нецелесообразно. В таблце 7.3 кратко изложена техника параневрального введения глюкокортикоидов при наиболее распространенных туннельных синдромах.
* Физиотерапевтические процедуры:
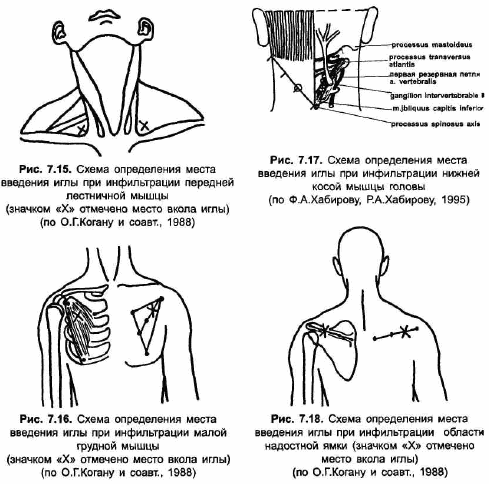
- постоянное магнитное поле на область туннельного поражения;
- ультразвук небольшой интенсивности (0.4-0.6 Вт/см кв., по 10- 15 минут через день или ежедневно, 15 процедур на курс; либо фонофорез эмульсии гидрокортизона (1% гидрокортизоновая мазь наносится на область воздействия тонким слоем и после процедуры оставляется на теле больного);
- электрофорез 1% раствора никотиновой кислоты на область травмированных нервных стволов, сила тока 10-15 мА, по 15-20 минут, на курс 15-20 процедур; на область рубцов или при формировании контрактур - электрофорез йода;
- электростимуляция парализованных мышц (при наличии выраженного болевого синдрома назначается по мере его купирования). Частота воздействия варьирует от 10 до 0.5 гц, продолжительность импульсов - от 1000 до 10 мс, перерыв между импульсами в 2-6 раз продолжительнее самого импульса. Чем тяжелее поражение нервного ствола, тем меньше должна быть частота раздражения и продолжительность импульса, и тем длиннее рекомендуют интервалы между импульсами. Обычно применяют экспотенциальную форму импульсов. Электростимуляция каждой мышцы проводится в течение 2-8 минут, при наступлении утомления во время сеанса мышце предоставляется 2-х-З-х минутный отдых. Курс
лечения - 25-30 процедур;
- грязевые аппликации на поврежденную конечность и соответствующий сегмент спинного мозга; температура грязи 38-40°, продолжительность процедуры от 15 до 30 минут, на курс - 15- 20 сеансов;
- лечебная гимнастика (пассивные, активно-пассивные и активные упражнения), назначается по мере купирования болевого синдрома, в подострую стадию заболевания. Эффективность лечебной гимнастики повышается при проведении ее в воде (бассейн, ванна при температуре воды 37.5-38°);
- классический массаж по общепринятой методике, назначается после устранения болевого синдрома и отека пораженной конечности, 30-40 процедур на курс лечения;
- трудотерапия с дозированным включением в рабочие операции паретичных мышц - назначается в подострую стадию заболевания.
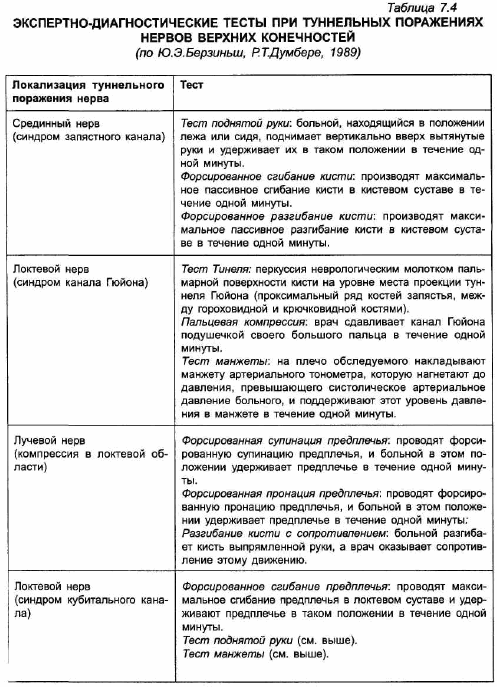
Простейший медицинский контроль за эффективностью реабилитационных мероприятий осуществляется с помощью тестов, вызывающих у больных с туннельными поражениями нервов боли и парестезии (табл.7.4). При успешном лечении наблюдается уменьшение или исчезновение патологической симптоматики при выполнении этих тестов. Для более точной оценки применяют метод стимуляционной электромиографии.

Продолжительность курса консервативного лечения туннельных невропатий в среднем составляет от 20 до 30- 40 дней. При необходимости курсы лечения повторяют. Критерием эффективности реабилитации при туннельных невро- и плексопатиях служит ликвидация болевого синдрома, чувствительных и двигательных нарушений, полное восстановление социально-бытовой активности, возврат больного к труду.
7.3.2.2. Медико-социальная экспертиза
Сроки временной нетрудоспособности зависят как от клинических проявлений заболевания, так и от условий труда больного. В среднем эти сроки составляют 20-30 дней, удлиняясь до 40-50 дней при резком болевом синдроме либо выраженных двигательных нарушениях. При оперативном лечении больной временно нетрудоспособен ориентировочно в течение 2-3 месяцев.
Показания к направлению на БСМЭ [Лейкин И.Б., 1998]:
- стойкий болевой синдром либо выраженные двигательные, вегетативные, трофические нарушения, существенно ограничивающие жизнедеятельность пациента;
- прогрессирующее течение и рецидивы заболевания с учетом этиологии туннельного синдрома либо длительная временная нетрудоспособность при сомнительном прогнозе в отношении восстановления нарушенных функций;
- невозможность вернуться к работе по специальности в связи с имеющимися нарушениями функций либо противопоказанными условиями труда, которые не могут быть устранены по решению КЭК.
I группу инвалидности больным с туннельными невропатиями практически не назначают за отсутствием оснований.
II группа определяется редко, больным с выраженным нарушением двигательных функций при множественных невропатиях либо при поражениях сплетений на поздних стадиях заболевания, когда восстановления ожидать не приходится (критерии определения группы: больные при самообслуживании или передвижении нуждаются в использовании вспомогательных средств либо помощи посторонних лиц, неспособны к трудовой деятельности либо трудовая деятельность возможны в специально созданных условиях с использованием специально оборудованного рабочего места, вспомогательных лиц либо помощи других лиц).
III группа определяется в связи с ограничением трудоспособности (снижение квалификации, либо необходимость переобучения из-за невозможности выполнять работу по своей профессии, либо уменьшение объема производственной деятельности) вследствие двигательных, чувствительных, вегетативно-сосудистых нарушений, рецидивов туннельного синдрома при условии неэффективности проводимого лечения. Определение третьей группы инвалидности может быть связано также с необходимостью изменения характера труда пациента (случаи, когда профессиональная нагрузка служит причиной возникновения туннельного поражения нервов). Группа инвалидности может быть определена на период обучения и трудоустройства.
7.3.3. Полиневропатии
В данном разделе мы рассмотрим реабилитационные мероприятия лишь при наиболее часто встречающихся формах полиневропатий: диабетической, алкогольной полиневропатии, острой воспалительной демиелинизирующей полирадикулопатии Гийена-Барре.
7.3.3.1. Диабетические полиневропатии
Могут развиваться как при инсулин-зависимом, так и при инсулин-независимом сахарном диабете. Выделяют следующие основные формы диабетических невропатий [Buschbacher L., 1996J:
(1) первичная сенсорная полиневропатия;
(2) вегетативная полиневропатия;
(3) острая болезненная полиневропатия;
(4) субклиническая полиневропатия;
(5) проксимальная моторная невропатия нижних конечностей.
Кроме того, при сахарном диабете могут наблюдаться мононевропатии, туннельные синдромы, радикулопатии.
Среди перечисленных форм при сахарном диабете наиболее часто наблюдается сенсорная и вегетативная полиневропатии, не сопровождающиеся обычно существенными двигательными нарушениями. Двигательные нарушения наиболее характерны для проксимальной невропатии нижних конечностей, которую называют иногда "диабетической амиотрофией". При этой форме остро либо подостро развивается поражение пояснично-крестцового сплетения либо бедренного, запирательного и других нервов нижних конечностей, что приводит к слабости мышц тазового пояса и ног (пояснично-повздошной, четырехглавой, ягодичных, приводящих мышц бедра, икроножных мышц). Характерны также выраженные боли в ногах, усиливающиеся в ночное время. Диабетическая амиотрофия может сочетаться с сенсорной полиневропатией, в этих случаях к клинической картине присоединяются полиневропатические расстройства чувствительности (тактильной, вибрационной, болевой, а на поздних стадиях- и проприоцептивной), трофические нарушения.
Реабилитационные мероприятия, осуществляемые совместно с эндокринологом, включают:
- постоянный контроль за уровнем глюкозы крови;
- уход за кожей и ногтями (с целью профилактики инфекционных осложнений стараться не допускать повреждений кожных покровов; избегать тепловых воздействий на зоны нарушенной чувствительности во избежании ожогов);
- купирование болевого синдрома (амитриптилин 25-50 мг на ночь, при неэффективности- карбамазепин в дозе по 200 мг два раза в сутки);
- чрескожная электронейростимуляция;
- коррекция вегетативных нарушений: с целью предупреждения ортостатических гипотензивных реакций больного обучают медленному переходу из горизонтального положения в вертикальное; спать рекомендуют с приподнятым головным концом кровати. В некоторых случаях для улучшения венозного оттока и уменьшения симптомов ортостатической гипотензии назначают абдоминальный бандаж и бинтование ног эластичным бинтом;
- коррекция двигательных нарушений: проводится с использованием общепринятых при вялых парезах и параличах методик (глава 1).
Восстановление двигательных функций при диабетической амиотрофии происходит, как правило, в течение 12-24 месяцев, прогноз чаще благоприятный [Thomas Р.К. et al, 1993].
Вопросы медико-социальной экспертизы решаются с учетом течения диабета, выраженности двигательных, вегетативных и трофических нарушений, темпа восстановления нарушенных функций, составляя до 2-3 месяцев. Показаниями к направлению на БМСЭ являются: длительная временная нетрудоспособность при плохом или сомнительном прогнозе в отношении восстановления нарушенных функций, прогрессирующее течение и рецидивы заболевания, а также выраженные двигательные, чувствительные, вегетативно-сосудистые, трофические нарушения, существенно ограничивающие жизнедеятельность больного. При определении группы инвалидности, однако, основным диагнозом обычно является сахарный диабет, а не полневропатия.
7.3.3.2. Алкогольная полиневропатия
В патогенезе этой полиневропатии основная роль отводится токсическому и дисметаболическому факторам, а также дефициту витаминов группы В. Полиневропатия носит смешанный (сенсорно-моторный) характер, первые симптомы обычно появляются в нижних конечностях. Характерно нарушение чувствительности (в первую очередь - проприоцептивной) в дистальных отделах конечностей, дистальные вялые парезы, угнетение дистальных сухожильных рефлексов. По мере прогрессирования наблюдается распространение симптомов в проксимальном направлении, вовлечение верхних конечностей.
Реабилитация может быть эффективной лишь при прекращении употребления алкоголя. Назначаются витамины, в особенности витамины группы В, магний-содержашие препараты. Методики восстановления двигательных функций соответствуют общепринятым при вялых параличах. При своевременно начатом настойчивом лечении прогноз благоприятный.
При экспертизе трудоспособности учитывают сочетанное поражение центральной нервной системы, возможность рецидивов. Продолжение временной нетрудоспособности свыше 4 месяцев обычно нецелесообразно [Макаров А.Я., Тониянц Т.А., 1998]. Показания для направления на БСМЭ аналогичны указанным для больных с диабетической полиневропати.
7.3.3.3. Острая воспалительная демелинизирующая полирадикулопатия (синдром Гийена-Барре)
В типичных случаях болезнь начинается с парестезий и мышечной слабости в стопах. Парезы в течение нескольких дней или недель прогрессируют и распространяются в проксимальном направлении, вовлекая в тяжелых случаях дыхательные мышцы, мышцы гортани, лицевую мускулатуру. В результате поражения вегетативной нервной системы могут наблюдаться нарушения сердечного ритма и артериального давления. Поражение начинается с уровня корешков, затем в патологический процесс вовлекаются периферические нервы. Первично повреждение миелиновой оболочки, в более тяжелых случаях может наблюдаться и поражение аксонов. Спонтанное восстановление функций начинается через 2-4 недели после прекращения прогрессирования болезни.
Все больные с синдромом Гийена-Барре в острую стадию заболевания должны быть госпитализированы, необходимо мониторирование жизненно важных функций (дыхание, кровообращение). При появлении признаков дыхательной и сердечно-сосудистой недостаточности больного помещают в палату интенсивной терапии, по показаниям применяется искусственная вентиляция легких. В качестве патогенетической терапии применяют плазмаферез (противопоказан при свежем инфаркте миокарда и других тяжелых сердечно-сосудистых нарушениях, при сепсисе). Необходимо помнить о том, что любые хирургические вмешательства у больных, перенесших синдром Гийена-Барре, нежелательны, поскольку могут вызвать заболевание повторно, даже если производятся через несколько лет после первого эпизода. Реабилитационные мероприятия в острый период заболевания направлены на предупреждение развития пролежней, тромбоза глубоких вен и других осложнений, возникающих при обездвиженности больного. С целью предупреждения контрактур применяют лечение положением с помощью ортезов, а также пассивные упражнения. Для предупреждения пневмонии и легочных ателектазов назначают дыхательную гимнастику. Увеличение физических нагрузок необходимо проводить очень постепенно, поскольку легко возникает переутомление мышц, приводящее к нарастанию пареза. Большое внимание уделяется тренировке ортостатической функции (постепенное обучение переходу к вертикальному положению с помощью специального стола, меняющего угол наклона). Затем начинают обучение стоянию (сначала с поддержкой или с использованием коленоупоров), ходьбе (по мере укрепления мышц ног назначается ходьба в параллельных брусьях, с костылями, палкой, с поддержкой, без поддержки). В 90-95% случаев адекватная реабилитационная программа позволяет добиться полного восстановления двигательных функций и самообслуживания [Ropper А.Н.,1992].
Медико-социальная экспертиза
Сроки временной нетрудоспособности зависят от темпа восстановления двигательных функций: при раннем регрессе симптоматики они не превышают 3-4 месяцев; при замедленном темпе регресса нарушений, но при благоприятном трудовом прогнозе либо возможности определить менее тяжелую группу инвалидности продление лечения по больничному листу (по решению КЭК) целесообразно до 6-8 месяцев [Макаров А.Я., Тониянц Т.А., 1998]. Лицам физического труда необходимо трудоустройство с временным облегчением условий труда по рекомендации КЭК. При выраженном нарушении функций и неэффективности восстановительных мероприятий, у больных с рецидивами заболевания определяется группа инвалидности. 1 группа определяется при выраженных пара - и тетрапарезах, пара- и тетраплегии (невозможность самообслуживания и передвижения без помощи посторонних лиц). 11 группу определяют в тех случаях, когда больные при самообслуживании или передвижении нуждаются в использовании вспомогательных средств либо помощи посторонних лиц, неспособны к трудовой деятельности либо трудовая деятельность возможны в специально созданных условиях с использованием специально оборудованного рабочего места, вспомогательных лиц либо помощи других лиц (тяжелые двигательные, трофические нарушения, стойкий болевой синдром). Ill группа определяется в связи с ограничением трудоспособности (снижение квалификации или уменьшение объема производственной деятельности) вследствие двигательных, чувствительных, вегетативно-сосудистых нарушений при условии неэффективности проводимого лечения. К противопоказанным условиям труда относятся: неблагоприятные метерологические условия, низкая температура, высокая влажность, значительное физическое напряжение, контакт с нейротоксическими веществами, местная и общая вибрация.
Таким образом, периферические невро- и плексопатии представляют собой обширную группу заболеваний с самой различной этиологией и разным прогнозом. Успешность реабилитации этих больных во многом зависит от того, насколько правильно определены этиологический фактор и степень поражения нервных стволов. В то же время, несмотря на разнообразие клинических форм поражения периферических нервов, существуют и общие принципы и методы реабилитации больных с поражениями периферической нервной системы. Многие из описанных выше методов и приемов восстановительного лечения могут быть использованы при реабилитации больных с теми формами невропатий, которые не рассматривались нами в рамках данного издания. Своевременно начатая реабилитация больных с периферическими невро- и плексопатиями может существенно повысить качество жизни этих пациентов.
Литература
1. Бадапян Л.О., Скворцов И.А. Клиническая электромиография. - М.: Медицина, 1986.
2. Берзиньш Ю.Э., Думбере Р.Т. Туннельные поражения нервов верхней конечности. - Рига: Зинатне, 1989.
3. Болезни нервной системы: Руководство для врачей. Т.1. / Под ред. Н.Н.Яхно, Д.Р.Штульмана, П.В.Мельничука. - М.: Медицина, 1995.
4. Водянов Н.М., Ромашкина Л.В., Робина С.И. и др. Реабилитация больных с повреждением плечевого сплетения // Реабилитация больных с повреждениями периферической нервной системы: Сб. трудов Кузбасского НИИ травматологии и реабилитации. - Прокопьевск, 1989. - С.29 - 34.
5. Гайдар Б.В. Реабилитация больных с травмами периферических нервов //Медицинская реабилитация раненых и больных /Под ред. Ю.Н. Ша нина. - СПб: Специальная литература, 1997. - С.507-518.
6. Герман Д.Г., Скоромец А.А., Ирецкая М.В. Туннельные невропатии. - Кишинев: Штиинца, 1989.
7. Гехт Б.М. Теоретическая и клиническая электромиография. - Л..Наука, 1990.
8. Григорович К.А. Хирургическое лечение повреждение нервов. - Л.Медицина, 1981.
9. Дехтярь М.Р. Функциональное состояние корешковых сегментов периферических нервов при демиелинизирующей и аксональной невропатиях // Диагностика и лечение демиелинизирующих заболеваний. - Ярославль, 1996.
10. Зенков Л.Р., Ронкин М.А. Функциональная диагностика нервных болезней. - М.: Медицина, 1982.
11. Карчикян С.И. Травматические поражения периферических нервов. - Л.:Медгиз, 1962.
12. Кипервас И.П. Туннепьные синдромы. - М., 1993.
13. Костенко В.В., Ланшаков В.К. Посттравматическая дистрофия руки. - М.: Медицина, 1987.
14. Лейкин И.Б. Компрессионные (туннепьные) невропатии/Кпиническая неврология. Под ред.А.Ю.Макарова. - СПбЮОО "Золотой век", 1998.
15. Лобзин B.C., Рахимджанов А.Р., Жулев Н.М. Туннельные компрессионно-ишемические невропатии. - Ташкент: Медицина, 1988.
16. Лобзин B.C. Туннепьные компрессионно-ишемические невропатии //Дифференциальная диагностика нервных болезней / Под ред. Г.А.Акимова. - СПб:Гиппократ, 1997. - С.183-197.
17. Макаров А.Ю., Амелина О.А. Травма периферических нервов II Клиническая неврология / Под ред.А.Ю.Макарова.* СПбЮОО "Золотой век", 1998.
18. Макаров А.Ю., Тониянц Т.А. Полиневропатии // Клиническая неврология / Под ред.А.Ю.Макарова. - СПб: ООО "Золотой век", 1998.
19. Нейротравматология: справочник / Под ред. А.Н.Коновалова, Л.Б.Лихтермана, А.А.Потапова. - М.: Вазар - Ферро, 1994.
20. Оглезнев К.Я., Шестериков С.А., Шубин Е.Б. Вызванные потенциалы ствола мозга и периферических нервов. - Новосибирск: Наука, 1987.
21. Перкин Г.Д. Диагностические тесты в неврологии. - М. - .Медицина, 1994.
22. Попелянский Я.Ю. Болезни периферической нервной системы. - М.: Медицина, 1989.
23. Попов А.К., Шапкин В.И. Травмы периферических нервов и сплетений // Дифференциальная диагностика нервных болезней / Под ред. Г.А.Акимова. - СПб:Гиппократ, 1997. - С.158- 171.
24. Прудников О.Е. К вопросу дифференциальной диагностики поражений вращающей манжеты плеча и неврологических расстройств в области плечевого сустава // Журн. невропатол. и психиатр, им. С.С.Корсакова. - 1992. - №3 - С. 19 - 23.
25. Сак Л.Д. Клиника и диагностика сочетанных травматических повреждений плечевого сплетения и прилежащих сосудов: Автореф...канд. мед. наук. - Москва, 1983.
26. Самотокин Б.А., Самотокин А.Н. Осложнения при лечении травм нервов конечностей. - Л.: Медицина, 1987.
27. Созон-Ярошевич А.Ю. О результатах реконструктивных вмешательств при огнестрельных ранениях периферических нервов //Хирургия, 1950. - № 1.
28. Синельников Р.Д., Синельников Я.Р. Атлас анатомии челевека. Т.4. - М.:Медицина, 1994.
29. Скоромец А.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей. - Л.Медицина, 1989.
30. Стрелкова Н.И. Физические методы лечения в неврологии. - М.: Медицина, 1983.
31. Хабиров Ф.А., Хабиров Р.А. Мышечная боль, - Казань: Книжный дом, 1995.
32. Хитрин Л.Х., Фраерман А.П., Павлов С.А. Диагностика и лечение повреждений периферических нервов конечностей: Методические рекомендации. - Горький, 1986.
33. Шевелев И.Н., Сафронов В.А., Лыкошина Л.Е. и др. Клиника, диагностика и микрохирургическое лечение травматических поражений ппечевого сплетения II Реабилитация больных с повреждениями периферической нервной системы: Сб.трудов Кузбасского НИИ травматологии и реабилитации. - Прокопьевск, 1989. - С.29 - 34.
34. Bardychev MS., Pasov VV. The rehabilitation of patients with secondary (radiation) injuries to the brachial plexus II Vopr Kurortol Fizioter. - 1995.
- №1. - P. 27 - 29.
35. Buchtal F., Kuchl V. Nerve conduction, tactile sensibility and the electromyogram after suture or compression of peripheral nerve: a longitudinal study in man //J.NeurolNeurosurg.Psychiatry. - 1979. - № 42. - P.436-451.
36. Buscchbacher L. Rehabilitation of patients with peripheral neuropathies// In: Braddom R. (ed.) Physical medicine and rehabilitation. - W.B.Saunders Compony,1996. - P.972-989.
37. Chuang DC, Epstein MD, Yeh MC, Wei FC. Functional restoration of elbow flexion in brachial plexus injuries: Results in 167 patients// J Hand Surg. - 1993. - №18A. - P.285.
38. Doi K, Sakai K, lhara K, Kawai S. Reconstruction of finger and elbow function after complete avulsion of the brachial plexus // J Hand Surg. - 1991.
- №16A. - P.796.
39. Feasby т.е. Inflammatory-demy- elinating polyneuropathies// Neurol. Clin. - 1992. - № 10. - P.651-670.
40. Fitridge RA, Raptis S, Miller JH, Fans I. Upper extremity arterial injuries: experience at the Royal Adelaide Hospital, 1969 to 1991 II J Vase Surg. 1994. - №20(6). - P.5214.
41. Gaskiii S., Martin A. Handbook of pediatric neurology and neurosurgery. - Boston, 1993.
42. Jennett RJ, Tarby TJ, Kreinick CJ. Brachial plexus palsy: an old problem revisited // Am J Obstet Gynecol. - 1992. - №166 (1). - P. 1673 - 1676.
43. Gibbets E., Giebisch U. Natural course of acute and chronic monophasic inflammatory demyelinating polyneuro-pathies. A retrospective analysis of 266 cases//Acta neurol.Scand.,1992. - № 85. - P.282-291.
44. Herbison G.L., Jaweed M., Ditunno J.F. Exercise therapies in peripheral neuropathies//Arch.Phys.Med.Rehabil. - 1983. - № 64. - P. 201-205.
45. Kimura J. Polineuropathies /In: Kimura J. (ed). Electrodiagnosis in diseases of nerve and muscle:principles and practice, ed.2. - Philadelphia, FA Davis, 1989.
46. Kraft G.H. Peripheral neuropathies/ ln:Johnson E.W. (ed). Practical Electro-myography, ed.2- Baltimore, Williams&Wilkins, 1988. - P.246-318.
47. Lefferet R. Brachial plexus injuries. - New York: Churchill Livingstone, 1985.
48. Mackinnon SE. New directions in peripheral nerve surgery // Ann Plast Surg. - 1989. - №22. - P.257.
49. Manktelow RT, Zuker RM. The principles of functioning muscle ransplanta- tion: applications to the upper arm II Ann Plast Surg. - 1989. - №22. - P.275.
50. Pradat PF., Poisson M., Delattre JY. Radiation - induced neuropathies. Experimental and clinical data // Rev.Neurol.Paris. - 1994. - №150(10). - P. 664 - 677.
51. Pretre R„ Hoffmeyer P., Bednarkiewicz M„ Kursteiner K. Faidutti B.Blunt injury to the subclavian or axillary artery // J Am Coll Surg. - 1994. - №179(3). - P. 295 - 298.
52. Ropper A.H. The Gullian-Barre syndrome//N.Engl.J.Med.. - 1992. - № 326. - P.1130-1136.
53. Rosenberg PH, Lamberg TS.Tarkkila P, MarttilaT, Bjorkenheim JM, Tuominen M. Auditory disturbance associated with interscalene brachial plexus block // Br J Anaesth. - 1995. - №74(1). - P. 89 - 91.
54. Seddon H.J. Three types of nerve injury //Brain. - 1943. - N 66. - P. 17-288.
55. Slooff AC., Ubachs JM. Brachial plexus impairment - a birth trauma? // Am J Obstet Gynecol. - 1993. - №169(1). - P. 230.
56. Sunderland S. The anatomy and physiology of nerve injury // Muscle Nerve. - 1990. - N 13. - P.771-784.
57. Sunderland S. A classificaition of peripheral herve injuries produsing loss of function II Brain. - 1951. - №74. - P.491-516.
58. Terzis J., Maragh H. Strategies in the microsurgical management of brachial plexus injuries // Clin Plast Surg. - 1989. - №16(3). - P. 606 - 616.
59. Terzis J.Microreconstruction of nerve injuries. - Philadelphia,W.B. Saunders Co., 1977.
60. Thomas P., Claus D., Workman J., King R. Focal upper limb inflammatory demyelinating neuropathy: varied clinical presentations and varied responses to treatment II J Neurology. - 1995. - (Suppl.).
61. Thomas P., Thomlinson D. Diabetic and hypoglycemic neuropathy /In: Dyck P.,Thomas P., Griffon J. et al (eds). Peripheral neurophathy. - Vol 2, - Philadelphia, W.B.Saunders, 1993.
62. Tindall B. Aids to the examination of the peripheral nervous system. - London, 1990.
63. Vriesendorp FJ., Dmytrenko GS., Dietrich Т., Koski GL. Anti - peripheral nerve myelin antibodies and terminal activation products of complement in serum of patients with acute brachial plexus neuropathy II Arch Neurol. - 1993. - № 50(12). - P. 1301 - 1303.
64. Weber R. Rehabilitation issues in plexopathies II In: Braddom R. (ed. Physical medicine and rehabilitation - W.B.Saun-ders Compony,1996. - P.99Q- 1001.
| Назад | Оглавление | Далее |